Вакцина


Вакци́на (от лат. vaccinus — «коровий»[1], разг. «прививка»[2]) — медицинский препарат биологического происхождения, обеспечивающий организму появление приобретённого иммунитета к конкретному антигену. Вакцина обычно содержит агент, который напоминает вызывающий заболевание микроорганизм, и часто производится из ослабленных или убитых форм микроба или одного из его поверхностных белков. Препараты, изготовленные из токсинов, продуцируемых микроорганизмами, называется анатоксин (не вакцина). Агент стимулирует иммунную систему организма распознавать агент как угрозу, уничтожать его и далее распознавать и уничтожать любые микроорганизмы, связанные с этим агентом, с которыми он может столкнуться в будущем. Вакцины могут быть профилактическими (для предотвращения или ослабления последствий будущей инфекции естественным или «диким» патогеном) или терапевтическими (например, лечебная бруцеллёзная вакцина, вакцины против рака, которые исследуются)[3][4][5][6].
Введение вакцины в организм называется вакцинацией. По определению, данному Всемирной организацией здравоохранения (ВОЗ), «вакцинация — это простой, безопасный и эффективный способ защиты от болезней до того, как человек вступит в контакт с их возбудителями. Вакцинация задействует естественные защитные механизмы организма для формирования устойчивости к ряду инфекционных заболеваний и делает вашу иммунную систему сильнее»[7].
Вакцинация является наиболее эффективным методом предотвращения инфекционных заболеваний. Широко распространённый иммунитет, обусловленный вакцинацией, в значительной степени ответственен за всемирную ликвидацию оспы и ограничение таких заболеваний, как полиомиелит, корь и столбняк, в большинстве стран мира.
Недоверие людей к вакцинации внесено в список десяти главных проблем здравоохранения, над которыми ВОЗ работала в 2019 году.
По оценкам ВОЗ, иммунизация позволяет ежегодно предотвращать от 2 до 3 миллионов смертельных случаев. Это один из самых эффективных с точки зрения стоимости видов инвестиций в здравоохранение[8][9]. Технически возможно ежегодное предотвращение дополнительных четырёх миллионов случаев смерти[10].
Этапы разработки и тестирования вакцин
[править | править код]Разработка вакцины — долгий и дорогой процесс. Если эпидемиологические обстоятельства не подстёгивают, разработка вакцины может растянуться на годы. Например, над препаратом от лихорадки Эбола учёные бились почти шесть лет. Прежде чем выйти на рынок, вакцина должна пройти следующие этапы.[11]
1. Базовые исследования.
Данный этап включает:
- Базовые лабораторные исследования возбудителя
- Выбор первоначальной конструкции препарата
2. Доклинические исследования.
Данный этап включает:
Испытания на клеточных культурах (in vitro)
Опыты на лабораторных животных (in vivo)
- Оценка безопасности и эффективности препарата
- Выявление серьёзных побочных эффектов
- Определение максимальной переносимой дозы
3. Клинические испытания.
1 фаза
В этой фазе испытаний участвуют обычно до 100 человек. При этом идёт:
- Оценка безопасности и переносимости препарата
- Выявление серьёзных побочных эффектов
- Изучение иммунного ответа
2 фаза
В этой фазе испытаний участвует целевая возрастная группа из 100—1000 человек. При этом идёт:
- Оценка эффективности препарата
- Выявление других побочных эффектов
- Определение оптимальной дозы, способа и частоты введения
3 фаза
В этой фазе испытаний участвует целевая возрастная группа более 1000 человек. При этом идёт:
- Оценка эффективности препарата
- Сравнение вакцины-кандидата с плацебо
Примечание: В некоторых случаях для сокращения сроков испытаний, несколько фаз испытаний объединяют в одну фазу.
4. Госконтроль и регистрация.
На данном этапе происходит:
- Проведение независимых госиспытаний
- Регистрация препарата
- Сертификация производства
5. Дальнейшие исследования.
- Оценка безопасности и эффективности препарата
- Выявление других побочных эффектов
- Регулярные госпроверки производства
- Госконтроль за качеством вакцин в поликлиниках и больницах
Эффективность
[править | править код]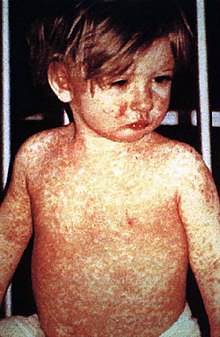
По оценкам ВОЗ, ежегодно вакцины спасают от 2 до 3 миллионов жизней[7].
Вакцинация является наиболее эффективным методом предотвращения инфекционных заболеваний[13][14][15][16]. Широко распространённый иммунитет, обусловленный вакцинацией, в значительной степени ответственен за всемирную ликвидацию оспы и ограничение таких заболеваний, как полиомиелит, корь и столбняк, в большинстве стран мира. Эффективность вакцинации была широко изучена и проверена; например, в число вакцин, доказавших свою эффективность, вошла вакцина против гриппа[17], вакцину против ВПЧ[18], и вакцину против ветряной оспы[англ.][19].
Существует научный консенсус о том, что вакцинация является достаточно безопасным и эффективным способом борьбы с инфекционными заболеваниями и их уничтожения[20][21][22][23]. Ограничения её эффективности, тем не менее, существуют[24]. Иногда защита не срабатывает, потому что иммунная система хозяина просто не реагирует адекватно или вообще не реагирует. Отсутствие ответа обычно обусловлено клиническими факторами, такими как диабет, использование стероидов, ВИЧ-инфекция или возраст[привести цитату? 1823 дня]. Он также может потерпеть неудачу по генетическим причинам, если иммунная система хозяина не содержит штаммов В-клеток, которые могут генерировать антитела, подходящие для эффективной реакции и связывания с антигенами, связанными с патогеном.

Адъюванты обычно используются для усиления иммунного ответа, особенно у пожилых людей (50-75 лет и старше), у которых иммунный ответ на простую вакцину может ослабнуть[26].
Эффективность вакцины зависит от ряда факторов:
- штамм вакцины (некоторые вакцины специфичны или, по крайней мере, наиболее эффективны против определённых штаммов возбудителя заболевания)[27]
Если у вакцинированного человека развивается заболевание, против которого он вакцинирован (Breakthrough infection[англ.]), заболевание, вероятно, будет менее вирулентным (заразным), чем у не привитых заражённых[28].
Ниже приведены важные соображения в отношении эффективности программы вакцинации[29]:
- поддержание высоких показателей иммунизации, даже когда заболевание стало редким
- тщательное моделирование для прогнозирования воздействия кампании по иммунизации на эпидемиологию заболевания в средне- и долгосрочной перспективе
- постоянный надзор за соответствующим заболеванием после введения новой вакцины.
В 1958 году в США было зарегистрировано 763 094 случая кори. В результате погибло 552 человека[30][31]. После введения новых вакцин число случаев снизилось до менее 150 в год (в среднем 56)[31]. В начале 2008 года было 64 подозреваемых случая заболевания корью. Пятьдесят четыре из этих инфекций были связаны с импортом из другой страны, хотя только 13 % были приобретены за пределами Соединённых Штатов; 63 из 64 человек либо никогда не были вакцинированы против кори, либо не знали, были ли они вакцинированы[31].
Вакцины привели к искоренению оспы, одной из самых заразных и смертельных болезней у людей[32]. Другие болезни, такие как краснуха, полиомиелит, корь, эпидемический паротит, ветряная оспа и брюшной тиф, не так часто встречаются, как сто лет назад, благодаря широко распространённым программам вакцинации. Пока подавляющее большинство людей вакцинировано, гораздо труднее вызвать вспышку болезни, не говоря уже о её распространении. Этот эффект называется коллективным иммунитетом. На полиомиелит, который передаётся только между людьми, нацелена обширная кампания по ликвидации полиомиелита[англ.], распространяющаяся только на части трёх стран (Афганистан, Нигерия и Пакистан)[33].
Вакцины также помогают предотвратить развитие устойчивости к антибиотикам. Например, благодаря значительному снижению заболеваемости пневмонией, вызванной Streptococcus pneumoniae, программы вакцинации значительно снизили распространённость инфекций, устойчивых к пенициллину или другим антибиотикам первой линии[34].
- Экономический аспект
Существует мнение, что окупаемость капиталовложений в вакцинирование наибольшая из всех других видов капиталовложений в здравоохранение[35].
Безопасность
[править | править код]Аутизм
[править | править код]ВОЗ заявляет, что вакцины не вызывают расстройства аутистического спектра. «Этот вывод был сделан по результатам множества исследований, проводившихся на очень больших группах людей.»[7].
В опубликованной в 1998 году статье, где автор высказался о связи вакцины против кори-паротита-краснухи (КПК) с аутизмом, были найдены серьёзные ошибки и намеренные искажения, после чего статья была отозвана опубликовавшим её журналом. Однако эта публикация вызвала панику, повлекшую отказы от прививок, что впоследствии привело к вспышкам заболеваний, контролируемых вакцинами[36].
Консерванты
[править | править код]В некоторых вакцинах в качестве консерванта содержится тиомерсал. Это безопасный и широко применяемый консервант для вакцин. Нет доказательств того, что то небольшое количество тиомерсала, которое содержится в вакцине, может навредить здоровью[36].
Побочные эффекты
[править | править код]ВОЗ утверждает: «Тяжёлые или долгосрочные побочные эффекты встречаются крайне редко. Шанс столкнуться с серьёзной неблагоприятной реакцией организма на введение вакцины составляет 1 к миллиону», «Вакцины могут вызывать лёгкие побочные эффекты, такие как субфебрильная температура и боль или покраснение в месте инъекции. Такие проявления, как правило, проходят сами в течение нескольких дней.»[7].
Вакцинация, проводимая в детстве, в целом безопасна[37]. Побочные эффекты, если таковые имеются, как правило, незначительны[38]. Частота побочных эффектов зависит от рассматриваемой вакцины[38]. Некоторые общие побочные эффекты включают жар, боль в месте инъекции и мышечные боли[38]. Кроме того, у некоторых людей может быть аллергия на ингредиенты вакцины[39]. Вакцина MMR редко связана с фебрильными судорогами[37].
Серьёзные побочные эффекты встречаются крайне редко[37]. Вакцина против ветряной оспы в редких случаях вызывает осложнения у людей с иммунодефицитом, а ротавирусные вакцины[англ.] иногда связаны с инвагинацией[37].
Некоторые страны, такие как Великобритания, предоставляют компенсацию жертвам серьёзных неблагоприятных последствий посредством выплаты компенсации за ущерб от вакцинации. В Соединённых Штатах действует Национальный закон о вреде вакцин для детей. По крайней мере 19 стран предусматривают такую компенсацию[40].
Производство
[править | править код]Этот раздел слишком короткий. |
Патенты
[править | править код]Подача патентов на процессы разработки вакцин также может рассматриваться как препятствие для разработки новых вакцин. Из-за слабой защиты, предлагаемой посредством патента на конечный продукт, защита инноваций в отношении вакцин часто осуществляется посредством патента на процессы, используемые при разработке новых вакцин, а также с помощью секретности[41].
По данным Всемирной организации здравоохранения, самым большим препятствием для местного производства вакцин в менее развитых странах являются не патенты, а существенные финансовые, инфраструктурные и кадровые требования, необходимые для выхода на рынок. Вакцины представляют собой сложные смеси биологических соединений, и в отличие от лекарств, настоящих общих вакцин не существует. Вакцина, произведенная на новом объекте, должна пройти полное клиническое тестирование на безопасность и эффективность, аналогичную той, которая была произведена оригинальным производителем. Для большинства вакцин были запатентованы определённые процессы. Их можно обойти альтернативными методами производства, но для этого потребовалась инфраструктура R&D и соответствующая квалифицированная рабочая сила. В случае нескольких относительно новых вакцин, таких как вакцина против вируса папилломы человека, патенты могут создавать дополнительный барьер[42].
Лицензирование
[править | править код]«Временная регистрация первой в мире вакцины против Эбола — это триумф общественного здравоохранения и свидетельство успеха беспрецедентного сотрудничества между десятками экспертов во всем мире, — сказал Генеральный директор ВОЗ д-р Тедрос Адханом Гебрейесус.»[43]
История
[править | править код]До XIX века врачи в Европе были бессильны против широко распространённых и повторяющихся крупных эпидемий. Одним из таких инфекционных заболеваний была натуральная оспа: она ежегодно поражала миллионы людей во всём мире, умирали от неё от 20 до 30 % инфицированных, выздоровевшие часто становились инвалидами. Оспа становилась причиной 8-20 % всех смертей в европейских странах в XVIII веке. Потому именно для этого заболевания требовались методы профилактики.
С древних времён было замечено, что люди, переболевшие оспой, больше ею не заболевают, поэтому делались попытки вызвать лёгкое заболевание оспой, чтобы впоследствии предотвратить тяжёлое.
В Индии и Китае практиковалась инокуляция — прививание здоровых людей жидкостью из пузырьков больных лёгкой формой натуральной оспы. Недостатком инокуляции являлось то, что, несмотря на меньшую патогенность вируса (лат. Variola minor), он всё же иногда вызывал смертельные случаи. Кроме того, случалось, что по ошибке инокулировался высоко патогенный вирус.
Традиция вакцинации возникла в Индии в 1000 г. н. э.[44][45]. Упоминание о вариоляции в аюрведическом тексте Sact’eya Grantham было отмечено французским учёным Анри Мари Гуссоном в журнале Dictionaire des sciences médicales[46]. Однако идея о том, что инокуляция возникла в Индии, была поставлена под сомнение, поскольку лишь немногие из древних санскритских медицинских текстов описывали процесс инокуляции[47].
На Западе в новое время первая вакцина получила своё название от слова vaccinia (коровья оспа) — вирусная болезнь крупного рогатого скота. Английский врач Эдвард Дженнер в 1796 г. впервые применил на мальчике Джеймсе Фиппсе вакцину против натуральной оспы, полученную от больного коровьей оспой[48]. Cпустя почти 100 лет (в 1876—1881) Луи Пастер сформулировал главный принцип вакцинации — применение ослабленных препаратов микроорганизмов для формирования иммунитета против вирулентных штаммов.
Некоторые из живых вакцин были созданы советскими учёными, например, П. Ф. Здродовский создал вакцину против сыпного тифа в 1957—59 годах. Вакцину против гриппа создала группа учёных: А. А. Смородинцев, В. Д. Соловьёв, В. М. Жданов в 1960 году. П. А. Вершилова в 1947—51 годах создала живую вакцину от бруцеллёза[48].
Китай
[править | править код]Самые ранние сведения о практике инокуляции оспы в Китае восходят к X веку[49]. Старейшее документированное использование вариоляции относится так же к Китаю: в XV веке применялся метод «носовой инсуффляции», то есть вдыхания ноздрями порошкообразного материала оспы (обычно струпьев). Различные методы инсуффляции применялись в течение XVI и XVII веков в Китае[50]:60. Два доклада о китайской практике прививания были сделаны Королевским обществом в Лондоне в 1700 году; их представили доктор Мартин Листер, получивший отчёт сотрудника Ост-Индской компании, дислоцированной в Китае, и доктор Клоптон Гаверс[51]. Документы об учёте прививок против оспы в Китае сохранились с конца X века и, как сообщается, они широко практиковались в Китае в период правления императора Лунцина (1567—1572) во время династии Мин (1368—1644)[52].
Европа
[править | править код]Греческие врачи Эммануэль Тимонис (1669—1720) с острова Хиос и Яков Пиларинос (1659—1718) с острова Кефалония практиковали прививание от оспы в Константинополе (Османская Империя) в начале XVIII века[53] и опубликовали свою работу в «Философских трудах Королевского общества» в 1714 году[54][55]. Этот вид инокуляции и другие формы вариоляции были введены в Англии Леди Монтегю, известной английской писательницей и путешественницей, женой английского посла в Стамбуле в период с 1716 по 1718 годы, который едва не умер от оспы в юности и сильно пострадал от неё. Прививка была принята как в Англии, так и в Америке почти за полвека до знаменитой вакцины Дженнера 1796 года[56], но уровень смертности от этого метода составлял около 2 %, потому он использовался в основном во время опасных вспышек заболевания и оставался спорным[57].
В XVIII веке заметили, что люди, которые пострадали от менее вирулентной коровьей оспы, оказывались невосприимчивыми к натуральной оспе. Первое записанное использование этой идеи осуществлено[58] фермером Бенджамином Джести (Benjamin Jesty) в деревне Йетминстер[англ.] графства Дорсет, который сам перенёс заболевание и заразил им собственную семью в 1774 году, потому его сыновья впоследствии не заболели даже умеренным вариантом оспы, когда их инокулировали в 1789 году. В 1791 году Питер Плетт (Peter Plett) из Киля в герцогстве Гольштейн-Глюкштадт (ныне Германия) инокулировал троих детей.

14 мая 1796 года Эдвард Дженнер проверил свою гипотезу, привив Джеймса Фиппса, восьмилетнего сына своего садовника. По тем временам это был революционный эксперимент: он привил коровью оспу мальчику и доказал, что тот стал невосприимчивым к натуральной оспе — последующие попытки (более двадцати) заразить мальчика человеческой оспой оказались безуспешными. Он соскрёб гной с пузырьков оспы на руках Сары Нелмс, доярки, которая заразилась коровьей оспой от коровы по имени Блоссом[59], и втёр его в две царапины на руке здорового ребёнка[60]. Шкура той коровы теперь висит на стене медицинской школы Святого Георгия (теперь в Тутинге, южном районе Лондона). Фиппс был 17-м случаем, описанным в первой статье Дженнера о вакцинации[61]. Дженнер не мог поставить этот эксперимент на себе, так как знал, что сам он давно невосприимчив к натуральной оспе.

В 1798 году Дженнер опубликовал статью «An Inquiry Into the Causes and Effects of the Variolæ Vaccinæ, Or Cow-Pox»[61], в которой впервые использовал термин «вакцинация» и вызвал всеобщий интерес. Он различал «истинную» и «ложную» коровью оспу (которая не давала желаемого эффекта) и разработал метод «рука-рука» для распространения вакцины из пустулы вакцинированного человека. Ранние попытки проверить эффект вакцинации омрачались случаями заражения оспой, но, несмотря на противоречия в медицинских кругах и религиозное противостояние применению материалов от животных, к 1801 году его доклад был переведён на шесть языков, а вакцинированы были более 100 000 человек[57][60].
Из-за неприятия вакцинации массовая вакцинация началась только после эпидемии оспы в 1840—1843 гг., когда погибли около 500 тысяч европейцев[62].
Второе поколение вакцин введено в 1880-х годах Луи Пастером, который разработал вакцины от куриной холеры и сибирской язвы новым методом, то есть используя ослабленные микроорганизмы[63]. Вакцины конца XIX века считались уже вопросом национального престижа. Появились законы об обязательной вакцинации.
С тех пор кампании по вакцинации распространялись по всему миру, иногда они устанавливались законами или правилами («Акты о вакцинации» в Великобритании, 1840—1907 годы). Вакцины начали использоваться против самых разных заболеваний. Луи Пастер развил свою технику в течение XIX века, расширяя её использование для ослабления агентов, вызывающих сибирскую язву и бешенство. Метод, используемый Пастером, повреждал микроорганизмы, потому они теряли способность заражать, но прививка ими, хоть и не защищала от болезни полностью, то, в случае заражения, делала заболевание лёгким. Пастер, отдавая долг первооткрывателю Эдварду Дженнеру, также назвал открытый им способ предупреждения инфекционной болезни вакцинацией, хотя никакого отношения к коровьей оспе его ослабленные бактерии не имели. До того как опыты Пастера привели к осязаемому практическому результату и первым исцелённым пациентам, он сам и его исследования отчаянно критиковались тогдашней классической медициной. Классические врачи, члены Национальной академии медицины критиковали Пастера, прежде всего, за отсутствие медицинского образования (одним из тех, кто критиковал Пастера по этому поводу был Роберт Кох, создавший впоследствии неудачную вакцину от туберкулёза), а поскольку он никак не именовал поначалу свой метод приготовления вакцины, медики требовали от него полностью раскрыть его методику приготовления вакцин и дать ей название, от чего он долгое время отказывался, в 1880 году став называть свой метод «аттенуацией» (atténuation) и отказываясь назвать источник для этого термина (можно перевести как «послабление», «затухание», до него так называл свой метод приготовления препаратов Ганнеман), что привело к грандиозному скандалу и даже написанию Пастером заявления о сложении с себя академического звания, которое однако не было им отправлено в президиум академии и осталось среди его бумаг. Дело часто переходило сложившиеся нормы приличия. Доходило до многочисленных обвинений в шарлатанстве, словесных перепалок и даже до потасовок, нападений на Пастера, — так, 5 октября 1880 года 79-летний член-корреспондент академии, классический врач Жюль Герен[фр.] набросился на 57-летнего Пастера прямо на заседании академии наук, согласно протоколу заседания академии «заседание было отложено в суматохе». На следующий день Герен прислал Пастеру своих секундантов, вызывая того на дуэль (Пастер обратился к ректору Эколь Нормаль Дезире Низару, чьим лечащим врачом был Герен, чтобы тот облагоразумил своего лекаря). Историк Харрис Коултер пишет по этому поводу, что Пастер фактически воплотил идеи Ганнемана об «излечении подобного подобным» (основополагающий принцип гомеопатии), при этом нигде не упоминая ни о Ганемане, ни о гомеопатии, поскольку к тому времени это уже было академическое табу, которое было бы воспринято как ересь против классической медицины. В то время, как классические врачи подозревали Пастера в принадлежности к гомеопатам, сами гомеопаты охотно причисляли его к своим для укрепления реноме гомеопатии. Позднее, история медицины всячески замалчивала этот начальный и весьма проблемный этап возникновения вакцинологии и неприятия Пастера его современниками, классическими врачами[64][65].
6 июля 1885 года в лабораторию Луи Пастера доставили 9-летнего мальчика по имени Йозеф Майстер, который был сильно искусан бешеной собакой и считался безнадёжным. Пастер в то время заканчивал разработку вакцины от бешенства и это был шанс как для ребёнка, так и для испытателя. Вакцинация проходила под наблюдением публики и прессы. Ребёнок, чья гибель считалась предрешённой, поправился[66], а в лабораторию Пастера со всей Европы (в том числе из России) стали приезжать пострадавшие от бешеных животных[67].
Антивакцинаторство
[править | править код]Все аргументы, выдвигаемые догматическими оппонентами, опровергаются с научной точки зрения, антивакцинаторство считается широко распространенной теорией заговора[68][69][70] и является формой отрицания науки[71].
Согласно заключению экспертов Всемирной организации здравоохранения, большинство доводов антивакцинаторов не подтверждаются научными данными[72][73] и характеризуются как «тревожное и опасное заблуждение»[74]. В 2019 году недоверие к вакцинации внесено ВОЗ в список десяти главных проблем здравоохранения, над которыми эта организация работала в 2019 году[75].
Антивакцинаторы нередко ссылаются на религиозные мотивы, однако религиозные организации поддерживают вакцинацию. В православном христианстве, где лидеры антипрививочного движения пропагандируют «греховность» вакцинации, Русская православная церковь официально осудила антипрививочную пропаганду и объявила о недопустимости распространение антивакцинаторских материалов в религиозных общинах[76]. В католицизме признано допустимым даже использование вакцин, приготовленных из абортированных эмбрионов при отсутствии альтернативы, а остальные вакцины считаются безусловно богоугодными[77]. В исламе фетва 20276 гласит, что вакцинация является разновидностью защиты от болезни, не видит в ней ничего плохого и указывает, что, согласно шариату, имеет смысл предпочесть вакцинацию отказу от неё[78].
Движение против вакцинации возникло вскоре после разработки Эдвардом Дженнером первой вакцины против оспы. С развитием практики вакцинации росло и движение антивакцинаторов.
Классификация
[править | править код]По типу антигенного материала вакцины делятся на следующие категории[79][80][81]:
- живые, но ослабленные штаммы микробов или вирусов (от ветряной оспы, гриппа, жёлтой лихорадки, кори, краснухи, полиомиелита, ротавирусной инфекции, эпидемического паротита);
- убитые (инактивированные) микробы или вирусы (от бешенства, брюшного тифа, гепатита А, гриппа, клещевого энцефалита, коклюша, полиомиелита);
- анатоксины (ослабленные или изменённые токсины) микроорганизмов (от дифтерии, столбняка);
- субъединичные, в том числе синтетические вакцины, генно-инженерные и молекулярные (от гемофильной инфекции, гриппа, вируса папилломы человека, гепатита B, коклюша, пневмококковой и менингококковой инфекции).
Живые вакцины
[править | править код]Живые (live vaccine, vital vaccine), или аттенуированные (ослабленные) вакцины изготовляют на основе ослабленных штаммов микроорганизма со стойко закреплённой безвредностью. Вакцинный штамм после введения размножается в организме привитого и вызывает вакцинальный инфекционный процесс. У большинства привитых вакцинальная инфекция протекает без выраженных клинических симптомов и приводит к формированию, как правило, стойкого иммунитета. Примером живых вакцин могут служить вакцины для профилактики чумы, сибирской язвы, туляремии, бруцеллёза, гриппа, бешенства, паротита, оспы, жёлтой лихорадки, кори, полиомиелита, туберкулёза[82].
Несмотря на высокую эффективность живых вакцин, их широкому внедрению препятствуют проблемы доставки этих вакцин в отдалённые регионы и длительного хранения без холодильника. Помочь в решении этих проблем поможет плёнка-«конфета» из аморфного вещества, напоминающего карамель и состоящего из различных сахаров и солей, которая сохраняет живые вирусы и бактерии, а также антитела и ферменты без охлаждения в течение длительного периода времени[83][84][85].
Инактивированные вакцины
[править | править код]Инактивированная, или убитая вакцина приготавливаются из микробов, которые выращены в контролируемых лабораторных условиях, а затем были убиты при помощи термической обработки либо воздействием яда (фенол, формалин, ацетон). Эти вакцины не способны вызвать заболевание, но они менее эффективны по сравнению с живыми вакцинами: для выработки иммунитета необходимо многократное её введение. Применяют для профилактики только тех заболеваний, для которых нет живых вакцин (брюшной тиф, паратиф В, коклюш, холера, клещевой энцефалит)[48].
Субъединичные вакцины
[править | править код]Субъединичная вакцина (subunit vaccine) состоит из одного или нескольких очищенных поверхностных иммуногенных белков патогенного организма. Иммуногены могут быть взяты из разрушенного патогенного организма либо синтезированы в лабораторных условиях методами генной инженерии[86]. Субъединичная адъювантная вакцина — это субъединичная вакцина с добавленным адъювантом, усиливающим антигенное действие вирусных белков[87]. Субъединичные вакцины — самые нереактогенные, они реже других дают побочные эффекты[88].
Виросомальные противовирусные вакцины
[править | править код]Виросомальная вакцина содержит виросомы — вирионы, лишённые генетического материала и сохраняющие поверхностную структуру и все поверхностные белки вируса. Виросомы дают максимально полный иммунный ответ на прививку. В виросомальных вакцинах нет консервантов, они отличаются хорошей переносимостью[89].
Расщеплённые противовирусные вакцины
[править | править код]Расщеплённые вакцины, сплит-вакцины, приготавливают из разрушенного вируса, они содержат липиды и поверхностные и внутренние белки вируса[90].
Химические вакцины
[править | править код]Создаются из антигенных компонентов, извлечённых из микробной клетки. Выделяют те антигены, которые определяют иммуногенные характеристики микроорганизма. Химические вакцины имеют низкую реактогенность, высокую степень специфической безопасности и достаточную иммуногенную активность. Вирусный лизат, используемый для приготовления таких вакцин, получают обычно с помощью детергента, для очистки материала применяют разнообразные методы: ультрафильтрацию, центрифугирование в градиенте концентрации сахарозы, гель-фильтрацию, хроматографию на ионообменниках, аффинную хроматографию. Достигается высокая (до 95 % и выше) степень очистки вакцины. В качестве сорбента применяется гидроксид алюминия (0,5 мг/доза), а в качестве консерванта — мертиолят (50 мкг/доза). Химические вакцины состоят из антигенов, полученных из микроорганизмов разными методами, преимущественно химическими. Основной принцип получения химических вакцин заключается в выделении протективных антигенов, обеспечивающих создание надёжного иммунитета, и очистке этих антигенов от балластных веществ.
Рекомбинантные вакцины
[править | править код]Для производства этих вакцин применяют методы генной инженерии, встраивая генетический материал патогена в клетки безопасных микроорганизмов для синтеза антигена. После культивирования рекомбинантных организмов из них выделяют нужный антиген, очищают и готовят вакцину. Примером таких вакцин может служить вакцина против гепатита В, а также вакцина против вируса папилломы человека (ВПЧ).
Векторные вакцины
[править | править код]мРНК-вакцины
[править | править код]Поливалентные вакцины
[править | править код]Поливалентные вакцины (содержащие в своём составе более одного типа антигена) могут быть политиповыми, поливариантными, полиштаммовыми, а также вакцинами, содержащими несколько штаммов, типов или вариантов возбудителя одной болезни. Если в своём составе вакцина содержит антигены возбудителей разных инфекций, то её относят к комбинированным вакцинам.
График вакцинирования
[править | править код]Чтобы обеспечить наилучшую защиту, детям рекомендуется делать прививки, как только их иммунная система достаточно развита, чтобы реагировать на конкретные вакцины, с дополнительными прививочными уколами, часто необходимыми для достижения «полного иммунитета». Это привело к разработке сложных графиков вакцинации. В Соединённых Штатах Консультативный комитет по практике иммунизации, который рекомендует дополнения к расписанию Центров по контролю и профилактике заболеваний, рекомендует проводить плановую вакцинацию детей против[91]: вирусных гепатитов A и B, полиомиелита, эпидемического паротита, кори, краснухи, дифтерии, коклюша, столбняка, гемофильной палочки, ветряной оспы, ротавируса, гриппа, менингококковой инфекции и пневмонии[источник не указан 1428 дней] (или пневмококковой инфекции?)[92].
Способы введения вакцины
[править | править код]Одним из определяющих факторов успеха иммунизации является способ введения вакцины. Вещество должно транспортироваться от места введения к месту в организме, где ожидается его действие. В медицине используют следующие способы введения вакцины[93]:
- Орально — через ротовую полость. Простота введения (глотание), так как не используется игла и шприц.
- Интраназально — вакцина вводится в носовую полость вакцинируемого, обычно с помощью спрея[источник не указан 1428 дней].
- Внутримышечно — вакцина вводится в мышцу. Вакцины, содержащие адъюванты должны вводиться внутримышечно, для снижения местных побочных эффектов.
- Подкожно — вакцина вводится в складку подкожной жировой клетчатки.
- Внутрикожно — вакцина вводится в самый верхний слой кожи.
- Скарификационно — накожно, через каплю вакцины производится царапание кожи.
См. также
[править | править код]Примечания
[править | править код]- ↑ Жаров, 2006.
- ↑ ГРАМОТА.РУ. Грамота.ру. Дата обращения: 4 декабря 2020.
- ↑ Melief C. J., van Hall T., Arens R., Ossendorp F., van der Burg S. H. Therapeutic cancer vaccines (англ.) // The Journal of Clinical Investigation : journal. — 2015. — September (vol. 125, no. 9). — P. 3401—3412. — doi:10.1172/JCI80009. — PMID 26214521. — PMC 4588240.
- ↑ Bol K. F., Aarntzen E. H., Pots J. M., Olde Nordkamp M. A., van de Rakt M. W., Scharenborg N. M., de Boer A. J., van Oorschot T. G., Croockewit S. A., Blokx W. A., Oyen W. J., Boerman O. C., Mus R. D., van Rossum M. M., van der Graaf C. A., Punt C. J., Adema G. J., Figdor C. G., de Vries I. J., Schreibelt G. Prophylactic vaccines are potent activators of monocyte-derived dendritic cells and drive effective anti-tumor responses in melanoma patients at the cost of toxicity (англ.) // Cancer Immunology, Immunotherapy[англ.] : journal. — 2016. — March (vol. 65, no. 3). — P. 327—339. — doi:10.1007/s00262-016-1796-7. — PMID 26861670. — PMC 4779136.
- ↑ Brotherton J. HPV prophylactic vaccines: lessons learned from 10 years experience (англ.) // Future Virology[англ.] : journal. — 2015. — Vol. 10, no. 8. — P. 999—1009. — doi:10.2217/fvl.15.60.
- ↑ Frazer I. H. Development and implementation of papillomavirus prophylactic vaccines (англ.) // Journal of Immunology?! : journal. — 2014. — May (vol. 192, no. 9). — P. 4007—4011. — doi:10.4049/jimmunol.1490012. — PMID 24748633.
- ↑ 1 2 3 4 Часто задаваемые вопросы о вакцинах. Всемирная организация здравоохранения (26 августа 2019). Дата обращения: 18 ноября 2019. Архивировано 18 октября 2019 года.
- ↑ Всемирная неделя иммунизации. WHO. ВОЗ (апрель 2018). Дата обращения: 21 декабря 2018. Архивировано 20 октября 2018 года.
- ↑ Вопросы здравоохранения. Иммунизация. WHO. ВОЗ. Дата обращения: 21 декабря 2018. Архивировано 1 декабря 2020 года.
- ↑ Джейн Пэрри. От паникерства вакцины нет. WHO. Бюллетень Всемирной организации здравоохранения (июнь 2008). Дата обращения: 24 апреля 2020. Архивировано 11 ноября 2018 года.
- ↑ Спасительное средство: как разрабатывают вакцины. ria.ru. РИА Новости (7 июля 2020). Дата обращения: 1 августа 2020. Архивировано 1 августа 2020 года.
- ↑ Measles | Vaccination | CDC (5 февраля 2018). Дата обращения: 18 ноября 2019. Архивировано 19 ноября 2019 года.
- ↑ United States Centers for Disease Control and Prevention (2011). A CDC framework for preventing infectious diseases. Архивировано 29 августа 2017 года. Accessed 11 September 2012. «Vaccines are our most effective and cost-saving tools for disease prevention, preventing untold suffering and saving tens of thousands of lives and billions of dollars in healthcare costs each year».
- ↑ American Medical Association (2000). Vaccines and infectious diseases: putting risk into perspective. Архивировано 5 февраля 2015 года. Accessed 11 September 2012. «Vaccines are the most effective public health tool ever created».
- ↑ Public Health Agency of Canada. Vaccine-preventable diseases. Архивировано 13 марта 2015 года. Accessed 11 September 2012. «Vaccines still provide the most effective, longest-lasting method of preventing infectious diseases in all age groups».
- ↑ United States National Institute of Allergy and Infectious Diseases (NIAID). NIAID Biodefense Research Agenda for Category B and C Priority Pathogens. Архивировано 4 марта 2016 года. Accessed 11 September 2012. «Vaccines are the most effective method of protecting the public against infectious diseases».
- ↑ Fiore A. E., Bridges C. B., Cox N. J. Seasonal influenza vaccines (англ.). — 2009. — Vol. 333. — P. 43—82. — (Current Topics in Microbiology and Immunology). — ISBN 978-3-540-92164-6. — doi:10.1007/978-3-540-92165-3_3.
- ↑ Chang Y., Brewer N. T., Rinas A. C., Schmitt K., Smith J. S. Evaluating the impact of human papillomavirus vaccines (англ.) // Vaccine[англ.] : journal. — Elsevier, 2009. — July (vol. 27, no. 32). — P. 4355—4362. — doi:10.1016/j.vaccine.2009.03.008. — PMID 19515467.
- ↑ Liesegang, T. J. Varicella zoster virus vaccines : effective, but concerns linger : [англ.] // Canadian Journal of Ophthalmology. — 2009. — Vol. 44, no. 4 (August). — P. 379–384. — doi:10.3129/i09-126. — PMID 19606157.
- ↑ Orenstein, W. A. Field evaluation of vaccine efficacy : [англ.] / W. A. Orenstein, R. H. Bernier, T. J. Dondero … [et al.] // Bulletin of the World Health Organization[англ.]. — 1985. — Vol. 63, no. 6. — С. 1055—1068. — PMID 3879673. — PMC 2536484.
- ↑ The science is clear: Vaccines are safe, effective, and do not cause autism : Hub staff report : [англ.] // The Hub. — 2017. — 11 January. — Дата обращения: 07.12.2019.
- ↑ Ellenberg, S. S. discussion 21. — In: The complicated task of monitoring vaccine safety : [англ.] / S. S. Ellenberg, R. T. Chen // Public Health Reports[англ.] : j. — 1997. — Vol. 112, no. 1. — P. 10–20. — PMID 9018282. — PMC 1381831.
- ↑ Vaccine Safety : The Facts : [англ.] // HealthyChildren.org. — Дата обращения: 16.04.2019.
- ↑ Grammatikos, A. P. Meta-analyses on pediatric infections and vaccines : [англ.] / A. P. Grammatikos, E. Mantadakis, M. E. Falagas // Infectious Disease Clinics of North America. — 2009. — Vol. 23, no. 2 (June). — P. 431–457. — doi:10.1016/j.idc.2009.01.008. — PMID 19393917.
- ↑ Maurice R. Hilleman dies; created vaccines : [арх. 20.10.2012] : [англ.] // Washington Post. — 2005. — 13 April. — Дата обращения: 09.01.2014.

- ↑ Neighmond, Patti. Adapting Vaccines For Our Aging Immune Systems : [арх. 16.12.2013] : [англ.] // Morning Edition. — NPR, 2010. — 7 February. — Дата обращения: 09.01.2014.

- ↑ Schlegel M., Osterwalder J. J., Galeazzi R. L., Vernazza P. L. Comparative efficacy of three mumps vaccines during disease outbreak in Eastern Switzerland: cohort study (англ.) // BMJ. — 1999. — August (vol. 319, no. 7206). — P. 352. — doi:10.1136/bmj.319.7206.352. — PMID 10435956. — PMC 32261.
- ↑ Préziosi M. P., Halloran M. E. Effects of pertussis vaccination on disease: vaccine efficacy in reducing clinical severity (англ.) // Clinical Infectious Diseases[англ.] : journal. — 2003. — September (vol. 37, no. 6). — P. 772—779. — doi:10.1086/377270. — PMID 12955637.
- ↑ Miller, E.; Beverley, P. C. L.; Salisbury, D. M. Vaccine programmes and policies (англ.) // British Medical Bulletin[англ.] : journal. — 2002. — 1 July (vol. 62, no. 1). — P. 201—211. — ISSN 0007-1420. — doi:10.1093/bmb/62.1.201. — PMID 12176861.
- ↑ Orenstein W. A., Papania M. J., Wharton M. E. Measles elimination in the United States (англ.) // The Journal of Infectious Diseases : journal. — 2004. — May (vol. 189 Suppl 1, no. Suppl 1). — P. S1—3. — doi:10.1086/377693. — PMID 15106120.
- ↑ 1 2 3 Measles--United States, January 1-April 25, 2008 (англ.) // MMWR. Morbidity and Mortality Weekly Report : journal. — 2008. — May (vol. 57, no. 18). — P. 494—498. — PMID 18463608. Архивировано 11 октября 2017 года.

- ↑ WHO | Smallpox. WHO. World Health Organization. Дата обращения: 16 апреля 2019. Архивировано 16 апреля 2019 года.
- ↑ WHO South-East Asia Region certified polio-free (недоступная ссылка) : [арх. 27.03.2014] : [англ.]. — WHO, 2014. — 27 March. — Дата обращения: 03.11.2014.
- ↑ 19 July 2017 Vaccines promoted as key to stamping out drug-resistant microbes «Immunization can stop resistant infections before they get started, say scientists from industry and academia.» Архивировано 22 июля 2017 года.
- ↑ Остерхолм, Олшейкер, 2022, с. 123.
- ↑ 1 2 Всемирная организация здравоохранения. Вопросы и ответы об иммунизации и безопасности вакцин. WHO (апрель 2018). Дата обращения: 24 апреля 2020. Архивировано 12 декабря 2020 года.
- ↑ 1 2 3 4 Maglione M. A., Das L., Raaen L., Smith A., Chari R., Newberry S., Shanman R., Perry T., Goetz M. B., Gidengil C. Safety of vaccines used for routine immunization of U.S. children: a systematic review (англ.) // Pediatrics[англ.] : journal. — American Academy of Pediatrics[англ.], 2014. — August (vol. 134, no. 2). — P. 325—337. — doi:10.1542/peds.2014-1079. — PMID 25086160. Архивировано 30 января 2020 года.
- ↑ 1 2 3 Possible Side-effects from Vaccines. Centers for Disease Control and Prevention (12 июля 2018). Дата обращения: 24 февраля 2014. Архивировано 17 марта 2017 года.
- ↑ Seasonal Flu Shot – Seasonal Influenza (Flu). CDC (2 октября 2018). Дата обращения: 19 ноября 2019. Архивировано из оригинала 1 октября 2015 года.
- ↑ Looker, Clare. No-fault compensation following adverse events attributed to vaccination : a review of international programmes : [англ.] : [арх. 20 октября 2019] / Clare Looker, Heath Kelly // Bulletin of the World Health Organization. — 2011. — Vol. 89. — P. 371−378. — doi:10.2471/BLT.10.081901.
- ↑ Hardman, Reis T. The role of intellectual property in the global challenge for immunization : [англ.] // The Journal of World Intellectual Property. — 2006. — Т. 9, № 4. — С. 413—425. — doi:10.1111/j.1422-2213.2006.00284.x.
- ↑ Increasing Access to Vaccines Through Technology Transfer and Local Production : [англ.] : [арх. 23 ноября 2015]. — World Health Organization, 2011. — P. iv+34. — NLM classification: QV 704. — ISBN 978 92 4 150236 8.
- ↑ Пройдена важная веха в лицензировании вакцины против Эболы, разработанной при поддержке ВОЗ (18 октября 2019). Дата обращения: 19 ноября 2019. Архивировано 14 июля 2020 года.
- ↑ Macgowan DJ. = Report on the health of Wenchow for the half-year ended 31 March 1884. — Imperial Maritime Customs Medical Reports. — China, 1884. — Vol. 27. — P. 9—18.
- ↑ Needham, J. = China and the origins of immunology. — Centre of Asian Studies Occasional Papers and Monographs. — Centre of Asian Studies, University of Hong Kong, 1980. — Vol. 41.
- ↑ Adelon et al.; «inoculation» Dictionnaire des sciences médicales, vol. XXV, C.L.F. Panckoucke, Paris, 1812—1822, lvi (1818).
- ↑ Wujastyk, Dominik; (1995) "Medicine in India, " in Oriental Medicine: An Illustrated Guide to the Asian Arts of Healing, 19-38, edited by Serindia Publications, London ISBN 0-906026-36-9. p. 29.
- ↑ 1 2 3 Вакцина // Большая советская энциклопедия : [в 30 т.] / гл. ред. А. М. Прохоров. — 3-е изд. — М. : Советская энциклопедия, 1969—1978.
- ↑ Needham, Joseph. (2000). Science and Civilization in China: Volume 6, Biology and Biological Technology, Part 6, Medicine Архивная копия от 10 августа 2020 на Wayback Machine. Cambridge: Cambridge University Press. p. 154.
- ↑ Williams, Gareth. Angel of Death (англ.). — Basingstoke: Palgrave Macmillan, 2010. — ISBN 978-0230274716.
- ↑ Silverstein, Arthur M. A History of Immunology (англ.). — 2nd. — Academic Press, 2009. — P. 293. — ISBN 9780080919461. Архивировано 14 октября 2022 года..
- ↑ Needham, Joseph; (2000) Science and Civilization in China: Volume 6, Biology and Biological Technology, Part 6, Medicine Архивная копия от 10 августа 2020 на Wayback Machine, Cambridge University Press, Cambridge, page 134.
- ↑ Karaberopoulos, Demetrios. The invention and the first application of the vaccination belongs to the Greek Doctors Emmanuel Timonis and Jacob Pylarinos and not to Dr. Edward Jenner. karaberopoulos.gr (2006). Дата обращения: 13 августа 2018. Архивировано 13 апреля 2019 года.
- ↑ Timonius, Emanuel; Woodward, John. An account or history of the procuring the small-pox by incision or inoculation as it has for some time been practiced at Constantinople // Philosophical Transactions of the Royal Society : журнал. — 1714–1716. — Т. 29, № 339. — С. 72—82. — doi:10.1098/rstl.1714.0010. Архивировано 12 сентября 2018 года.
- ↑ Jacobum Pylarinum, Venetum, M. D. Nova et tuta Variolas excitandi per transplantationem, nuper inventa et in usum tracta // Philosophical Transactions of the Royal Society : журнал. — 1714–1716. — Т. 29, № 339. — С. 393—399. — doi:10.1098/rstl.1714.0047. Архивировано 12 сентября 2018 года.
- ↑ Henricy, Anthony (ed.). Lady Mary Wortley Montagu, Letters of the Right Honourable Lady Mary Wortley Montagu:Written During her Travels in Europe, Asia and Africa (англ.). — 1796. — Vol. 1. — P. 167—169. or see [1] Архивная копия от 5 марта 2020 на Wayback Machine.
- ↑ 1 2 Gross C. P., Sepkowitz K. A. The myth of the medical breakthrough: smallpox, vaccination, and Jenner reconsidered. (англ.) // International Journal Of Infectious Diseases : IJID : Official Publication Of The International Society For Infectious Diseases. — 1998. — July (vol. 3, no. 1). — P. 54—60. — PMID 9831677.
- ↑ Donald R. Hopkins. The Greatest Killer: Smallpox in History (англ.). — University of Chicago Press, 2002. — P. 80. — 426 p. — ISBN 9780226351681. Архивировано 25 декабря 2016 года.
- ↑ Edward Jenner & Smallpox (англ.). The Edward Jenner Museum. Дата обращения: 13 июля 2009. Архивировано 28 июня 2009 года.
- ↑ 1 2 Джон Кейжу. Открытия, которые изменили мир: Как 10 величайших открытий в медицине спасли миллионы жизней и изменили наше видение мира. — М.: Манн, Иванов и Фербер, 2015. — С. 168—169. — 363 с. — ISBN 9785000578698.
- ↑ 1 2 Jenner, 1909−14.
- ↑ Медицинский блогер Алексей Водовозов рассказал в КФУ о «мифах» вакцинации и дезинформации на рынке лекарств. Медиапортал КФУ. Казанский Федеральный Университет (16 февраля 2019). Дата обращения: 23 февраля 2019. Архивировано 24 февраля 2019 года.
- ↑ TRANSLATION OF AN Address ON THE GERM THEORY // The Lancet. — 1881. — Vol. 118. — P. 271—272. — ISSN 01406736. — doi:10.1016/s0140-6736(02)35739-8.
- ↑ Bocquee, Gerard. God is a Homeopath. Xlibris AU, 2012.
- ↑ Debré, Patrice. Louis Pasteur. Johns Hopkins University Press, 2000.
- ↑ Comptes rendus. — Онлайн-библиотека Национальной библиотеки Франции, 1885. — 26 octobre. — Дата обращения: 24.12.2018. (Сообщение Пастера о профилактике бешенства в Академии Наук с разбором случая Жозефа Мейстера.)
- ↑ Первые опыты вакцинации. Специалисты о прививках. Национальная ассоциация специалистов по контролю инфекций, связанных с оказанием медицинской помощи. Дата обращения: 10 ноября 2017. Архивировано 29 апреля 2019 года.
- ↑ Schmitt, Peter-Philipp. Die Schweinegrippe-Verschwörung : [нем.] : [арх. 24 января 2020] // Frankfurter Allgemeine Zeitung. — 2009. — 20 August.
- ↑ Meyer, C. Impfgegner und Impfskeptiker : Geschichte, Hintergründe, Thesen, Umgang : [нем.] / C. Meyer, S. Reiter. — Springer Medizin Verlag, 2004. — С. 47. — (Bundesgesundheitsblatt – Gesundheitsforschung – Gesundheitsschutz). — doi:10.1007/s00103-004-0953-x.
- ↑ Reisin, Andrej. Braucht Deutschland eine Impfpflicht? : [нем.] // Tagesschau.de. — ARD, 2019. — 2 April.
- ↑ Hansson, Sven Ove. Science denial as a form of pseudoscience : [англ.]. — 2017. — С. 39—47. — (Studies in History and Philosophy of Science). — doi:10.1016/j.shpsa.2017.05.002.
- ↑ No vaccine for the scaremongers : [англ.] : [арх. 28 октября 2013] // Bulletin of the World Health Organization. — 2008. — Vol. 86, no. 6 (June). — P. 425–426. — 417–496 p.
- ↑ Six common misconceptions about immunization (недоступная ссылка) : [арх. 04.02.2004] : [англ.]. — World Health Organisation.
- ↑ WHO calls for scaling up of measles vaccination. Children in affluent European countries have a higher risk of infection : [англ.]. — World Health Organisation Regional office for Europe, 2009. — 26 February.
- ↑ Десять проблем здравоохранения, над которыми ВОЗ будет работать в 2019 году. ВОЗ (2019). Дата обращения: 29 марта 2019. Архивировано 19 апреля 2019 года.
- ↑ Борьба против прививок : позиция Церкви : [арх. 16 марта 2010] // Церковный вестник : газ. — 2009. — № 23 (декабрь).
- ↑ Pontifical Academy for Life Statement: Moral Reflections on Vaccines Prepared from Cells Derived from Aborted Human Foetuses : [англ.] // The Linacre Quarterly : журн. — 2019. — Vol. 86, no. 2−3. — P. 182−187. — doi:10.1177/0024363919855896.
- ↑ Обласова, Антонина. Ислам и вакцинация // АНО «Коллективный иммунитет».
- ↑ Виды вакцин. Специалисты о прививках. Национальная ассоциация специалистов по контролю инфекций, связанных с оказанием медицинской помощи. Дата обращения: 27 января 2019. Архивировано 26 января 2019 года.
- ↑ Vaccine Types. vaccines.gov. U. S. Department of Health & Human Services (декабрь 2017). Дата обращения: 27 января 2019. Архивировано 29 июля 2017 года.
- ↑ Different Types of Vaccines. The History of Vaccines. The College of Physicians of Philadelphia. Дата обращения: 27 января 2019. Архивировано 26 января 2019 года.
- ↑ д. б. н. Александров А. А. Живая (аттенуированная) вакцина. База знаний по биологии человека. Дата обращения: 1 мая 2019. Архивировано 1 мая 2019 года.
- ↑ Новая технология позволит хранить вакцины без холодильников и принимать их без уколов. Дата обращения: 8 марта 2020. Архивировано 20 сентября 2020 года.
- ↑ Edible vaccines stored in cheap, easily transportable dissolving films. Дата обращения: 7 марта 2020. Архивировано 7 марта 2020 года.
- ↑ Bajrovic I. et al., (2020). Novel technology for storage and distribution of live vaccines and other biological medicines at ambient temperature Архивная копия от 11 марта 2020 на Wayback Machine. Science Advances.: 6(10), eaau4819 doi:10.1126/sciadv.aau4819.
- ↑ д. б. н. Александров А. А. Субъединичная вакцина. База знаний по биологии человека. Дата обращения: 1 мая 2019. Архивировано 4 мая 2019 года.
- ↑ ЦГЭ МО, с. 2−3.
- ↑ ЦГЭ МО, с. 5.
- ↑ ЦГЭ МО, с. 5−6.
- ↑ ЦГЭ МО, с. 2.
- ↑ ACIP Vaccine Recommendations Home Page. CDC (15 ноября 2013). Дата обращения: 10 января 2014. Архивировано 31 декабря 2013 года.
- ↑ Vaccine Status Table. Red Book Online. American Academy of Pediatrics (26 апреля 2011). Дата обращения: 9 января 2013. Архивировано 27 декабря 2013 года.
- ↑ Пути введения. vaccine-safety-training.org (11 ноября 2020). Дата обращения: 11 ноября 2020. Архивировано 13 ноября 2020 года.
Литература
[править | править код]- Jenner, Edward. An Inquiry Into the Causes and Effects of the Variolæ Vaccinæ, Or Cow-Pox, 1798 // The Three Original Publications on Vaccination Against Smallpox : [англ.]. — New York : P. F. Collier & Son, 1909−14. — Vol. 38. Part 4 of 8. — (The Harvard Classics).
- Майкл Остерхолм, Марк Олшейкер. Заклятый враг. Наша война со смертельными инфекциями = Deadliest Enemy: Our War Against Killer Germs / перевод с английского Ольга Корчевская. — М.: Альпина нон-фикшн, 2022. — 440 с. — (Книжные проекты Дмитрия Зимина). — 3000 экз. — ISBN 978-5-00139-564-5.
- Энциклопедии
- Вакцина : [арх. 3 января 2023] / Жаров С. Н. // Большой Кавказ — Великий канал [Электронный ресурс]. — 2006. — (Большая российская энциклопедия : [в 35 т.] / гл. ред. Ю. С. Осипов ; 2004—2017, т. 4). — ISBN 5-85270-333-8.
- Вакцина // Большая советская энциклопедия : [в 30 т.] / гл. ред. А. М. Прохоров. — 3-е изд. — М. : Советская энциклопедия, 1969—1978.
- Вакцины / Жданов В. М., Дзагуров С. Г., Салтыков Р. А. // Большая медицинская энциклопедия : в 30 т. / гл. ред. Б. В. Петровский. — 3-е изд. — М. : Советская энциклопедия, 1976. — Т. 3 : Беклемишев — Валидол. — 584 с. : ил.
- Вакцины // Ветеринарный энциклопедический словарь — М.: Советская энциклопедия, 1981. — 640 с.
- Документы
- Вакцины против гриппа 2018. — Федеральное бюджетное учреждение здравоохранения «Центр гигиены и эпидемиологии в Московской области». — 6 с.
Ссылки
[править | править код]- Вакцины – часто задаваемые вопросы. Детский фонд ООН. Дата обращения: 10 мая 2019.
В статье не хватает ссылок на источники (см. рекомендации по поиску). |