التهاب السحايا

| التهاب السحايا | |
|---|---|
| meningitis | |
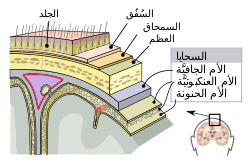
سحايا الجهاز العصبي المركزي: الأم الجافية، والأم العنكبوتية، والأم الحنون. | |
| معلومات عامة | |
| الاختصاص | أمراض معدية، طب الجهاز العصبي |
| من أنواع | التهاب الدماغ والنخاع الشوكي، وأمراض الجهاز العصبي المركزي، ومرض |
| الموقع التشريحي | سحايا |
| الأسباب | |
| الأسباب | مكورة رئوية، ونيسرية سحائية، ومستدمية نزلية، ولستيريا مولدة للوحيدات، وفيروس |
| طريقة انتقال العامل المسبب للمرض | انتقال محمول جوا |
| المظهر السريري | |
| الأعراض | صداع[1]، وحمى[1]، وغثيان[1]، ورهاب الضوء[1]، وتقيؤ |
| الإدارة | |
| أدوية | |
| التاريخ | |
| وصفها المصدر | الموسوعة السوفيتية الكبرى ، وقاموس بروكهاوس وإفرون الموسوعي، وقاموس بروكهاوس وإفرون الموسوعي الصغير ، والموسوعة البريطانية نسخة سنة 1911 |
| تعديل مصدري - تعديل | |
التهاب السحايا[2][3] هو التِهاب حادّ للأغشية الواقية التي تُغطّي الدّماغ والنُّخاع الشوكيّ، والتي تعرف باسم السَّحايا.[4] تَتَعدّد أسباب الالتهاب وتشمل العَدوى الفيروسات أو البكتيريا أو غيرها من الكائنات الدقيقة، وأقل شيوعًا عن طريق بعض الأدوية.[5] قد يكون التهاب السحايا مهدِّدًا للحياة بسبب قربه من الدماغ والحبل الشوكي؛ من هُنا، يُصنَّف التهاب السحايا كحالة طبية طارئة.[4][6]
الأعراض الأكثر شيوعا في التهاب السحايا هي الصداع وتيبُّس العنق المرتبط بالحمّى، والارتباك أو اضطراب في الوعي، والتقيُّؤ، وعدم تحمُّل الضوء (رُهاب الضوء) أو الأصوات العالية (رُهاب الصوت). أما لدى الأطفال فغالبًا ما تظهر فقط أعراض غير مُحدّدة مثل التهَيُّج والنعاس. إذا تواجد الطفح، قد يشير ذلك إلى سبب معين لالتهاب السحايا. على سبيل المثال، التهاب السحايا الناجم عن بكتيريا المكورات السحائية قد تكون مصحوبة بطفح جلدي مميز.[4][7]
البزل القطني يُشَخِّص أو يستبعد التهاب السحايا. حيث تُدخَل إبرة في القناة النخاعية لاستخراج عيِّنة من السائل النخاعي، الذي يحيط بالدماغ والنخاع الشوكي. ومن ثم يُفحص السائل النخاعي في مختبر طبي.[6] يشكل العلاج الأولي لالتهاب السحايا الحاد علاج سريع بالمضادات حيوية تعطى فورًا وأحيانا مضادات فيروسات. وقد تُستخدم كذلك الستيروئيدات القشرية لمنع حدوث مضاعفات من الالتهاب الشديد.[6][7] قد يؤدي التهاب السحايا إلى عواقب وخيمة طويلة الأمد مثل الصمم، والصرع، واستسقاء الرأس والعجز المعرفي، خاصة إذا لم يُعالج بسرعة.[4][7] يمكن الوقاية ومنع بعض أشكال التهاب السحايا (مثل تلك المرتبطة بالتهابات المكورات السحائية، المستدمية النزلية من النمط ب، المكورات الرئوية أو فيروس النكاف) عن طريق التحصين المناعي (التطعيم).[4] أدى التهاب السحايا في عام 2013 إلى 303000 حالة وفاة - حيث انخفض من 464000 حالة وفاة في العام 1990.[8] مع تلقي العلاج المناسب ، يكون خطر الوفاة في التهاب السحايا الجرثومي أقل من 15٪.[9] يشيع التهاب السحايا الجرثومي بين ديسمبر ويونيو من كل عام في منطقة جنوب الصحراء في إفريقيا تُعرف باسم حزام التهاب السحايا .[10] قد تحدث حالات تفشي صغيرة أيضًا في مناطق أخرى من العالم.[10]
علامات وأعراض
[عدل]مظاهر سريرية
[عدل]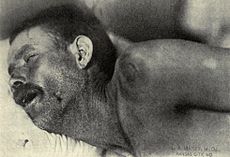
في البالغين، الأعراض الأكثر شيوعًا لالتهاب السحايا هي صداع شديد والذي يصيب حوالي 90٪ من حالات التهاب السحايا الجرثومي، تليها صلابة قفوية (تيبُّس العنق؛ عدم القدرة على ثني الرقبة إلى الأمام بشكل لافاعل نتيجة لزيادة توترالعضلات وتصلب الرقبة).[11] يتكوّن الثالوث الكلاسيكي من العلامات التشخيصية لالتهاب السحايا من الصلابة القفوية، ارتفاع حرارة مفاجئ، وتغير الحالة العقلية. ومع ذلك، تتواجد العلامات التشخيصيّة الثلاث معا في 44-46٪ فقط من حالات التهاب السحايا الجرثومي.[11][12] إن لم يتواجد أي من العلامات التشخيصية الثلاث، فالتهاب السحايا الحاد غير مرجح للغاية.[12] وهناك علامات أخرى مرتبطة عادةً مع التهاب السحايا كرُهاب الضوء (عدم تحمل الضوء الساطع) ورهاب الصوت (عدم تحمل الضوضاء الصاخبة). أما عند الأطفال الصغار، ففي كثير من الأحيان لا تظهر الأعراض المذكورة أعلاه، ويمكن أن يكون الطّفل مُتَهَيِّجًا فقط وسريع الانفعال ولا يبدو على ما يرام.[4] وقد يبرز اليافوخ (البقعة الطريّة على قمة رأس الطفل) في الأطفال الرضع حتى سن 6 أشهر. أما الخصائص الأخرى التي تُميِّز التهاب السحايا من الأمراض الأقل خطورة عند الأطفال الصغار هي ألم في الساق، والأطراف الباردة، ولون الجلد غير الطبيعي.[13][14]
تظهر الصلابة القفوية في 70٪ من حالات التهاب السحايا الجرثومي في البالغين.[12] وتشمل العلامات الأخرى من السحائية وجود علامة كيرنيغ الإيجابية أو علامة برودزنسكي. تُقَيَّم علامة كيرنيغ في شخص مستلق على ظهره، مع ثني الورك والركبة إلى 90 درجة. في شخص مع علامة كيرنيغ إيجابية، يحدّ ويعيق الألم من ثني الركبة اللافاعلي. تحدث علامة برودزنسكي الإيجابية عندما يؤدي ثني العنق إلى انثناء لاإرادي للركبة والورك. على الرغم من الاستخدام الشائع لعلامتي كيرنيغ وبرودزنسكي للكشف عن التهاب السحايا، إلاّ أن حساسية هذين الاختبارين محدودة.[12][15] ومع ذلك، فكلتا العلامتين نوعيتين بشكل جيد جدًا بالتهاب السحايا ونادرًا ما تحدثان في غيره من الأمراض.[12] يساعد اختبار آخر يعرف باسم «مناورة استحداث الهزّة» على تحديد ما إذا كان التهاب السحايا موجودا في أولئك الذين يبلغون عن الحمى والصداع. ويُطلب من الشخص تدوير الرأس أفقيا بسرعة؛ إذا كان هذا لا يجعل الصداع أسوأ شدة، فالتهاب السحايا غير مرجح.[12]
يمكن التفريق بين التهاب السحايا الناجم عن السحائية البكتيرية النيسرية (المعروف باسم «التهاب السحايا بالمكورات السحائية») والتهاب السحايا ذي الأسباب الأخرى عن طريق الطفح الحَبَرِيّ الذي ينتشر بسرعة، والذي قد يسبق الأعراض الأخرى.[13] ويتكون الطفح من العديد من البقع الصغيرة («حَبَرات») غير المنتظمة والأرجوانية أو الحمراء اللون على الجذع والأطراف السفلية، والأغشية المخاطية، المُلتحمة، و (أحيانًا) على راحتي اليدين أو باطن القدمين. يكون الطفح نموذجيًا غير قابل للابيضاض؛ حيث أن الاحمرار لا يختفي عند الضغط عليه بالإصبع أو بكوب زجاجي. على الرغم من أن هذا الطفح غير موجود بالضرورة في التهاب السحايا بالمكورات السحائية، إلا أنه مميز نسبيًا لهذا المرض. مع ذلك، قد يحدث أحيانا في التهاب السحايا بسبب البكتيريا الأخرى.[4] من المؤشرات الأخرى على التهاب السحايا العلامات الجلدية في مرض اليد والقدم والفم والحلأ التناسلي، وكلاهما يرتبط بأشكال مختلفة من التهاب السحايا الفيروسي.[16]
المُضاعفات المُبَكّرة
[عدل]
قد تحدث مشاكل إضافية في مرحلة مبكرة من المرض. وقد تتطلب هذه المشاكل معالجة خاصّة، وأحيانا تُشير إلى مرض شديد أو تطوُّر أسوأ للمرض. قد تؤدي العدوى إلى انسمام الدم، متلازمة استجابية التهابية جهازية من هبوط لضغط الدم وتسرُّع القلب، وارتفاع أو انخفاض غير طبيعي لدرجة الحرارة، وتسرُّع التنفس. قد يحدث انخفاض شديد في ضغط الدم في مرحلة مبكرة، خصوصًا ولكن ليس حصرًا في التهاب السحايا بالمكورات السحائية؛ قد يؤدي هذا إلى عدم كفاية إمدادات الدم إلى الأعضاء الأخرى.[4] قد يعيق التخثر المنتشر داخل الأوعية الدموية، والتفعيل المفرط لتخثرالدم، تدفق الدم إلى الأعضاء وزيادة متناقضة لخطر النزيف لأنه يستهلك عوامل التخثر ويستنفذها. يمكن أن تحدث غرغرينا في الأطراف في مرض المكورات السحائية.[4] العدوى الشديدة بالسحائيات والمكورات الرئوية قد تؤدي إلى نزيف في الغدد الكظرية، مما يؤدي إلى متلازمة ووترهاوس- فريدريكسن، التي غالبًا ما تكون قاتلة.[17]
قد تنتفخ أنسجة الدماغ، ويرتفع الضغط داخل الجمجمة والدماغ المنتفخ قد ينفتق عبر قاعدة الجمجمة. وقد يلاحظ كذلك من خلال انخفاض مستوى الوعي، وفقدان مُنعَكَس الحدقة للضوء، واتّخاذ وضعيات غير طبيعية.[7] ويمكن كذلك أن يعرقل التهاب أنسجة الدماغ التدفق الطبيعي للسائل النخاعي الشوكي حول الدماغ (الاستسقاء الدماغي).[7] نوبات اختلاجية قد تحدث لأسباب مختلفة. في الأطفال النوبات شائعة في المراحل المبكرة من التهاب السحايا (في 30٪ من الحالات) ولا تشير بالضرورة للسبب الكامن.[6] قد تكون النوبات الاختلاجية بسبب ارتفاع ضغط داخل القحف ومن مناطق الالتهاب في أنسجة الدماغ.[7] نوبات اختلاجية بؤرية (النوبات التي تنطوي على طرف من الأطراف أو جزء من الجسم) أي نوبات جزئية موضّعة، ونوبات ثابتة، ونوبات متأخرة الظهور وتلك التي يصعب السيطرة عليها بالأدوية تشير إلى نتائج أسوأ على المدى الطويل.[4]
قد يؤدي التهاب السحايا إلى اضطرابات في الأعصاب القحفية، وهي مجموعة من الأعصاب التي تنشأ من جذع الدماغ والتي تزوّد الرأس ومنطقة الرقبة والتي من مهامها التحكم بحركة العين، وعضلات الوجه، والسمع.[4][12] وقد تستمر الأعراض البصرية وفقدان السمع بعد فترة من التهاب السحايا.[4] قد يؤدي كل من التهاب الدماغ وأوعيته الدموية (التهاب الأوعية الدموية في الدماغ)، وكذلك تشكُّل خثرات الدم في الأوردة (الخثار الوريدي الدماغي)، إلى ضعف، وفقدان للحسّ، وحركات أو وظيفة غير طبيعية للجزء من أجزاء الجسم الذي تزوّده عصبيًا المنطقة المصابة من الدماغ.[4][7]
مُسبّبات المرض
[عدل]يحدث عادة التهاب السحايا عن طريق العدوى بالكائنات الحية الدقيقة. ومعظم العدوى فيروسية،[12] بعدها تأتي البكتيريا والفطريات والطفيليات تاليًا كمُسبِّب شائع.[5] وقد تحدث أيضًا من أسباب غير معدية.[5] ويشير مصطلح التهاب السحايا العقيم لحالات التهاب السحايا التي لا يمكن إظهار بها عدوى بكتيرية. عادة ما يحدث هذا النوع من التهاب السحايا عن طريق الفيروسات ولكن قد يكون بسبب عدوى بكتيرية والتي سَبَق أن تم علاجها جزئيًا، أو عندما تختفي البكتيريا من السحايا، أو عندما تصيب مسببِّات الأمراض تجاويف مجاورة للسحايا (كالتهاب الجيوب الأنفية). قد يسبّب التهاب شغاف القلب (عدوى تصيب صمامات القلب حيث تنشر تجمعات صغيرة من البكتيريا من خلال مجرى الدم) التهاب السحايا العقيم. قد ينتج كذلك التهاب السحايا العقيم من الإصابة ببكتيريا الملتويات، وهي نوع من البكتيريا تضم اللولبية الشاحبة (التي تسبب مرض الزهري) والبوريليا البرغدورفيرية (التي تسبب مرض لايم). التهاب السحايا يمكن أن يحدث في الملاريا الدماغية أو التهاب السحايا الأميبي، والتهاب السحايا الناتج عن الإصابة بالأميبا كالنيجلرية الدجاجية، المتأتّي من مصادر المياه العذبة.[5]
بكتيريّة
[عدل]تتفاوت أنواع البكتيريا التي تسبب التهاب السحايا الجرثومي حسب الفئة العمرية للفرد المصاب:
- في الأطفال الخدج وحديثي الولادة لحد ثلاثة أشهر من العمر، الجراثيم الأكثر شيوعًا هي العقديات مجموعة ب (الفرعية الثالثة من المجموعة والتي تعيش طبيعيًا عادة في المهبل، وهي عادة من المسبّبات خلال الأسبوع الأول من الحياة) والجراثيم التي تعيش عادة في الجهاز الهضمي مثل الإشيركية القولونية (حاملة للمستضد K1). الليستريا المولدة للوحيدات (نمط مصلي 4ب) التي قد تصيب الأطفال حديثي الولادة وتحدث على شكل أوبئة.[18]
- في الأطفال الأكبر سنًا، الجراثيم الشائعة هي النيسرية السحائية (المكوّرات السحائية) والعقدية الرئوية (الأنماط المصلية 6 و 9 و 14 و 18 و 23)، وأما والذين دون سن الخامسة فيُصابون بكثرة بالمستدمية النزلية نوع ب (في البلدان التي لا تقدّم التطعيم).[4][6]
- في البالغين، النيسرية السحائية والمكورات العقدية الرئوية يسبّبان معًا 80٪ من حالات التهاب السحايا الجرثومي. يزداد خطر الإصابة بالليستريا المولدة للوحيدات في الأشخاص الذين تتجاوز أعمارهم 50 سنة.[6][7] وقد خفضت معدلات إدخال لقاح المكورات الرئوية التهاب السحايا بالمكورات الرئوية في كل من الأطفال والبالغين.[19]
تسمح أذيات الجمجمة الرضية حديثة العهد لجراثيم تجويف الأنف أن تدخل الفراغ السحائي. وبالمثل، الأدوات المدخلة في الدماغ والسحايا، مثل التحويلات الدماغية، المصارف خارج البطين، خزّانات أميّة (جهاز قثطرة مثبت على الرأس ويخترق الجمجمة إلى داخل بطينات الدماغ من اختراع جرّاح الأعصاب الباكستاني أيّوب أمية) تزيد من احتمال الإصابة بالتهاب السحايا. في هذه الحالات، هم أكثرعرضة للإصابة بالمكورات العنقودية، والسودوموناس، والجراثيم سلبية الغرام.[6] وترتبط مسبّبات المرض هذه أيضًا بالتهاب السحايا في الأشخاص الذين لديهم ضعف الجهاز المناعي.[4] وجود عدوى في الرأس ومنطقة الرقبة، مثل التهاب الأذن الوسطى أو التهاب الخشاء، يمكن أن يؤدي إلى التهاب السحايا في نسبة صغيرة من الناس.[6] المستفيدون من زراعة قوقعة لفقدان السمع هم أكثر عرضة للخطر لالتهاب السحايا بالمكورات الرئوية.[20]
التهاب السحايا السلي، وهو التهاب السحايا الناجم عن بكتيريا المتفطرة السلية، هو أكثر شيوعًا في الناس من البلدان التي يتوطن فيها مرض السل، ولكن يصيب أيضًا الأشخاص الذين يعانون من مشاكل المناعة، مثل الإيدز.[21]
قد يكون سبب التهاب السحايا الجرثومي المتكرّر هو وجود عيوب تشريحية، إما خلقية أو مكتسبة، أو اضطرابات في الجهاز المناعي.[22] خلل تشريحي يسمح بالاستمرارية بين البيئة الخارجية والجهاز العصبي. السبب الأكثر شيوعًا لالتهاب السحايا المتكررة هو كسر في الجمجمة، وخاصة كسور التي تؤثر على قاعدة الجمجمة أو تمتد نحو الجيوب الأنفية والأهرامات الصخرية (جزء من العظم الصدغي هرمي الشكل مدبب للأسفل في قاعدة الجمجمة بين العظم القفوي والوتدي). ومثل هذه التشوهات التشريحية تتسبب في ما يقرب من 59٪ من حالات التهاب السحايا المتكررة، و 36٪ من حالات العدوى المتكررة هي نتيجة لنقص المناعة (مثل نقص بروتينات جهاز المتممة المسؤول عن الانفعالات المناعية)، والذي يهيِّئ خاصة إلى التهاب السحايا المتكرر بالمكورات السحائية)، و 5% تنجم عن العدوى المستمرة في المناطق المتاخمة للسحايا.
فيروسيّة
[عدل]الفيروسات التي تسبب التهاب السحايا تشمل الفيروسات المعوية، وفيروس الحلأ (الهربس) البسيط (عمومًا من النوع 2 الذي ينتج معظم القروح التناسلية؛ النوع الأول هو أقل شيوعًا كمسبّب لالتهاب السحايا)، وفيروس الحماق النطاقي (المعروف عن التسبب بالجديري والهربس النطاقي)، وفيروس النكاف، وفيروس نقص المناعة البشرية، وفيروس التهاب السحايا والمشيميات اللمفاوي.[16] التهاب السحايا مولاريت هو الشكل المتكرّر المزمن من التهاب السحايا الهربسي، يُعتقد أن سببها فيروس الهربس البسيط نوع 2.[23]
فطريّة
[عدل]وهناك عدد من عوامل الخطر لمرض التهاب السحايا الفطرية، بما في ذلك استخدام الأدوية المُثبطة للمناعة (مثلاً بعد زراعة الأعضاء)، وفيروس نقص المناعة البشرية / الإيدز،[24] وفقدان المناعة المرتبط بالشيخوخة.[25] وهو غير شائع عند من لديهم نظام مناعة طبيعي[26] ولكن قد تحدث مع تلوّث الدواء.[27] الأعراض بداية تكون عادة أكثر تدرُّجًا، مع صداع وحمى يتواجدان على الأقل لبضعة أسابيع قبل التشخيص. والتهاب السحايا الفطرية الأكثر شيوعا هو التهاب السحايا بالمستخفيات بسبب المستخفية المورمة.[28] في أفريقيا، التهاب السحايا بالمستخفيات الآن هو السبب الأكثر شيوعًا لالتهاب السحايا في دراسات متعددة،[29][30] وتمثل 20-25٪ من الوفيات المرتبطة بالإيدز في أفريقيا.[31] أما غيرها من مسببات الأمراض الفطرية أقل شيوعا التي يمكن أن تسبب التهاب السحايا فتشمل: الكروانية اللدودة، والنوسجة المغمدة، والبُرعُمِيَّة المُلهِبة للجلد، والمُبيَضَّات.
طفيليّة
[عدل]وغالبا ما يفترض سبب طفيلي عندما يكون هنا غلبة للحمضات (نوع من خلايا الدم البيضاء) في السائل النخاعي الشوكي. الطفيليات الأكثر شيوعا في تورطها هي دودة الأسطوانية الكنتونية، الفغمية المقنفذة، البلهارسيا، فضلا عن الظروف داء الكيسات المذنبة، داء السهميات، baylisascariasis [الإنجليزية]، جانبية المناسل، وعدد من الإنتانات النادرة وغير الإنتانات.[32]
غيرالمعدية
[عدل]التهاب السحايا قد يحدث نتيجة لعدة أسباب غير معدية: انتشار السرطان إلى السحايا (التهاب السحايا الورمي أو الخبيث)[33] وبعض الأدوية (مضادات الالتهاب غير الستيرويدية والمضادات الحيوية والغلوبولينات المناعية الوريدية)[34] ويمكن أيضا أن يكون بسبب العديد من الالتهابات اللاإنتانية، مثل الساركويد (التي كانت تسمى آنذاك الغرناوية العصبية [الإنجليزية])، اضطرابات النسيج الضام مثل الذئبة الحمامية الجهازية، وبعض أشكال التهاب الأوعية الدموية، كمرض بهجت.[5] الكيسة البشرانية والكيسة الجلدانية قد تسببان التهاب السحايا عن طريق تحرير مواد مهيجة في المسافة تحت العنكبوتية.[5] ونادرا قد يسبب الصداع النصفي التهاب السحايا، ولكن عادة ما يتم هذا التشخيص فقط عند نفي الأسباب الأخرى.[5]
آلية المرض
[عدل]تتكون السحايا من ثلاثة أغشية ، مع السائل الدماغي النخاعي ، تغلف وتحمي الدماغ والحبل الشوكي. الأم الحنون عبارة عن غشاء رقيق غير منفذ يلتصق بقوة بسطح الدماغ ، متتبعًا جميع الخطوط الطفيفة. الأم العنكبوتية (سميت بهذا الاسم بسبب مظهرها الشبيه بشبكة العنكبوت) هي كيس غير محكم يقع أعلى الأم الحنون.يمتلء الحيز بين الأم العنكبوتية والأم الحنون بالسائل النخاعي الشوكي.الأم الجافية، هي غشاء متين ، يقع أعلى الأم المعنكبوتية ومتصل بكل من الغشاء العنكبوتي والجمجمة.
في التهاب السحايا الجرثومي ، تصل البكتيريا إلى السحايا بإحدى طريقتين رئيسيتين: من خلال مجرى الدم أو من خلال الاتصال المباشر بين السحايا وتجويف الأنف أو الجلد. في معظم الحالات ، يتبع التهاب السحايا غزو مجرى الدم بواسطة الكائنات الحية التي تعيش على الأسطح المخاطية مثل تجويف الأنف . غالبًا ما يكون هذا بدوره مسبوقًا بالعدوى الفيروسية التي تخترق الحاجز الطبيعي الذي توفره الأسطح المخاطية. بمجرد دخول البكتيريا إلى مجرى الدم ، فإنها تدخل الحيز تحت العنكبوتية في الأماكن التي يكون فيها الحاجز الدموي الدماغي ضعيفًا - مثل الضفيرة المشيمية . يحدث التهاب السحايا في 25٪ من الأطفال حديثي الولادة المصابين بعدوى في مجرى الدم بسبب البكتيريا السبحية مجموعة ب . هذه الظاهرة أقل شيوعًا عند البالغين.[4] قد يحدث تلوث للسائل الدماغي الشوكي نتيجة كسر الجمجمة أو التهابات البلعوم الأنفي أو الجيوب الأنفية .[4]
الالتهاب واسع النطاق الذي يحدث في الحيز تحت العنكبوتية أثناء التهاب السحايا ليس نتيجة مباشرة للعدوى البكتيرية ، بل يمكن أن يُعزى إلى حد كبير إلى الاستجابة المناعية لدخول البكتيريا إلى الجهاز العصبي المركزي . عندما التعرف على الخلية البكتيرية بواسطة خلايا المناعة في الدماغ ( الخلايا النجمية والدبقية الدبقية ) ، فإنها تستجيب عن طريق إطلاق كميات كبيرة من السيتوكينات ، وهي وسطاء شبيه بالهرمونات تقوم بتجنيد الخلايا المناعية الأخرى وتحفيز الأنسجة الأخرى على المشاركة في الاستجابة المناعية . يصبح الحاجز الدموي الدماغي أكثر نفاذاية ، مما يؤدي إلى وذمة دماغية وعائية المنشأ نتيجة (تورم في المخ بسبب تسرب السوائل من الأوعية الدموية). تدخل أعداد كبيرة من خلايا الدم البيضاء إلى السائل الدماغي النخاعي ، مما يسبب التهاب السحايا ويؤدي إلى الوذمة "الخلالية" (تورم بسبب السوائل بين الخلايا). بالإضافة إلى ذلك ، تلتهب جدران الأوعية الدموية نفسها (التهاب الأوعية الدموية الدماغية) ، مما يؤدي إلى انخفاض تدفق الدم ونوع ثالث من الوذمة "الوذمة السامة للخلايا" . تؤدي الأشكال الثلاثة للوذمة الدماغية إلى زيادة الضغط داخل الجمجمة ؛ إلى جانب انخفاض ضغط الدم الذي غالبًا ما يصادف تعفن الدم ، وهذا يعني أنه من الصعب على الدم أن يدخل الدماغ ؛ وبالتالي تحرم خلايا المخ من الأكسجين وقد تخضع الخلايا للموت المبرمج.[4]
من المعروف أن إعطاء المضادات الحيوية قد يؤدي في البداية إلى تفاقم العملية الموضحة أعلاه ، عن طريق زيادة السموم التي تطلق من غشاء الخلية البكتيرية بعد تدميرها. تهدف العلاجات ، مثل استخدام الكورتيكوستيرويدات ، إلى تثبيط استجابة الجهاز المناعي لهذه الظاهرة.[4]
يمكن أن تصاب الأغشية المخية مباشرة بالعدوى ويحدث ذلك للأطفال الصغار المصابين بعدوى وتقيح سائل بالأذن ويمكن أن تحدث أيضا في الكسور الخطيرة في الجمجمة حيث تتلوث الأغشية المخية بالميكروبات من الجو أو من جلد المصاب. التهاب السحايا وتسمم الدم والأمراض الفتاكة التي يمكن أن تقتل في ساعات.
يصاب الإنسان أحيانا في الحالات الشديدة بفقدان السمع وفقدان الوعي ومن ثم الموت. وتحدث العدوى عن طريق استنشاق رذاذ الهواء الملوث بالبكتيريا، حيث تدخل بداية إلى الجهاز التنفسي وتتكاثر، ومن ثم تنتقل عن طريق الدم إلى الجهاز العصبي، وبالتحديد إلى اغشية الدماغ، وتفرز السموم هناك ومن الظواهر الملفتة لهذه البكتيريا أنه يسهل امتصاصها بوساطة كريات الدم البيضاء التي تتجمع عند الأغشية الملتهبة وتعيش البكتيريا في المسالك الأنفية والأغشية المخية ومنها تنتشر أثناء الحديث أو السعال.
التشخيص
[عدل]التصوير واختبارات الدم
[عدل]| نوع التهاب السحايا | جلوكوز | بروتين | خلايا |
|---|---|---|---|
| بكتيريّة حادّة | منخفض | مرتفع | PMNs, often> 300/mm³ |
| فيروسية حادّة | سويّ | سويّ أو مرتفع | خلية لمفاوية، <300/mm³ |
| سلّيّ | منخفض | مرتفع | mononuclear and PMNs, <300/mm³ |
| فطريّة | منخفض | مرتفع | <300/mm³ |
| ورمي | منخفض | مرتفع | usually mononuclear |
في اشتباه وجود التهاب السحايا، يتم إجراء اختبارات الدم لواسمات للالتهاب (مثل بروتين سي التفاعلي CRP وتعداد الدم الكامل)، وكذلك زرع الدم.[6][36]
الاختبار الأكثر أهمية في تأكيد أو استبعاد التهاب السحايا هو تحليل السائل النخاعي من خلال البزل القطني.[37] ومع ذلك، يمنع استطباب فحص البزل القطني إذا كان هناك كتلة في الدماغ (ورم أو خراج) أو ارتفاع الضغط داخل الجمجمة، حيث قد يؤدي إلى فتق الدماغ. إذا كان هناك احتمال لخطر أي كتلة أو ارتفاع ضغط داخل القحف (الجمجمة) فالمستحسن إجراء صورة الرنين المغناطيسي أو التصوير الطبقي المقطعي المحوسبقبل البزل القطني.[6][36][38] وهذا ينطبق في 45٪ من مجموع حالات الكبارالبالغين[7] إذا كنات باجة لصورة رنين مغناطيسي أو صورة أشعة مقطعية قبل فحص البزل القطني، فتشير الإرشادات المهنية أن المضادات الحيوية يجب أن تعُطى أولّا ًلمنع أي تأخير في العلاج، خاصّة إن كان ذلك التأخير أطول من 30 دقيقة.[36][38] في كثير من الأحيان، يتم تنفيذ اللتصوير بالرنين المغناطيسي أو التصوير المقطعي المحوسب في مرحلة لاحقة لتقييم اضاعفات للتهاب السحايا.[4]
في أشكال شديدة من التهاب السحايا، مراقبة الشوارد في الدم قد تكون مهمة. على سبيل المثال، نقص صوديوم الدم شائع في التهاب السحايا الجرثومي، ويرجع ذلك إلى مجموعة من العوامل، بما في ذلك الجفاف، وإفراز غير الملائم للهرمون المضاد لإدرار البول (فازوبرسين)، أو المبالغة في إدخال السوائل الوريدية.[7][39]
البزل القطني
[عدل]
يتم البزل القطني عن طريق وضع الشخص عادة ممددًا على جانبه، وتطبيق مخدر موضعي، وإدخال إبرة في كيس الجافية (كيس حول النخاع الشوكي) لجمع السائل النخاعي. عند تحقق ذلك، يتم قياس ضغط الفتح للسائل الشوكي باستخدام مقياس للضغط. الضغط الطبيعي عادة بين 6 و 18 سم ماء. في التهاب السحايا الجرثومي عادة ما يكون الضغط مرتفعًا[6][36] في التهاب السحايا الفطري بالمستخفيات، الضغط داخل الجمجمة يكون مرتفعا بشكل ملحوظ،[40] المظهر الأولي للسائل قد يكون مؤشرا على طبيعة الإصابة: إذا كان عكرا فهذا يشير إلى مستويات أعلى من البروتين وخلايا الدم البيض والحمر و / أو البكتيريا، وبالتالي قد تشير إلى التهاب السحايا الجرثومي.[6]
يتم فحص عينة السائل النخاعي لوجود أنواع خلايا الدم البيضاء وخلايا الدم الحمراء، والمحتوى من البروتين ومستوى الجلوكوز.[6] صبغة الجرام للعينة قد تثبت البكتيريا في التهاب السحايا الجرثومي، ولكن عدم وجود البكتيريا في السائل لا ينفي التهاب السحايا الجرثومي لأنها تكون موجودة فقط في 60٪ من الحالات. يتم انخفاض هذه النسبة بمقدار 20٪ إضافية في حال إعطاء المضادات الحيوية قبل أخذ العينة. صبغة غرام هي أيضا أقل موثوقية في التهابات معينة مثل داء الليستريات. الزراعة الميكروبيولوجية للعينة هي أكثر حساسية فإنها تحدد العامل الممرض في 70-85٪ من الحالات، ولكن النتائج يمكن أن تستغرق فترة تصل إلى 48 ساعة لتصبح متاحة للتشخيص.[6] نوع خلايا الدم البيضاء الغالبة (انظر الجدول) يشير إلى ما إذا كان التهاب السحايا جرثومي (حيث عادة العدلات هي الغالبة)، أو فيروسي (حيث اللمفاويات هي الغالبة)، أما غلبة الحمضات فتقترح عادة العدوى الفطرية أو الطفيلية.
تركيز الجلوكوز في السائل النخاعي عادة ما يفوق 40 ٪ من تركيز الجلوكوز في الدم. في التهاب السحايا الجرثومي هو عادة أقل؛ لذا يُقسَم مستوى الجلوكوز في السائل الشوكي النخاعي على مستوى السكر في الدم وهناك نسبة ≤0.4 تدل على التهاب السحايا الجرثومي، في الأطفال حديثي الولادة، مستويات الجلوكوز في السائل النخاعي عادة ما تكون أعلى، وبالتالي تعتبر نسبة أقل من 60٪ غير طبيعية.[6] مستويات عالية من اللاكتات في السائل الشوكي تشير إلى ارتفاع احتمال التهاب السحايا الجرثومي، كما عدد خلايا الدم البيضاء المرتفع. إذا كانت مستويات اللاكتات أقل من 35 ملغ / دل والشخص لم يتلق سابقا المضادات الحيوية فإن هذا قد يستبعد التهاب السحايا الجرثومي.[41]
ويمكن استخدام العديد من الاختبارات المتخصصة الأخرى للتمييز بين أنواع مختلفة من التهاب السحايا. قد نستخدم اختبار تراص اللاتكس ويكون إيجابيا في التهاب السحايا الناجم عن المكورات العقدية الرئوية، النيسرية السحائية، المستدمية النزلية، الإيشرشية الكولونية، والعقديات.B لم يتم تشجيع استخدامه روتينيا لأنه نادرا ما يؤدي إلى تغييرات في العلاج، ولكن يمكن استخدامه في فشل اختبارات أخرى في التشخيص. وبالمثل، قد يكون اختبار محللة الليمول إيجابي في التهاب السحايا التي تسببها البكتيريا سالبة الجرام، إلا أنها ذات فائدة محدودة ما لم تكن اختبارات أخرى غير مفيدة.[6] تفاعل البوليميراز المتسلسل هي تقنية تستخدم لتضخيم آثار صغيرة من الحمض النووي للبكتيريا من أجل الكشف عن وجود الحمض النووي للبكتيريا أو فيروس في السائل الشوكي. هو اختبار حساس للغاية ونوعي حيث يحتاج كميات ضئيلة فقط من الحمض النووي للعامل الممرض. قد تسهم في تحديد نوع البكتيريا في التهاب السحايا الجرثومي ويمكن أن تساعد في التمييز بين الأسباب المختلفة لالتهاب السحايا الفيروسي (المعويات، وفيروس الهربس البسيط (2) والنكاف في الذين لم يتحصنوا مناعيا لهذا.[16] دراسة المصل (تحديد الأجسام المضادة للفيروسات) قد يكون مفيدا في التهاب السحايا الفيروسي.[16] إذا اشتبه بالتهاب السحايا السلي، يتم تحضيرالعينة لصبغة تسيل-نلسن، التي لديها حساسية منخفضة، وزراعة عصيات السل، والتي تأخذ وقتا طويلا للتحضير، وتفاعل البوليميراز المتسلسل يستخدم بشكل متزايد. تشخيص التهاب السحايا بفطور المستخفيات يمكن أن يتم بتكلفة منخفضة باستخدام صبغة الحبر الهندي للسائل الشوكي؛ واختبار مستضد المستخفيات في الدم أو السائل الشوكي هو أكثر حساسية، وخاصة في الاشخاص المصابين بالايدز.[42][43]
وصعوبة التشخيص والعلاج هو «التهاب سحايا معالج بشكل غير كامل»، حيث توجد أعراض التهاب السحايا بعد تلقي المضادات الحيوية، مثل التهاب الجيوب الأنفية المفترض. عندما يحدث هذا، فإن نتائج فحص السائل الشوكي تشبه تلك التي التهاب السحايا الفيروسي، ولكن قد يحتاج أن يستمر العلاج بالمضادات الحيوية حتى الحصول على دليل إيجابي قطعي لعدوى الفيروس كإيجابية فحص البلمرة المتسلسل للفيروسات المعوية.[16]
فحص الجثة بعد الوفاة
[عدل]
التهاب السحايا يمكن أن يشخص بعد وقوع الوفاة من خلال تشريح الجثة، وعادة ما يكون التهابا واسع النطاق للأم الحنون والطبقة العنكبوتية. تبدو العدلات أنها نزحت إلى السائل الشوكي وقاعدة الدماغ، وعلى طول الأعصاب القحفية والنخاع الشوكي، حيث قد يكون محاطا بالقيح، وكذلك بالنسبة للأوعية السحائية.[44]
الوقاية
[عدل]بالنسبة لبعض أسباب التهاب السحايا، فإنه يمكن توفير الحماية على المدى الطويل من خلال التطعيم، أو على المدى القصير من خلال المضادات الحيوية. قد تكون بعض التدابير السلوكية فعالة أيضا.
السلوكية
[عدل]التهابات السحايا البكتيرية والفيروسية معدية. ولكن، ليست معدية بقدر الانفلونزا العادية والرشح.[45] كلاهما يمكن أن ينتقل عن طريق الرذاذ من إفرازات الجهاز التنفسي أثناء اتصال وثيق مثل التقبيل، العطس أو السعال على أحد الأشخاص، ولكن لا يمكن أن تنتشر فقط عن طريق تنفس هواء كان شخص مصاب بالتهاب السحايا قد تنفسه.[45] وعادة ما يكون سبب التهاب السحايا الفيروسي هو الفيروسات المعوية، وينتشر غالبا من خلال تلوث برازي.[45] ويمكن خفض خطر الإصابة عن طريق تغيير السلوك الذي يؤدي إلى انتقال العدوى.
اللقاح
[عدل]منذ الثمانينيات، شملت العديد من البلدان التطعيم ضد المستدمية النزلية من النوع ب في برامج التطعيم في مرحلة الطفولة الروتينية. اختفى هذا العامل الممرض عمليا كسبب لالتهاب السحايا عند الأطفال الصغار في تلك البلدان. في البلدان التي يكون فيها عبء المرض أعلى، ولكن اللقاح لا يزال مكلفاً للغاية.[46][47] وبالمثل، فقد أدى التحصين ضد النكاف إلى انخفاض حاد في عدد حالات نكاف التهاب السحايا، والتي وقعت قبل التطعيم في 15٪ من جميع حالات التهاب الغدة النكفية.[16]
وتوجد لقاحات للمكورات السحائية ضد مجموعاتA،B،C،W135،Y .[48][49][50] في البلدان التي تم إدخال لقاح المكورات السحائية للمجموعة C، الحالات الناجمة عن هذا الممرض قد انخفضت بشكل كبير. اللقاح الرباعي موجود الآن، والذي يجمع بين جميع اللقاحات الأربعة. التحصين بلقاح ACW135Y ضد الأربعة أنواع هي الآن شرط الحصول على تأشيرة الحج إلى الكعبة المشرفة. وقد ثبت تطوير لقاح ضد مجموعة B المكورات السحائية أكثر صعوبة، بروتيناته السطحية (والتي عادة ما يتم استخدامها لصنع القاح) تثير استجابة ضعيفة من الجهاز المناعي، أو تتقاطع مع بروتينات بشرية طبيعية. ومع ذلك، طورت بعض البلدان (نيوزيلندا، كوبا، النرويج، تشيلي) لقاحات ضد السلالات المحلية من المكورات السحائية B؛ وقد أظهرت بعض النتائج الجيدة وتستخدم في جداول التمنيع المناعي المحلية. لقاحان جديدان تمت الموافقة عليهما في عام 2014، فعّالان ضد مجموعة واسعة من سلالات المكورات السحائية B.[49][50] وفي أفريقيا، حتى وقت قريب، استند نهج الوقاية والسيطرة على الأوبئة السحائية على الكشف المبكر عن المرض وتطعيم جماعي طارئ للسكان المعرضين لخطر العدوى باللقاح ثنائي التكافؤA / C أو سداسي التكافؤA / C / W135، [51] على الرغم من أن الأخذ باللقاح الجديد، لقاح المكورة السحائية A [الإنجليزية]، قد أثبت فعاليته في الشباب وتم وصفه بأنه نموذج لشراكات تطوير المنتجات في المناطق ذات الموارد المحدودة.[52][53] التمنيع الروتيني ضد المكورات الرئوية مع التمنيع المتقارن [الإنجليزية]، والذي يكون فعالا ضد سبعة أنماط مصلية من هذا الممرض، تخفض بشكل كبير حدوث إصابة السحايا بالرئويات.[54] لقاح عديد السكاريد للرئويات والذي يغطي 23 سلالة والذي يعطى لمجموعات محددة من المرضى، كمرضى استئصال الطحال، لا يثير استجابة مناعية لكل الآخذين كالأطفال.[54] لقاح الطفولة مع لقاح «عصية كالميت غورن» BCG سُجل أنه يخفض بشكل كبير سل السحايا، ولكن تراجع فعالية أثناء البلوغ دعى للبحث عن لقاح أفضل.
المضادات الحيوية
[عدل]علاج وقائي قصير المدى للمضادات الحيوية هو طريقة أخرى للحماية، خاصة من السحائيات، في حالات عدوى السحائيات فإن العلاج الوقائي لمرافقي المرضى القريبين منهم بالمضادات الحيوية، مثل: ريفامبيسين، سيبروفلوكساسين، سيفترياكسون، بإمكانه أن يقلل من خطر العدوى من المرضى الملازمين، لكنه لا يقي من خطر العدوى في المستقبل،[36][55] مقاومة متزايدة للريفامبيسين أصبحت ملحوظة أدّى البعض أن يوصي في النظر لعوامل أخرى.[55] فيما تستخدم بكثرة المضادات الحيوية كوقاية في حالات كسر الجمجمة القاعدي، فإنه لا أدلة كافية تثبت فائدة من ضرر ذلك، وهذا ينطبق على المرضى في حال تسرب السائل الشوكي أو عدم تسربه.[56]
التعامل مع المرض
[عدل]التهاب السحايا يحتمل أن يكون مهددا للحياة ومسببا لمعدل مرتفع من الوفيات إن لم يعالج،[6] والتأخر في العلاج مرتبط بضعف نتائجه.[7] لذا العلاج باستخدام المضادات الحيوية على نطاق واسع لا ينصح بتأخيره عندما تكون فحوص التأكد من الإصابة قد أجريت.[38] وإذا ما تم الاشتباه بمرض سحائي في أثناء مرحلة الرعاية الأولية ، فالمبادئ التوجيهية الموصى بها هي بإعطاء المضاد الحيوي بنزيل البنسلين G - قبل التوجه إلى المستشفى.[13] والسوائل الوريدية يجب إعطاءها للمريض في حالة ملاحظة هبوط ضغط الدم أو الصدمة.[38] في حالات علاج الأطفال فإن إعطاءهم السوائل الوريدية لمدة يومين يحسن من فرص العلاج، كذلك في حالة المصابين الذين يصلون إلى المستشفى بعد اصابتهم بالمرض لبرهة من الوقت.[57] بما أن التهاب السحايا يمكن ان يتسبب بعدد من المضاعفات الخطرة المبكرة،[38] فإن المراجعة الطبية المنتظمة موصى بها لتحديد هذه المضاعفات مبكرًا، وإدخال الشخص المصاب إلى وحدة العناية المركزة إن اقتضى الأمر.[7]
أجهزة التنفس –التنفس الميكانيكي- يمكن اللجوء إليها في حالة ضعف الوعي، أو إذا ما كان هنالك دليل على حالة فشل في التنفس.وإذا كان هناك علامات على ارتفاع الضغط داخل الجمجمة، يجوز أخذ التدابير لمراقبة الضغط داخل الجمجمة، لتحسين ضغط التروية الدموية للدماغ والعلاجات المتعددة لخفض الضغط داخل الجمجمة، بوساطة أدوية مثل المانيتول.[7] نوبات الاختلاج يتم علاجها بوساطة مضادات الاختلاج.[7] واستسقاء الرأس قد يتطلب إدخال أداة تصريف مؤقتا أو على المدى الطويل، مثل التحويلة الدماغية.[7]
التهاب السحايا البكتيري
[عدل]المضادات الحيوية
[عدل]
المضادات الحيوية التجريبية (العلاج بدون تشخيص محدد (يجب ان تبدأ فورا، حتى قبل نتائج البزل القطني وتحليل السائل الشوكي. اختيار العلاج المبدئي يعتمد إلى حد كبير على نوع البكتيريا المسببة عادة لالتهاب السحايا في مجتمع معين أو منطقة معينة. في المملكة المتحدة مثلاً، العلاج التجريبي يتكون من الجيل الثالث من السيفالوسبورين مثل السيفوتاكسيم أو السيفترياكسون.[36][38] في الولايات المتحدة الأمريكية، حيث هنالك مقاومة متزايدة للسيفالوسبورين من قِبَل العقديات، إضافة الفانكومايسين في العلاج الابتدائي موصى بها.[6][7][36] والكلورامفينيكول سواءا كان وحده أو مضافا إلى الأمبيسيلين يبدو أنه يعمل جيدا أيضًا.[58]
العلاج التجريبي ربما يتم اختياره بناءا على اسس تتعلق بعمر الشخص، وفيما إذا انتقلت العدوى نتيجة لإصابة في الرأس، أو خضوع الشخص لجراحة عصبية مؤخرا، ووجود تصريفة دماغية من عدمه.[6] في حالات الأطفال الصغار وأولئك الذين تزيد أعمارهم عن 50 سنه وأيضا الذين يعانون من ضعف المناعة، فانه ينصح بإضافة الأمبيسلين لعلاج اللستيريا مولدة الوحيدات.[6][36] وعند ظهور نتائج صبغة غرا م، ويصبح نوع المسبب البكتيري معروفا ، فيصبح بالإمكان أن تحول المضادات الحيوية المبدئية إلى مضادات نوعية لمجموعة محددة أصبحت معروفة من مسببات الأمراض.[6] نتائج فحوصات السائل الشوكي عادة ما تستغرق وقتا طويلا لتظهر وتقدر هذه الفترة ما بين 24 إلى 48 ساعة.عندما يقومون بالعلاج التجريبي ربما يتحولون إلى العلاج بمضاد حيوي معين يستهدف الكائن الممرض عينه الذي يكون بدوره حساسا للمضاد الحيوي. وليكون المضاد الحيوي فعالا في علاج مرض التهاب السحايا يجب ألا يكون فعالا ضد البكتيريا الممرضة فحسب، وإنما أيضًا يصل إلى السحايا الملتهبة بالكميات المناسبة. وبما أن بعض المضادات الحيوية لديها نسب غير مناسبة فإنها تستخدم على نطاق محدود في معالجة التهاب السحايا .معظم المضادات الحيوية المستخدمة في حالات السحايا لم يتم اختبارها مباشرة على الناس المصابين بالتهاب السحايا في التجارب السريرية. إضافة إلى أن المعلومات المتعلقة في هذا الموضوع مصدرها المختبرات التي تجري تجاربها على الأرانب.[6] التهاب السحايا السلّي يتطلب علاجا طويل المدة باستخدام المضادات الحيوية، بينما السل الذي يصيب الرئتين، يتطلب علاجه ستة أشهر أما الإصابة بالتهاب السحايا السلي قد يستغرق سنة أو أكثر من العلاج.
الستيرويدات
[عدل]العلاج المساعد بالستيرويدات القشرية -عادة ما يكون ديكساميثازون أظهر بعض الفوائد كالتقليل من آثار فقدان السمع،[59] إضافة إلى نتائج عصبية قصيرة المدى أفضل عند المراهقين والبالغين في الدول عالية الدخل [الإنجليزية] ذات نسب قليلة من الإصابة بالايدز.[60] بعض الأبحاث خلصت إلى انه يقلل من نسبة الوفيات بينما بعضها الآخر نفى ذلك. كما أنها تبدو مفيدة للمصابين بالتهاب السحايا السلّي، على الأقل أولئك غير المصابين بفيروس الايدز.[61]
لذا توصي الإرشادات المهنية بالبدء بإعطاء ديكساميثازون أو ستيرويد قشري مشابه قبل إعطاء الجرعة الأولى من المضادات الحيوية. وتستمر إلى أربعة أيام.[36][38] وباعتبار أن معظم فائدة هذا العلاج مقتصرة على الأشخاص المصابين بالتهاب السحايا بالمكورات الرئوية. فإن بعض هذه المبادئ يقترح عدم الاستمرار في إعطاء الدكساميتازون إذا تبين أي مسبب آخر لالتهاب السحايا.[6][36] آلية الستيرويد تقوم على الحد من عملية التفاعل الالتهابي المفرط.[62]
الستيرويدات القشرية المساعدة لها دور يختلف من الأطفال إلى البالغين. على الرغم من فوائدها الملحوظة للأطفال والبالغين في الدول عالية الدخل، إلا أنه لا يعتمد استخدامها لعلاج الأطفال في الدول متدنية الدخل. وسبب ذلك لا يبدو واضحا حتى في الدول عالية الدخل، فإن فائدة الستيرويدات القشرية تلاحظ فقط عند إعطائها قبل جرعة المضادات الحيوية، والفائدة الأكبر تكون في حالات المستدمية النزلية، [6][63] إن معدل حدوث عدوى المستدمية انخفض دراماتيكيا منذ تقديم لقاح المستدمية النزلية. لذا، فإن الستيرويدات موصى بها في علاج التهاب السحايا لدى الأطفال في حالة عدوى المستدمية، وفقط في حالة إعطائها قبل الجرعة الأولى من المضادات الحيوية، لكن استخداماتها الأخرى مثيره للجدل.[6]
التهاب السحايا الفيروسي
[عدل]التهاب السحايا الفيروسي عادة ما يتطلب علاجا داعما فقط، معظم الفيروسات المسؤولة عن التسبب بالتهاب السحايا لا تستجيب لنوع محدد من العلاج، التهاب السحايا الفيروسي يميل إلى السير في مسار حميد وأكثر اعتدالا مقارنة بالتهاب السحايا البكتيري .فيروس الحلأ البسيط والحلأ النطاقي قد يستجيبان للمضادات الفيروسية مثل الأسيكلوفير، لكن لا توجد تجارب سريرية تحدد بدقة إن كان العلاج فعالا أم لا.[16] الحالات الطفيفة لالتهاب السحايا الفيروسي يمكن أن تعالج في المنزل بوساطة التدابير المحافظة مثل السوائل وملازمة الفراش والمسكنات .[64]
التهاب السحايا الفطري
[عدل]التهاب السحايا الفطري مثل التهاب السحايا بالمستخفيات يتم علاجه بجرع مكثفة من مضادات الفطريات لمدة طويلة، مثل الأمفوتريسين B وفلوسيتوسين.[42][65] ارتفاع الضغط داخل الجمجمة شائع في التهاب السحايا الفطري، ويوصى بالبزل القطني لتخفيف الضغط بشكل شبه يومي ومتكرر.[42] أو بدلا من ذلك بالتصريف القطني.[40]
توقعات سير المرض
[عدل]
no data <10 10-25 25-50 50-75 75-100 100-200 | 200-300 300-400 400-500 500-750 750–1000 >1000 |
التهاب السحايا الجرثومي غير المعالَج هو غالبا قاتل. في المقابل، التهاب السحايا الفيروسي يشفى ذاتياً، ونادرا ما يكون قاتلاً. مع العلاج، خطر الموت من التهاب السحايا الجرثومي يعتمد على عمر الشخص والسبب الكامن وراء المرض. في الأطفال حديثي الولادة، 20-30٪ قد يموتون واقعة التهاب سحايا جرثومي. هذه النسبة أقل بكثير عند الأطفال الأكبر سنا حيث تبلغ حوالي 2٪، ولكن ترتفع النسبة مرة أخرى إلى حوالي 19-37٪ لدى البالغين.[4][7] خطر الموت يُتَنبّأُ من عوامل مختلفة غير العمر، مثل العوامل المسببة للأمراض والوقت المستغرق في مسح العامل الممرض من السائل الشوكي، [4] أو من شدة المرض المعمم، أو انخفاض الوعي، أو انخفاض عدد خلايا الدم البيضاء في السائل النخاعي بشكل غير طبيعي. التهاب السحايا الناجم عن المستدمية النزلية والمكورات السحائية إنذاره أفضل من الحالات الناجمة عن العقديات B وبكتيريا القولونيات والمكورات الرئوية.[4] في البالغين أيضا، معدلات الوفاة الناجمة عن التهاب السحايا بالمكورات السحائية (3-7%) أقل من تلك الناجمة عن عدوى المكورات الرئوية.[7]
في الأطفال هناك العديد من الاعاقات المحتملة التي قد تنتج عن تلف الجهاز العصبي، بما في ذلك فقدان السمع الحسي العصبي، والصرع، وصعوبات التعلم والسلوك، فضلا عن انخفاض الذكاء.[4] هذه الاعاقات تحدث في 15% من الأطفال الناجين.[4] أحيانا فقدان السمع قد يُشفى.[67] أما في البالغين، 66٪ من جميع الحالات تظهر دون أي إعاقة. المشاكل الرئيسية هي الصمم(في 14٪) وإعاقات عقلية أو جسدية (10%).[7] يستمرالتهاب السحايا السلي في الأطفال ليترافق معه خطر الموت حتى مع العلاج (19%)، ونسبة كبيرة من الأطفال الناجين لديهم مشاكل عصبية دائمة. فقط ثلث الحالات تقريبا تبقى دون مشاكل.[68]
وبائيات المرض
[عدل]
على الرغم من أن التهاب السحايا هو مرض يتوجّب الإبلاغ عنه [الإنجليزية] في قانون كثير من الدول، إلا أن معدل الإصابة الدقيق غير معروف[16] في عام 2013 أدى التهاب السحايا إلى 303000 حالة وفاة - انخفاضا من 464000 حالة وفاة في عام 1990.[8] وفي عام 2010 أشارت التقديرات إلى أن التهاب السحايا أدت إلى 420000 حالة وفاة،[69] باستثناء التهاب السحايا بالمستخفيات.[70]
يحدث التهاب السحايا الجرثومي في حوالي 3 أشخاص لكل 100000 سنويا في الدول الغربية. وقد أظهرت الدراسات الشاملة أن التهاب السحايا الفيروسي هو أكثر انتشارا حيث بنسبة 10.9 شخص لكل 100000، ويحدث في كثير من الأحيان في فصل الصيف. في البرازيل، فإن معدل التهاب السحايا الجرثومي أعلى، حيث أن النسبة 45.8 لكل 100000 شخص سنويا.[12] ابتليت منطقة جنوب الصحراء الكبرى في أفريقيا بأوبئة كبيرة من التهاب السحايا بالمكورات السحائية لأكثر من قرن،[71] مما أدى إلى تسمية المنطقة «حزام الالتهاب السحائي». الأوبئة تحدث عادة في موسم الجفاف (ديسمبر-يونيو)، وموجة الوباء يمكن أن تستمر 2-3 سنوات، وتخمد بتدخل مواسم الأمطار. ,[71] leading to it being labeled the "meningitis belt". Epidemics typically occur in the dry season (December to June), and an epidemic wave can last two to three years, dying out during the intervening rainy seasons.[72] 100 -800 حالة لكل 100000 كمعدل في هذه المنطقة، [73] التي لا تخدم بالرعاية الطبية بشكل كاف. وتحدث هذه الحالات في الغالب من قبل المكورات السحائية.[12] وأكبر وباء سجل على الإطلاق في التاريخ اجتاح المنطقة بأسرها في الفترة 1996-1997، مما تسبب في أكثر من 250000 حالة مرض و 25000 حالة وفاة.[74]
يحدث مرض عدوى السحائيات على شكل أوبئة في المناطق التي يعيش فيها كثير من الناس معا للمرة الأولى، مثل ثكنات الجيش أثناء التعبئة، والجامعات[4] وموسم الحج السنوي.[75] على الرغم من أن نمط دورات الوباء في أفريقيا ليس مفهوما بشكل جيد، الا أن هنالك عدة عوامل تعلقت بتطور الأوبئة في حزام الالتهاب السحائي. وتشمل: ظروف صحية (القابلية المناعية للسكان)، والظروف الديموغرافية (السفر ونزوح عدد كبير من السكان)، والظروف الاجتماعية والاقتصادية (الاكتظاظ وسوء الأحوال المعيشية)، والظروف المناخية (الجفاف والعواصف الترابية)، والعدوى المتزامنة (التهابات الجهاز التنفسي الحادة).[73] هناك اختلافات كبيرة في التوزيع المحلي لأسباب التهاب السحايا الجرثومي. على سبيل المثال، في حين أن المجموعات السحائية B و Cسبب معظم واقعات المرض في أوروبا، نجد المجموعة (أ)سببا للمرض في آسيا، ولا تزال تسود في أفريقيا، حيث تتسبب في معظم الأوبئة الرئيسية في حزام الالتهاب السحائي، بنسبة حوالي 80٪ ل85٪ من حالات التهاب السحاياب المكورات السحائية الموثقة.[73]
تاريخ المرض
[عدل]وُصِفَ التهاب السحايا في النصوص القديمة. ووصف أبقراط التهاب السحايا في عمله. ووصف التهاب السحايا السلية أولاً الطبيب أدنبرة السير روبرت ويت في تقرير بعد وفاته التي ظهرت في 1768. ومع ذلك، أخذت الارتباط مع العصيات السلية التي تسبب أيضا مرض السل 100 سنة أخرى لاكتشاف. ويبدو أن كان معروفا سحائية إلى ما قبل عصر النهضة الأطباء مثل ابن سينا.[76]
وصفت أول جائحة في أفريقيا في عام 1840. الأوبئة الأفريقية أصبحت أكثر شيوعًا بكثير في القرن العشرين. وكانت الرئيسية في نيجيريا وغانا في 1905–1908. في التقارير في وقت مبكر توفي عدد كبير من الناس من هذا المرض
أول دليل على ارتباط العدوى البكتيرية كما كتب سببا من أسباب التهاب السحايا بواسطة مختص الجراثيم النمساوي أنطون فايكسيلباوم [الإنجليزية] الذي وصف بكتيريا المكوّرات السحائية في عام 1887 . هاينريش كينك (1842-1922) استخدم أسلوبه الجديد في البزل القطني (1891) لتوفير تحليل مبكر للسائل الدماغي وليام ميستريزات (1883-1929)، وجاء هيوستن ميريت (1902-1979) بترجمة سلسلة كبيرة من السائل الدماغي النخاعي بالتشكيلات الجانبية في التهاب السحايا.[62][77]
انظر أيضًا
[عدل]المراجع
[عدل]- ^ MedlinePlus (بالإنجليزية), QID:Q557919
- ^ مصطفى الشهابي (2003). أحمد شفيق الخطيب (المحرر). معجم الشهابي في مصطلحات العلوم الزراعية (بالعربية والإنجليزية واللاتينية) (ط. 5). بيروت: مكتبة لبنان ناشرون. ص. 825. ISBN:978-9953-10-550-5. OCLC:1158683669. QID:Q115858366.
- ^ محمد مرعشي (2003). معجم مرعشي الطبي الكبير (بالعربية والإنجليزية). بيروت: مكتبة لبنان ناشرون. ص. 95. ISBN:978-9953-33-054-9. OCLC:4771449526. QID:Q98547939.
- ^ ا ب ج د ه و ز ح ط ي يا يب يج يد يه يو يز يح يط ك كا كب كج كد كه كو Sáez-Llorens X, McCracken GH (يونيو 2003). "Bacterial meningitis in children". Lancet. ج. 361 ع. 9375: 2139–48. DOI:10.1016/S0140-6736(03)13693-8. PMID:12826449.
- ^ ا ب ج د ه و ز Ginsberg L (مارس 2004). "Difficult and recurrent meningitis" (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. 75 Suppl 1 ع. 90001: i16–21. DOI:10.1136/jnnp.2003.034272. PMC:1765649. PMID:14978146. مؤرشف من الأصل (PDF) في 2016-03-04.
- ^ ا ب ج د ه و ز ح ط ي يا يب يج يد يه يو يز يح يط ك كا كب كج كد كه Tunkel AR؛ Hartman BJ؛ Kaplan SL؛ وآخرون (نوفمبر 2004). "Practice guidelines for the management of bacterial meningitis" (PDF). Clinical Infectious Diseases. ج. 39 ع. 9: 1267–84. DOI:10.1086/425368. PMID:15494903. مؤرشف من الأصل (PDF) في 2015-02-26.
- ^ ا ب ج د ه و ز ح ط ي يا يب يج يد يه يو يز يح يط van de Beek D, de Gans J, Tunkel AR, Wijdicks EF (يناير 2006). "Community-acquired bacterial meningitis in adults". نيو إنغلاند جورنال أوف ميديسين. ج. 354 ع. 1: 44–53. DOI:10.1056/NEJMra052116. PMID:16394301.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ ا ب GBD 2013 Mortality and Causes of Death، Collaborators (17 ديسمبر 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. ج. 385 ع. 9963: 117–71. DOI:10.1016/S0140-6736(14)61682-2. PMC:4340604. PMID:25530442.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة)صيانة الاستشهاد: أسماء عددية: قائمة المؤلفين (link) - ^ اكتب عنوان المرجع بين علامتي الفتح
<ref>والإغلاق</ref>للمرجعCDC2014B - ^ ا ب "Meningococcal meningitis Fact sheet N°141". WHO. نوفمبر 2015. مؤرشف من الأصل في 2016-03-05. اطلع عليه بتاريخ 2016-03-05.
- ^ ا ب van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M (أكتوبر 2004). "Clinical features and prognostic factors in adults with bacterial meningitis". نيو إنغلاند جورنال أوف ميديسين. ج. 351 ع. 18: 1849–59. DOI:10.1056/NEJMoa040845. PMID:15509818.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ ا ب ج د ه و ز ح ط ي Attia J, Hatala R, Cook DJ, Wong JG (يوليو 1999). "The rational clinical examination. Does this adult patient have acute meningitis?". دورية الجمعية الطبية الأمريكية. ج. 282 ع. 2: 175–81. DOI:10.1001/jama.282.2.175. PMID:10411200.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ ا ب ج Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D (يونيو 2008). "Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines". المجلة الطبية البريطانية (Clinical research ed.). ج. 336 ع. 7657: 1367–70. DOI:10.1136/bmj.a129. PMC:2427067. PMID:18556318.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Management of invasive meningococcal disease in children and young people (PDF). Edinburgh: Scottish Intercollegiate Guidelines Network (SIGN). May 2008. ISBN:978-1-905813-31-5. مؤرشف من الأصل (PDF) في 7 مايو 2016. اطلع عليه بتاريخ أكتوبر 2020.
{{استشهاد بكتاب}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - ^ Thomas KE, Hasbun R, Jekel J, Quagliarello VJ (يوليو 2002). "The diagnostic accuracy of Kernig's sign, Brudzinski neck sign, and nuchal rigidity in adults with suspected meningitis" (PDF). Clinical Infectious Diseases. ج. 35 ع. 1: 46–52. DOI:10.1086/340979. PMID:12060874. مؤرشف من الأصل (PDF) في 2020-05-23.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ ا ب ج د ه و ز ح Logan SA, MacMahon E (يناير 2008). "Viral meningitis". BMJ (Clinical research ed.). ج. 336 ع. 7634: 36–40. DOI:10.1136/bmj.39409.673657.AE. PMC:2174764. PMID:18174598.
- ^ Varon J, Chen K, Sternbach GL (1998). "Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy". J Emerg Med. ج. 16 ع. 4: 643–7. DOI:10.1016/S0736-4679(98)00061-4. PMID:9696186.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ "Listeria (Listeriosis)". Centers for Disease Control and Prevention. 22 أكتوبر 2015. مؤرشف من الأصل في 2019-04-30. اطلع عليه بتاريخ 2015-12-23.
- ^ Hsu HE؛ Shutt KA؛ Moore MR؛ وآخرون (2009). "Effect of pneumococcal conjugate vaccine on pneumococcal meningitis". N Engl J Med. ج. 360 ع. 3: 244–256. DOI:10.1056/NEJMoa0800836. PMID:19144940.
- ^ Wei BP, Robins-Browne RM, Shepherd RK, Clark GM, O'Leary SJ (يناير 2008). "Can we prevent cochlear implant recipients from developing pneumococcal meningitis?" (PDF). Clin. Infect. Dis. ج. 46 ع. 1: e1–7. DOI:10.1086/524083. PMID:18171202. مؤرشف من الأصل (PDF) في 2014-02-03.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J (مارس 2000). "Tuberculous meningitis" (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. ج. 68 ع. 3: 289–99. DOI:10.1136/jnnp.68.3.289. PMC:1736815. PMID:10675209. مؤرشف من الأصل (PDF) في 2016-05-27.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Tebruegge M, Curtis N (يوليو 2008). "Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis". Clinical Microbiology Reviews. ج. 21 ع. 3: 519–37. DOI:10.1128/CMR.00009-08. PMC:2493086. PMID:18625686.
- ^ Shalabi، M.؛ Whitley، R. J. (1 نوفمبر 2006). "Recurrent Benign Lymphocytic Meningitis". Clinical Infectious Diseases. ج. 43 ع. 9: 1194–1197. DOI:10.1086/508281. PMID:17029141. مؤرشف من الأصل في 2015-11-26.
- ^ Raman Sharma R (2010). "Fungal infections of the nervous system: current perspective and controversies in management". International journal of surgery (London, England). ج. 8 ع. 8: 591–601. DOI:10.1016/j.ijsu.2010.07.293. PMID:20673817.
- ^ Sirven JI, Malamut BL (2008). Clinical neurology of the older adult (ط. 2nd). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. ص. 439. ISBN:978-0-7817-6947-1. مؤرشف من الأصل في 2016-12-03.
- ^ Honda H, Warren DK (سبتمبر 2009). "Central nervous system infections: meningitis and brain abscess". Infectious disease clinics of North America. ج. 23 ع. 3: 609–23. DOI:10.1016/j.idc.2009.04.009. PMID:19665086.
- ^ Kauffman CA, Pappas PG, Patterson TF (19 أكتوبر 2012). "Fungal infections associated with contaminated methyprednisolone injections—preliminary report". New England Journal of Medicine. Online first ع. 26: 2495–500. DOI:10.1056/NEJMra1212617. PMID:23083312.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (1 يناير 2011). Essentials of clinical mycology (ط. 2nd). New York: Springer. ص. 77. ISBN:978-1-4419-6639-1. مؤرشف من الأصل في 2019-12-16.
{{استشهاد بكتاب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Durski، Kara N.؛ Kuntz، Karen M.؛ Yasukawa، Kosuke؛ Virnig، Beth A.؛ Meya، David B.؛ Boulware، David R. (1 يوليو 2013). "Cost-Effective Diagnostic Checklists for Meningitis in Resource-Limited Settings". JAIDS Journal of Acquired Immune Deficiency Syndromes. ج. 63 ع. 3: e101–e108. DOI:10.1097/QAI.0b013e31828e1e56. PMID:23466647.
- ^ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (1 يناير 2011). Essentials of clinical mycology (ط. 2nd). New York: Springer. ص. 31. ISBN:978-1-4419-6639-1. مؤرشف من الأصل في 2019-06-04.
{{استشهاد بكتاب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Park، Benjamin J؛ Park BJ؛ Wannemuehler KA؛ Marston BJ؛ Govender N؛ Pappas PG؛ Chiller TM. (1 فبراير 2009). "Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS". AIDS. ج. 23 ع. 4: 525–530. DOI:10.1097/QAD.0b013e328322ffac. PMID:19182676.
- ^ Graeff-Teixeira C, da Silva AC, Yoshimura K (أبريل 2009). "Update on eosinophilic meningoencephalitis and its clinical relevance" (PDF). Clinical Microbiology Reviews. ج. 22 ع. 2: 322–48. DOI:10.1128/CMR.00044-08. PMC:2668237. PMID:19366917. مؤرشف من الأصل (PDF) في 2018-07-20.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Gleissner B, Chamberlain MC (مايو 2006). "Neoplastic meningitis". Lancet Neurol. ج. 5 ع. 5: 443–52. DOI:10.1016/S1474-4422(06)70443-4. PMID:16632315.
- ^ Moris G, Garcia-Monco JC (يونيو 1999). "The Challenge of Drug-Induced Aseptic Meningitis". Archives of Internal Medicine. ج. 159 ع. 11: 1185–94. DOI:10.1001/archinte.159.11.1185. PMID:10371226. مؤرشف من الأصل في 2020-04-07.
- ^ Provan، Drew؛ Andrew Krentz (2005). Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press. ISBN:0-19-856663-8. مؤرشف من الأصل في 2022-06-08.
- ^ ا ب ج د ه و ز ح ط ي Chaudhuri A؛ Martinez–Martin P؛ Martin PM؛ وآخرون (يوليو 2008). "EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults". European Journal of Neurolology. ج. 15 ع. 7: 649–59. DOI:10.1111/j.1468-1331.2008.02193.x. PMID:18582342.
- ^ Straus SE, Thorpe KE, Holroyd-Leduc J (أكتوبر 2006). "How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?". دورية الجمعية الطبية الأمريكية. ج. 296 ع. 16: 2012–22. DOI:10.1001/jama.296.16.2012. PMID:17062865.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ ا ب ج د ه و ز Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA (فبراير 2003). "Early management of suspected bacterial meningitis and meningococcal septicaemia in adults" (PDF). The Journal of infection. ج. 46 ع. 2: 75–7. DOI:10.1053/jinf.2002.1110. PMID:12634067. مؤرشف من الأصل (PDF) في 2012-03-22.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) – formal guideline at British Infection Society & UK Meningitis Research Trust (ديسمبر 2004). "Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults". British Infection Society Guidelines. مؤرشف من الأصل في 2017-02-25. اطلع عليه بتاريخ 2008-10-19. - ^ Maconochie IK, Bhaumik S (2014). Maconochie، Ian K (المحرر). "Fluid therapy for acute bacterial meningitis". Cochrane Database of Systematic Reviews. ج. 5 ع. 5: CD004786. DOI:10.1002/14651858.CD004786.pub4. PMID:24793545. CD004786.
- ^ ا ب Perfect JR، Dismukes WE، Dromer F، وآخرون (2010). "Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the infectious diseases society of america". Clinical Infectious Diseases. ج. 50 ع. 3: 291–322. DOI:10.1086/649858. PMID:20047480. مؤرشف من الأصل في 2016-10-18.
- ^ Sakushima، K؛ Hayashino, Y؛ Kawaguchi, T؛ Jackson, JL؛ Fukuhara, S (أبريل 2011). "Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis". The Journal of infection. ج. 62 ع. 4: 255–62. DOI:10.1016/j.jinf.2011.02.010. PMID:21382412.
- ^ ا ب ج Bicanic T, Harrison TS (2004). "Cryptococcal meningitis" (PDF). British Medical Bulletin. ج. 72 ع. 1: 99–118. DOI:10.1093/bmb/ldh043. PMID:15838017. مؤرشف من الأصل (PDF) في 2012-09-07.
- ^ Sloan D, Dlamini S, Paul N, Dedicoat M (2008). Sloan، Derek (المحرر). "Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings". Cochrane Database of Systematic Reviews ع. 4: CD005647. DOI:10.1002/14651858.CD005647.pub2. PMID:18843697. CD005647.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Warrell DA, Farrar JJ, Crook DWM (2003). "24.14.1 Bacterial meningitis". Oxford Textbook of Medicine Volume 3 (ط. Fourth). Oxford University Press. ص. 1115–29. ISBN:0-19-852787-X.
{{استشهاد بكتاب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ ا ب ج "CDC – Meningitis: Transmission". مراكز مكافحة الأمراض واتقائها (CDC). 6 أغسطس 2009. مؤرشف من الأصل في 2013-10-19. اطلع عليه بتاريخ 2011-06-18.
- ^ Segal S, Pollard AJ (2004). "Vaccines against bacterial meningitis" (PDF). British Medical Bulletin. ج. 72 ع. 1: 65–81. DOI:10.1093/bmb/ldh041. PMID:15802609. مؤرشف من الأصل (PDF) في 2015-08-13.
- ^ Peltola H (أبريل 2000). "Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates" (PDF). Clinical Microbiology Reviews. ج. 13 ع. 2: 302–17. DOI:10.1128/CMR.13.2.302-317.2000. PMC:100154. PMID:10756001. مؤرشف من الأصل (PDF) في 2018-07-21.
- ^ Harrison LH (يناير 2006). "Prospects for vaccine prevention of meningococcal infection" (PDF). Clinical Microbiology Reviews. ج. 19 ع. 1: 142–64. DOI:10.1128/CMR.19.1.142-164.2006. PMC:1360272. PMID:16418528. مؤرشف من الأصل (PDF) في 2018-07-20.
- ^ ا ب Man, Diana. "A new MenB (meningococcal B) vaccine". Meningitis Research Foundation. مؤرشف من الأصل في 2017-09-10. اطلع عليه بتاريخ 2014-11-23.
- ^ ا ب FDA News Release (29 أكتوبر 2014). "First vaccine approved by FDA to prevent serogroup B Meningococcal disease". FDA. مؤرشف من الأصل في 2019-04-25.
- ^ WHO (سبتمبر 2000). "Detecting meningococcal meningitis epidemics in highly-endemic African countries" (PDF). Weekly Epidemiological Record. ج. 75 ع. 38: 306–9. PMID:11045076. مؤرشف من الأصل (PDF) في 2009-07-23.
- ^ Bishai، DM؛ Champion, C؛ Steele, ME؛ Thompson, L (يونيو 2011). "Product development partnerships hit their stride: lessons from developing a meningitis vaccine for Africa". Health affairs (Project Hope). ج. 30 ع. 6: 1058–64. DOI:10.1377/hlthaff.2011.0295. PMID:21653957.
- ^ Marc LaForce، F؛ Ravenscroft, N؛ Djingarey, M؛ Viviani, S (24 يونيو 2009). "Epidemic meningitis due to Group A Neisseria meningitidis in the African meningitis belt: a persistent problem with an imminent solution". Vaccine. 27 Suppl 2: B13–9. DOI:10.1016/j.vaccine.2009.04.062. PMID:19477559.
- ^ ا ب Weisfelt M, de Gans J, van der Poll T, van de Beek D (أبريل 2006). "Pneumococcal meningitis in adults: new approaches to management and prevention". Lancet Neurol. ج. 5 ع. 4: 332–42. DOI:10.1016/S1474-4422(06)70409-4. PMID:16545750.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ ا ب Zalmanovici Trestioreanu، A؛ Fraser، A؛ Gafter-Gvili، A؛ Paul، M؛ Leibovici، L (25 أكتوبر 2013). "Antibiotics for preventing meningococcal infections". The Cochrane database of systematic reviews. ج. 10: CD004785. DOI:10.1002/14651858.CD004785.pub5. PMID:24163051.
- ^ Ratilal، BO؛ Costa، J؛ Pappamikail، L؛ Sampaio، C (28 أبريل 2015). "Antibiotic prophylaxis for preventing meningitis in patients with basilar skull fractures". The Cochrane database of systematic reviews. ج. 4: CD004884. DOI:10.1002/14651858.CD004884.pub4. PMID:25918919.
- ^ Maconochie، IK؛ Bhaumik، S (5 مايو 2014). "Fluid therapy for acute bacterial meningitis". The Cochrane database of systematic reviews. ج. 5: CD004786. DOI:10.1002/14651858.CD004786.pub4. PMID:24793545.
- ^ Prasad، K؛ Kumar, A؛ Gupta, PK؛ Singhal, T (17 أكتوبر 2007). Prasad، Kameshwar (المحرر). "Third generation cephalosporins versus conventional antibiotics for treating acute bacterial meningitis". Cochrane database of systematic reviews (Online) ع. 4: CD001832. DOI:10.1002/14651858.CD001832.pub3. PMID:17943757.
- ^ Brouwer، MC؛ McIntyre، P؛ Prasad، K؛ van de Beek، D (4 يونيو 2013). "Corticosteroids for acute bacterial meningitis". The Cochrane database of systematic reviews. ج. 6: CD004405. DOI:10.1002/14651858.CD004405.pub4. PMID:23733364.
- ^ Assiri AM, Alasmari FA, Zimmerman VA, Baddour LM, Erwin PJ, Tleyjeh IM (مايو 2009). "Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis". Mayo Clin. Proc. ج. 84 ع. 5: 403–9. DOI:10.4065/84.5.403. PMC:2676122. PMID:19411436.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Prasad، K؛ Singh, MB (23 يناير 2008). Prasad، Kameshwar (المحرر). "Corticosteroids for managing tuberculous meningitis". Cochrane database of systematic reviews (Online) ع. 1: CD002244. DOI:10.1002/14651858.CD002244.pub3. PMID:18254003.
- ^ ا ب de Gans J, van de Beek D (نوفمبر 2002). "Dexamethasone in adults with bacterial meningitis". نيو إنغلاند جورنال أوف ميديسين. ج. 347 ع. 20: 1549–56. DOI:10.1056/NEJMoa021334. PMID:12432041.
- ^ McIntyre PB؛ Berkey CS؛ King SM؛ وآخرون (سبتمبر 1997). "Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988". دورية الجمعية الطبية الأمريكية. ج. 278 ع. 11: 925–31. DOI:10.1001/jama.1997.03550110063038. PMID:9302246.
- ^ "Meningitis and Encephalitis Fact Sheet". National Institute of Neurological Disorders and Stroke (NINDS). 11 ديسمبر 2007. مؤرشف من الأصل في 2016-11-29. اطلع عليه بتاريخ 2009-04-27.
- ^ Gottfredsson M, Perfect JR (2000). "Fungal meningitis". Seminars in Neurology. ج. 20 ع. 3: 307–22. DOI:10.1055/s-2000-9394. PMID:11051295.
- ^ "Mortality and Burden of Disease Estimates for WHO Member States in 2002". World Health Organization (WHO). 2002. مؤرشف من الأصل (xls) في 2020-05-24.
- ^ Richardson MP, Reid A, Tarlow MJ, Rudd PT (فبراير 1997). "Hearing loss during bacterial meningitis" (PDF). Archives of Disease in Childhood. ج. 76 ع. 2: 134–38. DOI:10.1136/adc.76.2.134. PMC:1717058. PMID:9068303. مؤرشف من الأصل (PDF) في 2016-04-26.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Chiang، SS؛ Khan، FA؛ Milstein، MB؛ Tolman، AW؛ Benedetti، A؛ Starke، JR؛ Becerra، MC. "Treatment outcomes of childhood tuberculous meningitis: a systematic review and meta-analysis". The Lancet Infectious Diseases. ج. 14 ع. 10: 947–957. DOI:10.1016/S1473-3099(14)70852-7.
- ^ Lozano، R؛ Naghavi، M؛ Foreman، K؛ Lim، S؛ Shibuya، K؛ Aboyans، V؛ Abraham، J؛ Adair، T؛ وآخرون (15 ديسمبر 2012). "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. ج. 380 ع. 9859: 2095–128. DOI:10.1016/S0140-6736(12)61728-0. PMID:23245604.
- ^ Park، BJ؛ Wannemuehler، KA؛ Marston، BJ؛ Govender، N؛ Pappas، PG؛ Chiller، TM (20 فبراير 2009). "Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS". AIDS (London, England). ج. 23 ع. 4: 525–30. DOI:10.1097/QAD.0b013e328322ffac. PMID:19182676.
- ^ ا ب Lapeyssonnie L (1963). "Cerebrospinal meningitis in Africa". Bulletin of the World Health Organization. ج. 28 ع. Suppl: SUPPL:1–114. PMC:2554630. PMID:14259333.
- ^ Greenwood B (1999). "Manson Lecture. Meningococcal meningitis in Africa". Trans. R. Soc. Trop. Med. Hyg. ج. 93 ع. 4: 341–53. DOI:10.1016/S0035-9203(99)90106-2. PMID:10674069.
- ^ ا ب ج World Health Organization (1998). Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF). ج. 3. ص. 1–83. مؤرشف من الأصل (PDF) في 2021-01-22.
- ^ WHO (2003). "Detecting meningococcal meningitis epidemics in highly-endemic African countries" (PDF). Weekly Epidemiological Record. ج. 78 ع. 33: 294–6. PMID:14509123. مؤرشف من الأصل (PDF) في 2019-04-30.
- ^ Wilder-Smith A (أكتوبر 2007). "Meningococcal vaccine in travelers". Current Opinion in Infectious Diseases. ج. 20 ع. 5: 454–60. DOI:10.1097/QCO.0b013e3282a64700. PMID:17762777.
- ^ Arthur Earl Walker, Edward R. Laws, George B. Udvarhelyi (1998). "Infections and inflammatory involvement of the CNS". The Genesis of Neuroscience. Thieme. ص. 219–21. ISBN:1-879284-62-6. مؤرشف من الأصل في 2020-05-24.
{{استشهاد بكتاب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Swartz MN (أكتوبر 2004). "Bacterial meningitis—a view of the past 90 years". نيو إنغلاند جورنال أوف ميديسين. ج. 351 ع. 18: 1826–28. DOI:10.1056/NEJMp048246. PMID:15509815.