Carcinoma a cellule renali

| Carcinoma a cellule renali | |
|---|---|
 | |
| Tipo | Maligno |
| Cellula di origine | Epitelio tubulare |
| Fattori di rischio | · Fumo · Insufficienza renale cronica · Obesità · Radiazioni ionizzanti · Malattia policistica renale (raro) |
| Incidenza | 1.6-9.6/100 000 (sesso maschile) 0.7-4.2/100 000 (sesso femminile) |
| Età media alla diagnosi | 50 - 70 anni |
| Rapporto M:F | 2:1 |
| Classificazione e risorse esterne | |
| ICD-9-CM | (EN) 189.0 |
| ICD-10 | (EN) C64 |
 | |
Il carcinoma a cellule renali (in inglese renal cell carcinoma) o ipernefroma maligno o tumore di Grawitz maligno, è il più comune tipo di cancro al rene negli adulti ed origina dal tubulo renale. La terapia di elezione è la chirurgia, atta all'asportazione del tumore. È notoriamente resistente alla radioterapia e alla chemioterapia, anche se alcuni casi rispondono alla immunoterapia.
Segni e sintomi
[modifica | modifica wikitesto]La triade classica è costituita da ematuria (presenza di sangue nelle urine), dolore lombare e reperto di una massa addominale. Questa triade è raramente completa alla prima osservazione del medico, essendo più frequente nei casi di malattia avanzata. Segno più frequente è l'ematuria, ma altamente aspecifico. Oltre la metà dei casi sono asintomatici, diagnosticati casualmente in seguito ad una ecografia o ad una TAC eseguita per altri motivi.[1]
Altri segni, sintomi e reperti di laboratorio suggestivi di tumore renale possono includere:
- Calo ponderale, cachessia, febbre, dolori ossei, riferibili solitamente a malattia metastatica
- Varicocele: solitamente localizzato a sinistra, per un blocco della vena spermatica di sinistra dovuta ad invasione tumorale della vena renale sinistra, in cui essa drena; meno frequentemente a destra (la vena spermatica destra sbocca nella vena cava inferiore, che può essere ugualmente infiltrata dal tumore)
- Pallore o pletora (il primo può essere dovuto ad anemia, la seconda a poliglobulia da ipersecrezione di eritropoietina)
- Ipertensione (da aumentata produzione di renina o da formazione di fistole artero-venose)
- Ipercalcemia (per produzione tumorale di sostanze che stimolano il riassorbimento osseo, come il TGF-α, il PTH-rp e la vitamina D).[1]
Epidemiologia
[modifica | modifica wikitesto]Il carcinoma a cellule renali colpisce preferenzialmente il sesso maschile rispetto al femminile, con un rapporto di 2:1 ed una maggiore frequenza tra i 60 e i 70 anni. Negli USA ha un'incidenza di circa tre persone ogni 10.000 abitanti, (pari a circa 31.000 nuovi casi/anno) e una mortalità di 12.000 persone/anno[senza fonte].
L'eziologia è ignota, ma può esistere una certa familiarità per carcinoma a cellule renali. Fattori di rischio per tale neoplasia sono l'abitudine al fumo, l'obesità, l'ipertensione, terapia estrogenica non bilanciata, esposizione ad asbesto, derivati del petrolio, metalli pesanti e malattia cistica acquisita (da emodialisi).
Forme ereditarie si presentano in associazione a numerose malattie. Fra le più importanti vi sono la malattia di Von Hippel-Lindau, l'oncocitoma renale familiare, il carcinoma renale papillifero ereditario, la sclerosi tuberosa e la malattia policistica renale.
Anatomia patologica
[modifica | modifica wikitesto]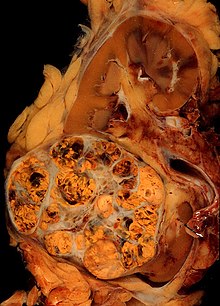
L'esame macroscopico mostra una lesione ipervascolarizzata nella corticale renale, che si presenta frequentemente multilobata, giallastra (in seguito ad accumulo di lipidi) e calcifica.
Il microscopio ottico sono visibili cellule tumorali che si dispongono formando cordoni, papille, tubuli o nidi. Possono esservi cellule atipiche, poligonali e di grandi dimensioni. Dal momento che queste cellule accumulano glicogeno e lipidi, il loro citoplasma appare più "chiaro", rivestito da lipidi, ed il nucleo rimane "contratto" nel mezzo delle cellule. La membrana cellulare è evidente. Alcune cellule possono essere più piccole, con citoplasma eosinofilo, che rassomiglia a quello delle cellule tubulari normali. Lo stroma che circonda le cellule si riduce, ma rimane ben vascolarizzato. Il tumore cresce tramite un ampio fronte, che comprime il parenchima circostante, dando luogo ad una pseudocapsula. [1]
La secrezione di sostanze vasoattive (ad.es. renina) può causare ipertensione arteriosa, ed il rilascio di eritropoietina può portare alla policitemia (aumentata produzione di globuli rossi).
Imaging del cancro renale
[modifica | modifica wikitesto]L'aspetto caratteristico del carcinoma a cellule renali (renal cell carcinoma, o RCC) è quello di una lesione solida che altera il contorno renale. Spesso presenta un margine irregolare o lobulato. Circa un 85% delle masse che radiologicamente appaiono solide sono degli RCC. 10% degli RCC conterranno calcificazioni, alcune macroscopiche (probabilmente per invasione ed intrappolamento del grasso perirenale). In seguito alla somministrazione di liquido di contrasto intravenoso (sia nella tomografia computerizzata oppure nelle immagini di risonanza magnetica), aumenterà il contrasto delle zone densamente irrorate, mettendo in evidenza il tumore rispetto al parenchima normale.
Una lista di lesioni renali di aspetto radiologicamente "solido"
[modifica | modifica wikitesto]- Carcinoma delle cellule renali
- Metastasi proveniente da una neoplasia primaria extra-renale
- Linfoma renale
- Carcinoma a cellule squamose
- Tumore iuxtaglomerulare (reninoma)
- Carcinoma a cellule di transizione
- Angiomiolipoma renale
- Oncocitoma
- Tumore di Wilms
In particolare, distinguere con certezza il carcinoma a cellule renali da un oncocitoma (lesione benigna) non è attualmente possibile usando le procedure di "imaging" o la biopsia percutanea. Il carcinoma a cellule renali può inoltre avere aspetto cistico. Esistendo diverse lesioni renali cistiche benigne (cisti renale semplice, cisti renale emorragica, nefroma cistico multiloculare, morbo renale policistico), può essere difficile per il radiologo differenziare una lesione cistica benigna da una maligna. Un famoso radiologo, il Dr. Morton Bosniak, sviluppò un sistema di classificazione delle lesioni renali cistiche che, in base all'aspetto, le divide in benigne e in operabili.[2]. Alla diagnosi, il 5-10% dei carcinomi renali infiltra la vena cava inferiore[3].
Una biopsia percutanea può essere effettuata con l'ausilio dell'ecografia o della tomografia computerizzata per guidare il campionamento del tessuto a scopo diagnostico. Ad ogni modo non è una tecnica particolarmente usata perché la possibilità di una diagnosi non corretta e il rischio per il paziente la rendono sfavorevole come tecnica.
Trattamento
[modifica | modifica wikitesto]Se è localizzato solo nel rene, circa il 40% dei casi, viene curato il 90% delle volte con la terapia chirurgica. Se ha diffusione fuori dal rene, spesso nei linfonodi o nelle vene principali del rene, si usano altri trattamenti.
Rimozione chirurgica
[modifica | modifica wikitesto]La rimozione chirurgica di una parte o di tutto il rene (nefrectomia) è raccomandata. Questo può comprendere la rimozione della ghiandola surrenale, dei linfonodi retro-peritoneali, e dei possibili tessuti coinvolti per l'estensione diretta (invasione) del tumore nell'ambiente circostante. Nei casi in cui il tumore si è diffuso nella vena renale, vena cava inferiore, e sia possibile un'angioinvasione è comunque possibile rimuovere chirurgicamente il tumore. Anche in caso di metastasi una riduzione del tessuto tumorale mediante nefrectomia ("nefrectomia citoriduttiva") può comunque aumentare la sopravvivenza[4], e così pure la rimozione di metastasi isolate.
Terapia percutanea
[modifica | modifica wikitesto]La terapia percutanea immagine guidata, generalmente usata dai radiologi, è praticabile su pazienti con tumori localizzati, ma che non sono buoni candidati per l'operazione chirurgica. Questa procedura prevede l'introduzione di una sonda nella pelle e nel tumore; utilizzando l'immagine del tumore in tempo reale ottenuta con tomografia computerizzata, ultrasuoni o anche risonanza magnetica si distrugge il tumore utilizzando radiazioni o crioterapia. Queste terapie sono meno efficaci della rimozione chirurgica perché non portano alla totale distruzione del tumore[5][6].
Radioterapia
[modifica | modifica wikitesto]La radioterapia non è usata per il trattamento comune del carcinoma renale perché solitamente non ha successo. Può essere usata come palliativo in caso di metastasi scheletriche.
Terapia farmacologica
[modifica | modifica wikitesto]Farmaci come interferone-alfa e interleuchina-2 (IL-2) hanno successo nel ridurre la crescita del carcinoma renale, inclusi anche casi con metastasi. Alcuni studi hanno dimostrato che IL-2 offre la possibilità di una completa e durevole remissione in alcuni casi. In aggiunta, l'anticorpo monoclonale anti-VEGF ha mostrato avere un'azione interessante nei casi avanzati. Sorafenib (Nexavar) è stato approvato dalla FDA nel dicembre 2005 per il trattamento del carcinoma renale avanzato, e Sunitinib (Sutent) è stato approvato il mese successivo. Entrambi interferiscono con la crescita del tumore impedendo l'angiogenesi.[2][3] e anche le vie dei fattori di crescita legate a recettori tirosin chinasici (PDGF, RET, KIT). Il Temsirolimus (CCI-779) è un inibitore della mTOR chinasi (bersaglio mammifero della rapamicina) che è stato visto prolungare la sopravvivenza rispetto all'interferone-alfa in pazienti con metastasi di carcinoma renale (si è visto che il bersaglio nel tumore renale regola i livelli della proteina HIF-1 che è un elemento chiave nella via angiogenetica dipendente dal VEGF). Il risultato di questi studi di Fase III è stato presentato nel 2006 al meeting annuale dell'American Society of Clinical Oncology (www.ASCO.org). Nel 2009 l'FDA ha anche approvato l'uso dell'everolimus; un inibitore simile al precedente che inibisce però solo l'isoforma mTOR1 della predetta proteina e non la mTOR2. Questo fa sì che il meccanismo d'azione sia più complesso: con elevazione dei livelli di AKT attivata stimolata dall'inibizione dell'unica isoforma coinvolta. AKT è coinvolta nei meccanismi di sopravvivenza cellulare ed è in grado quindi di favorirne la sopravvivenza.
Durante le terapie con inibitori dell'angiogenesi inoltre è bene controllare la pressione del paziente; se elevata occorre correggerla cercando di non interrompere il trattamento con un programma terapeutico personalizzato. In caso di sindrome-mani piedi può essere utile se questa è debilitante far valutare il paziente da uno specialista per una terapia specifica in modo da evitare di ridurre i dosaggi, lo stesso va fatto con l'astenia.
Chemioterapia
[modifica | modifica wikitesto]Il carcinoma renale è tipicamente resistente alla chemioterapia. Tale resistenza è probabilmente dovuta al gene MDR1, espresso nell'80% delle cellule di questo tumore, che codifica per una glicoproteina con la funzione di espellere dalla cellula molte sostanze citotossiche, compresi i chemioterapici. Solo con floxuridina, 5-fluorouracile e vinblastina si sono ottenuti risultati significativi, sebbene limitati.[1]
Immunoterapia
[modifica | modifica wikitesto]La terapia immunologica per il carcinoma del rene può avvalersi dell'uso di citochine come l'interleuchina 2 o l'interferone; sono state inoltre utilizzate cellule del sistema immunitario attivate con sostanze immunomodulanti. Nel febbraio del 2004 è stato pubblicato il primo studio, condotto alla fine degli anni '90, che illustrava gli effetti di un "vaccino" (in realtà una terapia adiuvante, cioè somministrata dopo l'intervento chirurgico di asportazione del tumore) nei pazienti affetti da carcinoma renale localizzato, senza invasione linfonodale né metastasi a distanza. Tale vaccino è composto da cellule tumorali renali autologhe (cioè prelevate dallo stesso paziente che riceve il trattamento) iniettate per via intradermica allo scopo di stimolare la risposta immunitaria antigene-specifica contro il tumore. Lo studio citato ha dimostrato che il vaccino era ben tollerato.[7] Successivamente sono stati sviluppati altri tipi di vaccini, basati su cellule tumorali geneticamente modificate, su cellule dendritiche o su complessi peptidici. Studi recenti hanno confermato l'efficacia dei vaccini come terapia adiuvante, in particolare del vaccino a cellule tumorali nei tumori localmente più avanzati (stadio T3 nella stadiazione TNM) e dei complessi peptidici negli stadi più precoci.[8]
Dal 2016[9] è stato reso disponibile in Italia anche per il tumore del rene il farmaco immunoterapico Nivolumab (Nome commerciale Opdivo). Il farmaco inibisce il checkpoint PD-1 il quale inibisce la risposta linfocitaria contro le cellule tumorali. Bloccato il checkpoint inibitore, il sistema immunitario riesce con maggior forza a debellare le cellule tumorali. Questo farmaco, usato di norma dopo il fallimento della prima linea (Farmaci antiangiogenesi) ha effetti collaterali limitati e riesce a dare una risposta in una percentuale rilevante di pazienti (superiore al 30%)[10]
Prognosi
[modifica | modifica wikitesto]La prognosi dipende dalla grandezza del tumore, dal fatto che sia rimasto confinato nel rene oppure no, e dalla presenza o assenza di metastasi. La scala Furhman, che misura l'aggressività del tumore, può dare anche informazioni sulla sopravvivenza, anche se i dati sono controversi.
La percentuale di sopravvivenza dopo cinque anni è intorno al 90-95% per tumori più piccoli di 4 centimetri. Per tumori più grossi, confinati nel rene e non vascolarizzati, la percentuale si attesta intorno all'80-85%. Per tumori che si estendono oltre la capsula renale e fuori dal locale investimento fasciale, la percentuale si riduce al 60%. In caso di diffusione di metastasi in altri organi la percentuale di sopravvivenza a cinque anni dall'intervento era del 5% prima dell'avvento dei nuovi farmaci, mentre adesso è notevolmente aumentata.
Per coloro che hanno un ritorno del tumore dopo l'intervento la prognosi è generalmente negativa. Le cellule del carcinoma renale non rispondono alla chemioterapia e alle radiazioni. L'immunoterapia, che induce il corpo ad attaccare le cellule tumorali rimaste, pare avere più successo.[11]
Note
[modifica | modifica wikitesto]- ^ a b c F.P. Schena, F.P. Selvaggi, L. Gesualdo, M. Battaglia, Malattie del rene e delle vie urinarie, 4ª ed., McGraw-Hill, 2008, ISBN 978-88-386-2397-4.
- ^ Israel GM, Bosniak MA. How I do it: evaluating renal masses. Radiology. 2005 Aug;236(2):441-50. PMID 16040900.
- ^ Oto A, Herts BR, Remer EM, Novick AC. Inferior vena cava tumor thrombus in renal cell carcinoma: staging by MR imaging and impact on surgical treatment. AJR Am J Roentgenol. 1998 Dec;171(6):1619-24. PMID 9843299.
- ^ Flanigan RC, Mickisch G, Sylvester R, Tangen C, Van Poppel H, Crawford ED. Cytoreductive nephrectomy in patients with metastatic renal cancer: a combined analysis. J Urol. 2004 Mar;171(3):1071-6. PMID 14767273.
- ^ Mogami T, Harada J, Kishimoto K, Sumida S, Percutaneous MR-guided cryoablation for malignancies, with a focus on renal cell carcinoma, in Int. J. Clin. Oncol., vol. 12, n. 2, aprile 2007, pp. 79–84, DOI:10.1007/s10147-006-0654-6, PMID 17443274.
- ^ Boss A, Clasen S, Kuczyk M, Schick F, Pereira PL, Image-guided radiofrequency ablation of renal cell carcinoma, in Eur Radiol, vol. 17, n. 3, marzo 2007, pp. 725–33, DOI:10.1007/s00330-006-0415-y, PMID 17021704.
- ^ Jocham D, Richter A, Hoffmann L, Iwig K, Fahlenkamp D, Zakrzewski G, Schmitt E, Dannenberg T, Lehmacher W, von Wietersheim J, Doehn C. Adjuvant autologous renal tumour cell vaccine and risk of tumour progression in patients with renal-cell carcinoma after radical nephrectomy: phase III, randomised controlled trial. Lancet. 2004 Feb 21;363(9409): 594-9. PubMed PMID 14987883.
- ^ Van Poppel H, Joniau S, Van Gool SW. Vaccine therapy in patients with renal cell carcinoma. Eur Urol. 2009 Jun; 55(6): 1333-42. Epub 2009 Jan 30. Review. PubMed PMID 19201522.
- ^ Copia archiviata (PDF), su ema.europa.eu. URL consultato il 30 ottobre 2018 (archiviato dall'url originale il 2 ottobre 2018).
- ^ http://krene.altervista.org/w/Nivolumab
- ^ https://www.esmo.org/Conferences/Past-Conferences/ESMO-2017-Congress/News-Articles/Nivolumab-Plus-Ipilimumab-versus-Sunitinib-in-First-Line-Treatment-for-Advanced-or-Metastatic-RCC
Voci correlate
[modifica | modifica wikitesto]Altri progetti
[modifica | modifica wikitesto] Wikimedia Commons contiene immagini o altri file su carcinoma a cellule renali
Wikimedia Commons contiene immagini o altri file su carcinoma a cellule renali
Collegamenti esterni
[modifica | modifica wikitesto]- (EN) Foto nello Atlas of Pathology
- (EN) Informazione Generale sul Cancro: www.411cancer.com
| Classificazione e risorse esterne (EN) | ICD-10: C64; OMIM: 300854; MeSH: D002292; DiseasesDB: 11245; |
| Controllo di autorità | GND (DE) 4171882-3 |
|---|