Ipertensione polmonare

| Ipertensione polmonare | |
|---|---|
 | |
| Malattia rara | |
| Cod. esenz. SSN | RG0120 |
| Specialità | Pneumologia, Cardiologia |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 416.0 |
| MeSH | D006976 |
| MedlinePlus | 000112 |
| eMedicine | 361242 e 303098 |
L'ipertensione polmonare è una condizione patologica in cui la pressione arteriosa polmonare media, misurata tramite catetere ventricolare destro, supera i 20 mmHg a riposo.[1]
Classificazione
[modifica | modifica wikitesto]L'ipertensione polmonare può essere acuta o cronica. La forma acuta deriva quasi sempre da embolia polmonare o da sindrome da distress respiratorio. Quando si parla di ipertensione polmonare, se non altrimenti specificato, si intende ipertensione arteriosa polmonare cronica.
L'ipertensione polmonare cronica può essere primitiva e secondaria.
La forma primitiva è caratterizzata da un'alterazione dei vasi polmonari che porta a un cospicuo aumento delle resistenze del letto vascolare e, di conseguenza, all'insufficienza del ventricolo destro.
La forma familiare (idiopatica) è trasmessa per via autosomica dominante ed è in parte causata da mutazione del meccanismo di trasmissione del segnale del "Recettore di tipo 2 della Proteina Morfogenica dell'Osso" anche conosciuto come BMPR2, accompagnato da altri danni genetici, non individuati, o da danno ambientale. Alterazioni a carico di BMPR2 sono state osservate nel 25% dei casi sporadici e nel 50% dei casi familiari di ipertensione polmonare.[2] Nella forma familiare l'assenza del segnale mediato da BMPR2 (dovuto all'inattivazione di BMPR2) causa proliferazione di cellule endoteliali, muscolari lisce ed intimali, nonché fibrosi della tonaca intima.
Le forme secondarie possono derivare da:
- cardiopatie:
- cardiopatie congenite (pervietà del dotto di Botallo, forame ovale pervio o altri difetti atriali)
- cardiopatie acquisite (stenoinsufficienza mitralica, insufficienza del ventricolo sinistro)
- malattie dei vasi:
- tromboembolia polmonare
- vasculiti
- malattie respiratorie:
- malattie caratterizzate da ostruzione cronica delle vie aeree (BPCO, enfisema polmonare)
- malattie caratterizzate da fibrosi interstiziale
- malattie caratterizzate da ipoventilazione polmonare (apnee da sonno).
La diagnosi di ipertensione polmonare primitiva (a eziologia ignota) viene posta solo per esclusione: bisogna escludere pertanto tutte le cause riconoscibili elencate sopra.
Epidemiologia
[modifica | modifica wikitesto]L'ipertensione polmonare primitiva è una malattia rara. Non si rilevano differenze fra i sessi prima della pubertà, mentre fra i 10 e i 40 anni prevalgono i soggetti di sesso femminile con un rapporto maschi:femmine di 1:2,8.
Diagnosi
[modifica | modifica wikitesto]Si basa su tre tipi di evidenza:
- evidenze cliniche, radiologiche e elettrocardiografiche di ipertensione arteriosa polmonare,
- pressione arteriosa polmonare elevata, misurata mediante cateterismo cardiaco
- esclusione di tutte le cause di ipertensione polmonare secondaria.
Eziologia
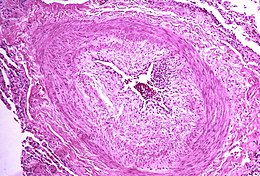
[modifica | modifica wikitesto]Nell'ipertensione polmonare primitiva si verifica una modificazione dell'endotelio delle arterie di piccolo calibro, con proliferazione dell'intima che, invece di presentarsi a unico strato di cellule, si presenta a più strati impilati che riducono il calibro del lume vascolare. L'ispessimento può essere di tipo concentrico per tutta la circonferenza del vaso, od eccentrico ed occupare solo una parte della parete.
Insieme alla proliferazione intimale, compare un'ipertrofia della tonaca media dei vasi interessati.
Non si sa quale sia la lesione che innesca questa modificazione vascolare. Sono state formulate varie ipotesi:
- Persistenza di caratteristiche fetali nel circolo polmonare adulto
- Tossicità da farmaci (fenfluramina, fentermina)
- Meccanismi autoimmuni (per analogia con il fenomeno di Raynaud)
- Predisposizione genetica (confermata in alcuni casi di familiarità)
Manifestazioni cliniche
[modifica | modifica wikitesto]Allo stadio iniziale la malattia presenta sintomi aspecifici: stanchezza, debolezza, affaticabilità e talvolta dolore toracico.Più raramente l'ipertensione polmonare può presentarsi con tosse oppure nausea e vomito dopo esercizio fisico.
La radiografia del torace può rivelare una modificazione dell'ombra cardiaca.[3]
L'ECG può essere completamente aspecifico o può presentare delle anomalie come: le onde P polmonari, la deviazione destra dell'asse cardiaco, l'ipertrofia del ventricolo destro, allungamento del QTc[4].
L'ecocardiogramma conferma l'ipertrofia del ventricolo destro, mentre le attività quotidiane vengono via via limitate per la comparsa di progressiva dispnea. Più di rado può verificarsi raucedine per compressione del nervo laringeo inferiore (detto anche nervo ricorrente) da parte dell'arteria polmonare dilatata.[5]
Terapia
[modifica | modifica wikitesto]Fino a dieci anni fa il trattamento si basava sulla somministrazione di vasodilatatori che diminuivano le resistenze polmonari determinando un alleggerimento del carico del ventricolo destro.
Oggi si può scegliere tra diverse opzioni, anche se nessuna è risolutiva e tutte sono accompagnate da pesanti effetti collaterali:
- Trapianto di polmone
- Utilizzo di dosi massicce di calcioantagonisti
- Utilizzo di antagonisti del recettore per l'endotelina (ET1-R prevalentemente)
- Infusione continua di prostacicline
- Utilizzo di inibitori della fosfodiesterasi di tipo 5.[6]
- Intervento chirurgico: tromboendoarterectomia polmonare (intervento di pulizia delle arterie polmonari) - in Italia il centro di riferimento è il Policlinico San Matteo di Pavia (uno dei primi quattro centri al mondo, come casistica)
Ipertensione polmonare neonatale
[modifica | modifica wikitesto]Durante la vita intrauterina la circolazione polmonare è esclusa dalla ventilazione in quanto lo scambio di ossigeno avviene attraverso la placenta. In alcuni casi dopo la nascita il letto arterioso polmonare mantiene lo stesso stato ipertensivo che è incompatibile con la vita.
Note
[modifica | modifica wikitesto]- ^ Nazzareno Galiè, Marc Humbert e Jean-Luc Vachiery, 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension, in European Heart Journal, vol. 37, n. 1, 29 agosto 2015, pp. 67–119, DOI:10.1093/eurheartj/ehv317. URL consultato il 30 novembre 2021.
- ^ Kumar V., Abbas A.K., Fausto N., Aster J.C. Basi patologiche delle malattie, Elsevier, 2010 ISBN 978-88-214-3175-3; ISBN 88-214-3175-4
- ^ S. Rich, D. R. Dantzker e S. M. Ayres, Primary pulmonary hypertension. A national prospective study, in Annals of Internal Medicine, vol. 107, n. 2, 1987-08, pp. 216–223, DOI:10.7326/0003-4819-107-2-216. URL consultato il 30 novembre 2021.
- ^ Jonathan D. Rich, Thenappan Thenappan e Benjamin Freed, QTc prolongation is associated with impaired right ventricular function and predicts mortality in pulmonary hypertension, in International Journal of Cardiology, vol. 167, n. 3, 10 agosto 2013, pp. 669–676, DOI:10.1016/j.ijcard.2012.03.071. URL consultato il 30 novembre 2021.
- ^ Lawrence G. Rudski, Wyman W. Lai e Jonathan Afilalo, Guidelines for the echocardiographic assessment of the right heart in adults: a report from the American Society of Echocardiography endorsed by the European Association of Echocardiography, a registered branch of the European Society of Cardiology, and the Canadian Society of Echocardiography, in Journal of the American Society of Echocardiography: Official Publication of the American Society of Echocardiography, vol. 23, n. 7, 2010-07, pp. 685–713; quiz 786–788, DOI:10.1016/j.echo.2010.05.010. URL consultato il 30 novembre 2021.
- ^ Archer SL, et al. Journal N Engl J Med. 2009 Nov 5;361(19):1864-71.
Altri progetti
[modifica | modifica wikitesto] Wikimedia Commons contiene immagini o altri file su ipertensione polmonare
Wikimedia Commons contiene immagini o altri file su ipertensione polmonare
Collegamenti esterni
[modifica | modifica wikitesto]- (EN) pulmonary arterial hypertension, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | NDL (EN, JA) 001107142 |
|---|