Rahim kanseri
 Vikipedi, özgür ansiklopedi
Vikipedi, özgür ansiklopedi

Rahim kanseri, kadın genital sisteminde rahim içini döşeyen endometriyumdan (uterus veya rahim tabakası) kaynaklanan bir kanserdir.[1][2] Kanser, vücudun diğer bölümlerine yayılma veya dağılma yeteneğine sahip hücre'lerin anormal büyümesinin sonucudur.[3]
Rahim kanseri, rahim dokularından gelişen iki kanser türüdür.[4]
Endometriyal kanser rahim zarından ve uterin sarkomu rahmin kaslarından veya rahmin destek dokusundan oluşur.[5][6]
Rahim kanseri, en sık rastlanılan jinekolojik kanser türüdür. Genellikle yaşlı ve postmenopozal (menopoz sonrası) kadınların hastalığıdır. Kadın genital sistem kanserleri içinde prognozu en iyi olan kanserdir. Östrojen hormonuna bağımlı bir hastalıktır.
Endometriyal kanser Amerika Birleşik Devletleri'ndeki tüm rahim kanserlerinin yaklaşık %90'ınıdır.[7]
Endometriyal kansere, rahim ağzı kanseri, uterin sarkomu ve trofoblastik hastalık gibi diğer rahim kanseri türlerinden farklı olmasına rağmen bazen "rahim kanseri" denir.[8] Endometriyal kanserin en sık görülen tipi vakaların %80'inden fazlası olan endometrioid karsinom’dur.[9]
Endometriyal kanser genellikle endometriyal biyopsi veya dilatasyon ve küretaj denen yöntemle numune alınarak teşhis edilir.[2] Pap smear, endometriyal kanseri göstermek için genelde yeterli değildir.[10] Normal risk altındakilerde düzenli tarama istenmez.[11] Endometriyal kanser en yaygın olarak menopozdan sonra ortaya çıkar.[12]
Belirtileri[değiştir | kaynağı değiştir]
Vajinal kanama veya menopoz sonrası kadınlarda lekelenme endometriyal kanserin %90'ında görülür.[12][13][14] Kanama özellikle adenokarsinom ile tüm vakaların üçte ikisinde görülür.[11][12] Anormal adet döngüleri veya kadınlarda menopoz öncesi aşırı uzun, ağır veya sık kanamalar da endometriyal kanserin işareti olabilir.[11]
Kanama dışında belirtiler çok değildir. Diğer belirtiler, menopoz sonrası kadınlarda ince beyaz veya berrak vajinal akıntı olmasıdır.[11] Hastalığın daha ileri durumu, fizik muayene ile bulunabilecek bir takım belirtiler gösterir.[11] Rahim büyüyebilir veya kanser yayılarak alt karın ağrısına veya leğen (İngilizce: pelvic) kramplarına neden olabilir.[11]
Ağrılı cinsel ilişki veya ağrılı veya zor idrara çıkma endometriyal kanserin daha az görülen belirtileridir.[8] Rahim irin (İngilizce: pyometrea) ile de dolabilir.[15] Bu, vajinal akıntı, pelvik ağrı ve irin gibi az görülen belirtileri olan kadınların %10-15'inde kanser vardır.[16]
Kanamaya bağlı anemi görülebilir.
Hastalığın görüldüğü bayanlarda %75 ila 80’i menopoz dönemi içerisindedir.
Menopoz döneminden sonra dışarıdan hormon almayan bir bayanda rahimden kaynaklanan vajinal bir kanama gerçekleşirse kesinlikle rahim kanseri yönünde araştırmaya başlanmalıdır.
Belirtilerin çoğu vajinal enfeksiyon, polipler ve rahim miyomları gibi kanser olmayan iyi huylu (benign – selim) durumlarda gözlenebilir.
Endometriyal kanser belirtileri vajinal kanama'da değişiklikler veya pelvis'te ağrı olmasıdır.[5]
Rahim sarkomunun belirtileri ise olağandışı vajinal kanama veya vajinada kitledir.[6]
Risk faktörleri[değiştir | kaynağı değiştir]
Endometriyal kanserin risk faktörleri obezite, insülin direnci ve diabetes mellitus, meme kanseri, tamoksifen kullanımı, hiç çocuk sahibi olmama, geç menopoz, yüksek düzeyde östrojen ve biyolojik yaşlanmadır.[15][16]
Farklı kanser oranlı ülkeler arasında hareket eden nüfuslarda kanser risk değişimini inceleyen göç çalışmaları, endometriyal kanserin bazı çevresel bileşenleri olduğunu göstermektedir.[17] Bu çevresel risk faktörleri iyi tanımlanmamıştır.[18]
- Çok eşlilik
- 20 yaşından önce cinsel ilişki
- Yetersiz beslenme
- Atipili kompleks endometrial hiperplazi
- Herediter nonpolipozis kolorektal kanser (HNPCC)
- Atipili basit endometrial hiperplazi
- Obezite (Şişmanlık)
- İnfertilite (Kısırlık)
- Karşılanmamış östrojen tedavisi
- Tamoksifen
- Doğum yapmamış olmak
- Erken menarş (menstruasyonun erken başlaması)
- Geç menopoz
- Diyabet (Şeker Hastalığı)
- Polikistik over hastalığı
- Kalın bağırsak kanseri geçirmiş olmak
- Meme kanseri tedavisi sonrası etkili olan ilacın kullanılması (tamoksifen)
- Daha önceden kullanılmış doğum kontrol ilaçlar
Hormonlar[değiştir | kaynağı değiştir]
Endometriyal kanser için risk faktörlerinin çoğu, yüksek düzeyde östrojen içerir. Vakaların tahminen %40'ının obezite ile ilişkili olduğu düşünülmektedir.[9] Obezitede, yağ dokusu fazlalığı, androstenedion'un bir östrojen olan estron'a dönüşümünü artırır. Kandaki daha yüksek estron seviyeleri daha az veya hiç ovulasyon olmamasına neden olur ve endometriyumu sürekli yüksek östrojen seviyelerine maruz bırakır.[19][20] Obezite ayrıca kandan daha az östrojen atılmasına neden olur.[20] Polikistik over sendromu (PKOS), aynı zamanda düzensiz yumurtlamaya da neden olur ve obezite ile aynı nedenlerle daha yüksek endometriyal kanser oranları ile ilişkilidir.[17] Özellikle obezite, tip II diyabet ve insülin direnci, Tip I endometriyal kanser için risk faktörleridir.[21] Obezite, endometriyal kanser riskini %300-400 oranında artırır.[22]
Östrojen yerdeğiştirme tedavisi menopoz sırasında progestin ile dengelenmediğinde başka bir risk faktörüdür. Daha yüksek dozlarda veya daha uzun süreli östrojen tedavisinin endometriyal kanser riski daha yüksektir.[20] Daha az kilolu kadınlar, karşılanmamış östrojenden daha çok risk altındadır.[9] Daha uzun doğurganlık dönemi—ya erken ilk adet dönemi veya geç menopoz—aynı zamanda bir risk faktörüdür.[23] Karşılanmayan östrojen, kişinin endometriyal kanser riskini, kilo ve tedavinin uzunluğuna bağlı olarak 2–10 kat artırır.[9] Testosteron alan trans erkekler histerektomi geçirmemişse, androstenedion yoluyla testosteronun östrojene dönüştürülmesi, daha yüksek endometriyal kanser riskine yol açabilir.[24]
Genetik[değiştir | kaynağı değiştir]

Genetik bozukluklar da endometriyal kansere neden olabilir. Genelde kalıtsal nedenler endometriyal kanser vakalarının %2-10'udur.[9][25]
Lynch sendromu, esasen kalın bağırsak kanseri'ne neden olan otozomal baskın genetik bir bozukluk olup, özellikle menopozdan önce endometriyal kansere de neden olur. Lynch sendromlu kadınlarda endometriyal kanser geliştirme riski %40-60 olup kolorektal (bağırsak) veya yumurtalık kanseri risklerinden daha yüksektir.[17]
Yumurtalık ve endometriyal kanser, insanların %20'sinde aynı anda gelişir. Endometriyal kanser neredeyse her zaman kolon kanserinden önce, ortalama olarak 11 yıl önce gelişir.[18]
Lynch sendromundaki Karsinogenez, hücrenin DNA'daki hataları düzeltmesini sağlayan uyumsuzluk onarımı sürecine katılan MLH1 veya MLH2 genlerindeki mutasyondan kaynaklanır.[17] Lynch sendromunda mutasyona uğramış diğer genler arasında, aynı zamanda uyumsuzluk onarım genleri olan MSH2, MSH6 ve PMS2 vardır. Lynch sendromlu kadınlar endometriyal kanser vakalarının %2-3'ünü oluşturur ki bazı kaynaklar bunu %5'e kadar çıkarır.[18][22] Gen mutasyonuna bağlı olarak, Lynch sendromlu kadınların farklı endometriyal kanser riskleri vardır. MLH1 mutasyonlarında risk %54; MSH2 ile %21; ve MSH6 ile %16'dır.[26]
Ailesinde endometriyal kanser öyküsü olan kadınlar daha yüksek risk altındadır.[8] Diğer bazı kadın kanserleriyle en sık ilişkili olan iki gen, BRCA1 ve BRCA2 endometriyal kansere neden olmaz. Bu genlerle bariz bir bağlantı vardır ancak bu, endometriyal kansere neden olabilen tamoksifen ilacının meme ve yumurtalık kanserlerinde kullanımına dayandırılabilir.[17]
Kalıtsal genetik durum Cowden sendromu da endometriyal kansere neden olabilir. Bu bozukluğu olan kadınlarda,[9] yaşam boyu endometrium kanseri gelişme riski %5–10, etkilenmemiş kadınlarda ise %2–3 risk vardır.[18]
Büyük ölçekli genom çapında ilişkilendirme çalışmaları da yaygın genetik değişimin endometriyal kanser riskini etkilediği bulunmuştur.[27][28] On altı genomik bölge endometriyal kanser ile ilişkilendirilmiştir ve ortak varyantlar, ailesel göreceli riskin %7'sidir.[28]
Diğer sağlık sorunları[değiştir | kaynağı değiştir]
Diğer kanser türleri için bazı terapiler, yaşam boyu endometriyal kanser riskini artırır, bu da temel olarak %2–3'tür.[18] Östrojen pozitif meme kanserlerini tedavisinde kullanılan tamoksifen ilacı, kullanıcıların yaklaşık %0,1'inde, özellikle yaşlı kadınlarda endometriyal kanser ile ilişkilendirilmiştir ancak tamoksifenin sağkalım için faydaları genellikle riskten daha ağır basar.[29] Bir ila iki yıllık tamoksifen kürü endometriyal kanser riskini yaklaşık olarak ikiye katlar ve beş yıllık bir terapi kürü riski dörde katlar.[23] Benzer bir ilaç olan Raloxifene ise endometriyal kanser riskini artırmamıştır.[30] Daha önce yumurtalık kanseri olunması,[31] leğen kemiğinde (pelvis) daha önce radyoterapi görmüş olunması gibi endometriyal kanser için risk faktörüdür. Özellikle, yumurtalık granüloza hücreli tümörler ve tekomlar, endometriyal kanser ile ilişkili tümörlerdir.
Bağışıklık yetmezliği de endometriyal kanserle ilişkilendirilmiştir.[15] Yüksek tansiyon da risk faktörüdür[22] ancak nedeni obezite ile ilgili olabilir.[26] Düzenli olarak uzun süreler boyunca oturma, endometriyal kanserden daha çok ölüm oranı ile ilişkilidir. Risk, azaltılmış olmasına rağmen, düzenli egzersiz ile ortadan kaldırılmaz.[32]
Koruyucu faktörler[değiştir | kaynağı değiştir]
Sigara ve progestin kullanımı endometriyal kansere karşı koruyucudur. Sigara, östrojen metabolizmasını değiştirerek ve kilo kaybını ve erken menopozu teşvik ederek korur. Bu koruyucu etki sigarayı bıraktıktan sonra uzun süre devam eder. Progestin birleşik doğum kontrol hapında ve hormonal rahim içi aracında (RİA) vardır.[17][33] Birleşik oral doğum kontrol hapı ne kadar uzun süre kullanılırsa riski o kadar azaltır: dört yıl sonra %56, sekiz yıl sonra %67 ve on iki yıl sonra %72. Bu risk azalması, doğum kontrol hapı kullanımın durdurulmasından sonra en az on beş yıl devam eder.[30] Obez kadınların korunmak için daha yüksek dozlarda progestine ihtiyacı olabilir.[33] Beşten fazla bebeğe sahip olmak da koruyucu bir faktördür[15] ve en az bir çocuğa sahip olmak riski %35 oranında azaltır. 18 aydan uzun süre emzirmek riski %23 oranında azaltır. Artan fiziksel aktivite, bireyin riskini %38-46 oranında azaltır. soya tüketiminin koruyucu olduğuna dair ön kanıtlar vardır.[30]
Teşhis[değiştir | kaynağı değiştir]
Endometriyal kanser teşhisi önce fizik muayene, endometriyal biyopsi veya dilatasyon ve küretaj (endometriyal dokunun çıkarılması; D&C) ile konur. Bu doku daha sonra kanser özellikleri için histolojik olarak incelenir. Kanser bulunursa, kanserin dokuya yayılıp yayılmadığını veya istila edip etmediğini görmek için tıbbi görüntüleme yapılabilir.
Muayene[değiştir | kaynağı değiştir]


Asemptomatik kişilerin rutin taraması, hastalık erken semptomatik evrelerinde büyük oranda tedavi edilebilir olduğundan gösterilmez. Bunun yerine kadınlar, özellikle de menopozdaki kadınlar, endometriyal kanserin belirtilerinin ve risk faktörlerinin farkında olmalıdır. Pap smear gibi servikal tarama testi endometriyal kanser için yararlı bir tanı aracı değildir çünkü smear, zamanın %50'sinde normaldir.[11] Pap smear, servikse yayılmış hastalığı tespit edebilir.[8] Pelvik muayeneden alınan sonuçlar, özellikle hastalığın erken evrelerinde genellikle normaldir. Hastalık daha ilerlediğinde uterusun veya çevresindeki destekleyici yapıların boyutunda, şeklinde veya kıvamında değişiklikler olabilir.[11] Rahim ağzı darlığı, rahim ağzı açıklığının daralması, rahimde irin veya kan toplandığında (pyometra veya hematometra) endometriyal kanser belirtisidir.[13]
Lynch sendromlu kadınlar 35 yaşında yıllık biyopsi taramasına başlamalıdır. Lynch sendromlu bazı kadınlar, endometriyal ve yumurtalık kanseri riskini büyük ölçüde azaltmak için profilaktik histerektomi ve salpingo-ooferektomi yapmayı seçerler.[11]
Transvajinal ultrason menopoz sonrası kanaması olan kadınlarda endometriyal kalınlığı incelemek için Amerika Birleşik Devletleri'nde endometriyal kanser teşhisine yardımcı olmak için giderek daha çok kullanılmaktadır.[34] Birleşik Krallık'ta, hem endometriyal biyopsi hem de birlikte kullanılan transvajinal ultrason, endometriyal kanseri teşhis etmede standart bir kontroldur.[15] Transvajinal ultrasonda görünen dokunun homojenliği, kalınlığın kanserli olup olmadığı belirtmeye yardımcı olabilir. Endometriyal kanser vakalarında tek başına ultrason bulguları kesin değildir, bu nedenle birlikte başka bir tarama yöntemi (örneğin endometriyal biyopsi) kullanılmalıdır. Diğer görüntüleme çalışmaları sınırlı kullanıma sahiptir.
Bilgisayarlı tomografi fizik muayenede ilerlemiş gibi görünen veya yüksek riskli bir alt tipe (metastaz riski yüksek) sahip tümörlerin ameliyat öncesi görüntülenmesi için kullanılır.[35] Ayrıca ekstrapelvik hastalığı araştırmak için de kullanılabilirler.[15] Manyetik rezonans görüntüleme kanserin servikse yayılıp yayılmadığını veya bunun bir endoservikal adenokarsinom olup olmadığını belirlemede yararlı olabilir.[35] Manyetik Rezonans Görüntüleme, yakındaki lenf düğümlerini incelemek için de yararlıdır.[15]
Histolojik incelemeye doku örneği almak için dilatasyon ve kürtaj veya endometriyal biyopsi kullanılır. Endometriyal biyopsi daha az invaziv bir seçenektir ancak her seferinde kesin sonuç vermeyebilir. Histeroskopi yalnızca endometriumun brüt anatomisini gösterir ki bu genellikle kanser göstergesi değildir ve bu yüzden biyopsi ile birlikte kullanılmadığı sürece kullanılmaz.[35] Histeroskopi kanser tanısını doğrulamak için kullanılabilir. Yeni kanıtlar, D&C'nin endometriyal biyopsiden daha yüksek yanlış negatif oranlı olduğunu göstermektedir.[22]
Tedaviye başlamadan önce birkaç başka araştırma yapılması önerilir. Bunlara göğüs röntgeni, karaciğer fonksiyon testleri, böbrek fonksiyon testleri,[22] ve endometrium kanserinde yükselen tümör belirteci CA-125 seviye testi dahildir.[8]
Sınıflandırma[değiştir | kaynağı değiştir]
Endometriyal kanserler, epitel hücrelerinden (karsinomlar), karışık epitelyal ve mezenkimal tümörlerden (karsinosarkomlar) veya mezenkimal tümörlerden türetilen tümörler olabilir.[36]

Endometriyal karsinomların geleneksel sınıflandırması ya klinik ve endokrin özelliklere (Tip I ve Tip II) ya da histopatolojik özelliklere (endometrioid, seröz ve berrak hücreli) dayanır. Bazı tümörlerin sınıflandırılması zordur ve birden fazla kategoriyle örtüşen özelliklere sahiptir. Özellikle yüksek dereceli endometrioid tümörler, hem tip I hem de tip II özelliklere sahip olma eğilimindedir.[36]
Karsinom[değiştir | kaynağı değiştir]
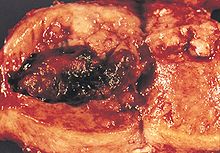
Endometriyal kanserlerin çoğu karsinomdur (genellikle adenokarsinom), yani endometriumu kaplayan ve endometriyal bezleri oluşturan tek tabaka epitel hücresinden kaynaklanır. Endometriyal karsinomun birçok mikroskobik alt tipi vardır ancak bunlar genellikle klinik özelliklere ve patogeneze göre Tip I ve Tip II olmak üzere iki kategoriye ayrılır. İki alt tip genetik olarak farklıdır.[11]
Tip I endometrial karsinom en sık menopoz öncesi ve civarında ortaya çıkar. Amerika Birleşik Devletleri'nde beyaz kadınlar, özellikle endometriyal hiperplazi öyküsü olanlarda daha yaygındır. Tip I endometriyal kanser genellikle düşük derecelidir, alttaki uterus duvarına (myometrium) minimal invazivdir, östrojen bağımlıdır ve tedavi ile iyi bir sonuç verir.[11] Tip I karsinom, endometriyal kanserin %75-90'ını temsil eder.[15][38]
Tip II endometriyal karsinom genellikle yaşlı, menopoz sonrası kişilerde görülür. Tip II endometriyal karsinom, Amerika Birleşik Devletleri'nde siyahi kadın'larda daha yaygındır ve östrojene maruz kalmanın artması veya endometriyal hiperplazi öyküsü ile ilişkili değildir. Tip II endometriyal kanser, alttaki uterus duvarına (miyometriyum) derin invazyon ile birlikte, seröz veya berrak hücreli tipinde, genellikle yüksek derecelidir ve daha kötü bir prognozludur. Belirtilerin değerlendirilmesinde epitel yumurtalık kanseri gibi görünebilir.[11][38] Tip I tümörlerden daha sonra ortaya çıkma eğilimindedirler ve daha saldırgandır ve daha çok tekrarlama ve/veya metastaz riski taşır.[15]
Endometrioid adenokarsinom[değiştir | kaynağı değiştir]
Endometrioid adenokarsinomda kanser hücreleri, bazı anormal çekirdekler ile kolumnar epitel'den oluşan birçok yeni bez ile normal endometriyumu andıran şekillerde büyür. Düşük dereceli endometrioid adenokarsinomlar iyi farklılaşmış hücrelidir, miyometriyuma yayılmamıştır ve endometriyal hiperplazi ile birlikte görülür. Tümör bezleri, normalde onları ayıran stromal dokusu olmadan birbirine çok yakın oluşur. Daha yüksek dereceli endometrioid adenokarsinomlar daha az, iyi farklılaşmış hücrelidir, artık bezler halinde organize olmayan daha katı tümör hücresi tabakaları vardır ve atrofik endometrium ile ilişkilidir. Vloglandüler, salgılayıcı ve kirpikli hücre çeşitleri dahil olmak üzere benzer prognoza sahip birkaç endometrioid adenokarsinom alt tipi vardır. Skuamöz farklılaşma ile tanımlanan alt tipi de vardır. Bazı endometrioid adenokarsinomların müsinli karsinom odakları vardır.[39]
En çok görülen endometrioid adenokarsinomla ilişkili genetik mutasyonlar tümör baskılayıcı PTEN genlerindedir; PIK3CA, kinaz; KRAS, sinyal iletimi'nde işlev gören GTPase; ve adezyon ve hücre sinyalizasyonunda yer alan CTNNB1'dedir. CTNNB1 (beta-katenin) geni en çok endometrioid adenokarsinomun skuamöz alt tipinde mutasyona uğrar.[40]
Seröz karsinom[değiştir | kaynağı değiştir]
Seröz karsinom, teşhis edilen endometriyal kanserin %5-10'unu oluşturan ve körelmiş endometriumu olan menopoz sonrası kadınlarda ve siyahi kadınlarda sık görülen Tip II endometriyal tümördür. Seröz endometriyal karsinom saldırgandır ve sıklıkla miyometriyumu istila eder ve periton (omental topaklanma olarak görülür) veya lenf sisteminde metastaz yapar. Histolojik olarak birçok atipik çekirdek papiller yapılar ve endometrioid adenokarsinomların aksine kolumnar hücreler yerine yuvarlak hücrelerle birlikte görülür. Endometriyal seröz karsinomların yaklaşık %30'unda ayrıca psammoma cisimleri vardır.[20][38] Seröz karsinomlar diğer endometriyal kanserlerin çoğundan farklı şekilde yayılır; myometriumu istila etmeden rahim dışına yayılabilirler.[20]
Seröz karsinomda görülen genetik mutasyonlar kromozom kararsızlığı ve önemli bir tümör baskılayıcı gen olan TP53'deki mutasyonlardır.[40]
Berrak hücreli karsinom[değiştir | kaynağı değiştir]
Berrak hücreli karsinom, teşhis edilen endometriyal kanserin %5'inden azını oluşturan Tip II endometriyal bir tümördür. Seröz hücreli karsinom gibi, genellikle saldırgandır ve kötü prognoz taşır. Histolojik olarak, tüm berrak hücreler için ortak olan özellikleriyle tanımlanır: H&E boyaması ile isimlendirilen berrak sitoplazma ve görünür, farklı hücre zarları.[38] p53 hücre sinyal sistemi endometriyal berrak hücreli karsinomda aktif değildir.[15] Bu endometriyal kanser formu, menopoz sonrası kadınlarda daha sık görülür.[20]
Müsinöz karsinom[değiştir | kaynağı değiştir]
Müsinöz karsinom endometriyal kanserin nadir şeklidir ve teşhis edilen tüm endometriyal kanserlerin %1-2'sinden daha azdır. Müsinöz endometriyal karsinomlar çoğunlukla evre I ve evre I'dir ve iyi prognoz verir. Genelde, sitoplazmada karakteristik müsin ile bezler halinde düzenlenmiş iyi farklılaşmış sütunlu hücreleri vardır. Müsinöz karsinomlar rahim ağzı kanseri'nden ayırt edilmelidir.[39]
Karışık veya farklılaşmamış karsinom[değiştir | kaynağı değiştir]
Karışık karsinomlar, biri tümörün en az %10'unu oluşturan hem Tip I hem de Tip II hücrelere sahip olanlardır.[39] Bunlar, endometriyal epitelden türeyen ve kötü prognoza sahip malign karışık Müllerian tümörü kapsar.[41]
Farklılaşmamış endometriyal karsinomlar, teşhis edilen endometriyal kanserlerin %1-2'sinden daha azdır. Derece III tümörlerden daha kötü prognoza sahiptirler. Histolojik olarak, bu tümörler, tanımlanabilir bir model olmaksızın özdeş epitel hücre tabakalarını gösterir.[39]
Diğer karsinomlar[değiştir | kaynağı değiştir]
Metastatik olmayan skuamöz hücreli karsinom ve geçiş hücreli karsinom endometriumda çok nadir görülür. Endometriumun skuamöz hücreli karsinomu kötü prognoza sahiptir.[39] 1892'deki karakterizasyonundan bu yana tıbbi literatürde 100'den az kez bildirilmiştir. Endometriumun primer skuamöz hücreli karsinomunun (PSCCE) teşhis edilebilmesi için endometrium veya servikste başka bir primer kanser olmaması ve servikal epitele bağlı olmaması gerekir. Bu kanserin nadir görülmesi nedeniyle, nasıl tedavi edilmesi gerektiğine dair herhangi bir kılavuz veya tipik bir tedavi yoktur. Yaygın genetik nedenler tanımlanmadan kalır.[42]
Endometriumun birincil geçiş hücreli karsinomları daha da nadirdir. 2008 itibarıyla 16 vaka rapor edilmişti. Patofizyolojisi ve tedavileri tanımlanmamıştır.[43] Histolojik olarak, TCCE endometrioid karsinomu andırır ve diğer geçiş hücreli karsinomlardan farklıdır.[44]
Sarkom[değiştir | kaynağı değiştir]

Endometriyal karsinomların aksine, nadir görülen endometrial stromal sarkom, endometriumun glandüler olmayan bağ dokusundan kaynaklanan kanserdir. Genellikle saldırgan değildir ve tekrarlanırlarsa onlarca yıl sürebilir. Akciğerlere ve pelvik veya periton boşluklarına metastaz en sık görülenlerdir.[20] Genelde östrojen ve/veya progesteron reseptörlerine sahiptir.[45] Düşük dereceli endometrial stromal sarkomun prognozu iyidir, beş yıllık sağkalım oranı %60-90'dır. Yüksek dereceli farklılaşmamış endometrial sarkom (HGUS) daha kötü prognozludur, yüksek tekrarlama oranları ve %25'lik beş yıllık sağkalım yüzdesi vardır.[46] HGUS prognozu, kanserin arterleri ve damarları istila edip etmediğine göre belirlenir. Damar istilası (invazyon) olmadan, beş yıllık sağkalım %83'tür; damar istilası olduğunda sağkalım yüzdesi %17'ye iner. Evre I ESS, %98'lik beş yıllık sağkalım ve %89'luk on yıllık sağkalım ile en iyi prognoza sahiptir. ESS, rahim kanserlerinin %0,2'sidir.[47]
Metastaz[değiştir | kaynağı değiştir]
Endometriyal kanser, kanser rahmin üst kısmında olduğunda, sıklıkla yumurtalıklara ve fallop tüplerine,[31] kanser rahmin alt kısmında ise servikse metastaz yapar. Kanser genellikle önce miyometriyuma ve serozaya, ardından diğer üreme ve pelvik yapılara yayılır. Lenfatik sistem söz konusu olduğunda, pelvik ve para-aortik düğümler genelde ilk önce dahil olur ancak rahim ağzı kanserinin aksine belirli bir düzende değildir. Daha uzak metastazlar kan yoluyla yayılır ve sıklıkla akciğerlerin yanı sıra karaciğer, beyin ve kemikte oluşur.[48] Endometriyal kanser, diğer tüm jinekolojik kanserlerden daha çok zamanın %20-25'inde akciğerlere metastaz yapar.[49]
Evreleme[değiştir | kaynağı değiştir]
Endometrial kanser cerrahi olarak evrelendirilir. FIGO evreleme sistemi kullanılır.
2010 FIGO evreleme sistemine göre endometrium kanseri evrelemesi
- IA Tümör uterusa sınırlı, < ½ myometrial invazyon
- IB Tümör uterusa sınırlı, > ½ myometrial invazyon
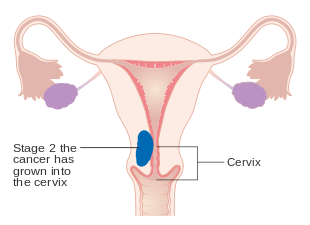
- II Tümör uterusa sınırlı servikal stromal invazyon var
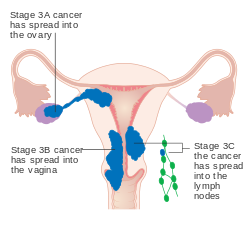
- IIIA Tümör seroza veya adnekslere yayılmış
- IIIB Vajinal ve / veya parametrial tutulum var
- IIIC1 Pelvik lenf nodu tutulumu
- IIIC2 Para-aortik lenf nodu tutulumu, pelvik lenf nodu tutulumu olan veya olmayan
- IVA Mesane mukozası ve / veya barsak mukozasının tutulumu
- IVB Uzak metastaz. Karın metastazı ve/veya kasık lenf düğümleri de dahil olmak üzere
Myometrial istila ve pelvik ve para-aortik lenf düğümlerinin tutulumu en sık görülen yayılma şekillerdir.[12] Bazen bir Evre 0 dahil edilir, bu durumda hastalık "karsinoma in situ" olarak adlandırılır.[8] Tahminen erken evre kanserlerin %26'sında, intraoperatif evreleme pelvik ve uzak metastazları ortaya çıkarmış ve kapsamlı cerrahi evrelemeyi gerekli kılmıştır.[26]
- Aşama IA ve IB endometriyal kanser
- Evre II endometriyal kanser
- Evre III endometriyal kanser
- Evre IV endometriyal kanser
Tedavi[değiştir | kaynağı değiştir]
Ameliyat[değiştir | kaynağı değiştir]

Endometriyal kanser için ilk tedavi cerrahidir. Endometriyal kanserli kadınların %90'ı ameliyatla tedavi edilir.[23]
Endometriyal kanser için başlıca tedavi seçeneği abdominal histerektomi yani üzerindeki fallop tüpleri ve salpingo-ooferektomi denilen iki taraflı yumurtalıklar'la birlikte rahmin ameliyat ile tamamen çıkarılmasıdır.[10] Cerrahi olarak total abdominal histerektomi ve bilateral salpingo-ooferektomi (TAH+BSO) işlemi yapılır. Bu yolla rahim, tüpler ve her iki yumurtalık cerrahi olarak çıkartılır.
Lenfadenektomi veya pelvik ve para-aortik lenf düğümlerilerin çıkarılması, histolojik derece II veya üzeri tümörler için yapılır.[16]
Daha ileri vakalarda radyasyon tedavisi, kemoterapi veya hormon tedavisi de önerilebilir.[10]
Ek olarak uygulanan tedavi yöntemi ise radyoterapidir.
Evre IV kanserlerde kemoterapi tedavisi de ek olarak uygulanabilir.
Erken dönemlerde konulan tanılar ile endometrium kanserinin iyileşme oranı %95’tir. Histereskopi (uterus alınması işlemi) sırasında overlerin (yumurtalıkların) ve tüplerin çıkarılması uygundur. Uterus kanseri tedavisinde abdominal (karından) histerektomi işlemi tercih edilir. Abdominal (karından) histerektomi esnasında cerrahi işlemi gerçekleştiren uzman üreme organlarını detaylı bir şekilde inceler. Hekim hastanın durumuna göre tedaviyi planlar.
Histerektomi işlemi sonrasında radyoterapi (ışın tedavisi) önerilmektedir. Yayılmış kanser türlerinde radyoterapi kesin önerilmektedir. Radyoterapide amaç vücutta kalabilen kanser hücrelerinin öldürülmesini sağlayarak kanserin tekrarlaması önlenir. Çoğunlukla 6 hafta kadar sürer. Hasta bayanlarda yorgunluk ve diyare (ishal) gibi istenmeyen şikâyetlere neden olabilir. Endometrium kanseriyle histerektomi yapmış bayanlarda östrojen replasmanı önerilmez.
Prognoz[değiştir | kaynağı değiştir]
Endometrium adenokarsinomunda tedavi sonrası 5 yıllık yaşam oranları aşağıdaki gibidir.[50]
| Evre | 5 yıllık yaşam oranı |
|---|---|
| 0 | 90% |
| I-A | 88% |
| I-B | 75% |
| II | 69% |
| III-A | 58% |
| III-B | 50% |
| III-C | 47% |
| IV-A | 17% |
| IV-B | 15% |
Hastalık erken evrede teşhis edilirse, sonuç olumludur,[10] ve Amerika Birleşik Devletleri'nde genel beş yıllık sağkalım oranı %80'den fazladır.[51]
Epidemiyoloji[değiştir | kaynağı değiştir]
2014 yılında, yaklaşık 320.000 kadına endometriyal kanser teşhisi konmuş ve 76.000 kadın ölmüştür, sayı ile kadınlarda görülen en yaygın altıncı kanserdi.[9]
Kadınlarda yaşam boyu endometrium kanseri riskinin %1,6 olduğu gelişmiş ülkelerde, gelişmekte olan ülkelerde %0,6'ya kıyasla daha yaygındır.[16] Gelişmiş ülkelerde her yıl 100.000 kadından 12.9'unda rastlanır.[23]
Amerika Birleşik Devletleri'nde endometriyal kanser en sık teşhis edilen jinekolojik kanserdir ve kadınlarda genel olarak dördüncü en yaygın kanserdir,[19][20] kadınlarda tüm kanser vakalarının %6'sını temsil eder.[52] 2014 itibarıyla bu ülkede, yılda 52.630 kadına teşhis konulmuş ve 8.590'ının hastalıktan öleceği tahmin edildi.[26] Kuzey Avrupa, Doğu Avrupa ve Kuzey Amerika en yüksek endometriyal kanser oranlarına sahipken, Afrika ve Batı Asya en düşük oranlara sahiptir. Asya, 2012'de dünyadaki endometriyal kanser tanılarının %41'ini görürken, Kuzey Avrupa, Doğu Avrupa ve Kuzey Amerika birlikte tanıların %48'ini oluşturdu.[9]
Çoğu kanserin aksine, 1993 ve 2013 yılları arasında Birleşik Krallık'ta %40'ın üzerinde bir artış da dahil olmak üzere, yeni vakaların sayısı son yıllarda artmıştır.[16] Bu artışın bir kısmı gelişmiş ülkelerdeki obezite oranlarındaki artıştan,[23] artan yaşam beklentilerinden ve düşük doğum oranlarından kaynaklanabilir.[19] Rahimli kişilerde endometrium kanseri için ortalama yaşam boyu risk yaklaşık %2-3'tür.[18] Birleşik Krallık'ta yılda yaklaşık 7.400 vaka ve AB'de yaklaşık 88.000 vaka teşhis edilmektedir.[22]
Endometriyal kanser en sık perimenopoz sırasında (menopozdan hemen önceki, hemen sonraki ve menopoz sırasındaki dönem), 50 ila 65 yaşları arasında görülür;[20] genelde, endometriyal kanserin %75'i menopozdan sonra ortaya çıkar.[12] 40 yaşından küçük kadınlar endometriyal kanser vakalarının %5'ini oluşturur ve vakaların %10-15'i 50 yaşın altındaki kadınlarda görülür. Bu yaş grubu aynı zamanda yumurtalık kanseri geliştirme riski altındadır.[20] Dünya çapında medyan tanı yaşı 63 yaştır;[22] Amerika Birleşik Devletleri'nde, ortalama tanı yaşı 60 yaştır. Beyaz Amerikalı kadınlar, sırasıyla %2.88 ve %1.69 yaşam boyu risk ile siyahi Amerikalı kadınlara göre endometriyal kanser için daha yüksek risk altındadır.[26] Japon-Amerikalı kadınlar ve Amerikalı Latin kadınları daha düşük oranlara sahiptir ve Yerli Hawaii kadınları daha yüksek oranlara sahiptir.[30]
Endometrium kanseri oranları 1980'ler ve 2010 yılları arasında birçok ülkede artmıştır.[9] Bunun nedeninin yaşlı insan sayısının ve obezite oranlarının artmasından kaynaklandığı düşünülmektedir.[19]
Kaynakça[değiştir | kaynağı değiştir]
- ^ "Cancer.org". 6 Aralık 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 27 Şubat 2012.
- ^ a b "General Information About Endometrial Cancer". National Cancer Institute. 22 Nisan 2014. 3 Eylül 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Eylül 2014.
- ^ "Defining Cancer". National Cancer Institute. 17 Eylül 2007. 25 Haziran 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 10 Haziran 2014.
- ^ "Uterine Cancer". National Cancer Institute (İngilizce). 1 Ocak 1980. 17 Mayıs 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Şubat 2019.
- ^ a b "Endometrial Cancer Treatment". National Cancer Institute (İngilizce). 26 Nisan 2018. 22 Mayıs 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Şubat 2019.
- ^ a b "Uterine Sarcoma Treatment". National Cancer Institute (İngilizce). 3 Ekim 2018. 22 Haziran 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Şubat 2019.
- ^ Felix AS, Brinton LA (September 2018). "Cancer Progress and Priorities: Uterine Cancer". Cancer Epidemiology, Biomarkers & Prevention. 27 (9): 985-994. doi:10.1158/1055-9965.EPI-18-0264. PMC 6504985 $2. PMID 30181320.
- ^ a b c d e f "What You Need To Know: Endometrial Cancer". NCI. National Cancer Institute. 8 Ağustos 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 6 Ağustos 2014.
- ^ a b c d e f g h i International Agency for Research on Cancer (2014). World Cancer Report 2014. Chapter 5.12: World Health Organization. ISBN 978-92-832-0429-9.
- ^ a b c d "Endometrial Cancer Treatment (PDQ®)". National Cancer Institute. 23 Nisan 2014. 3 Eylül 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Eylül 2014.
- ^ a b c d e f g h i j k l Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 823. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ a b c d e Kong A, Johnson N, Kitchener HC, Lawrie TA (April 2012). Kong A (Ed.). "Adjuvant radiotherapy for stage I endometrial cancer". The Cochrane Database of Systematic Reviews. 4 (4): CD003916. doi:10.1002/14651858.CD003916.pub4. PMC 4164955 $2. PMID 22513918.
- ^ a b Reynolds RK, Loar PV (2010). "Gynecology". Doherty GM (Ed.). Current Diagnosis & Treatment: Surgery (13.13yayıncı=McGraw-Hill bas.). ISBN 978-0-07-163515-8.
- ^ Clarke MA, Long BJ, Del Mar Morillo A, Arbyn M, Bakkum-Gamez JN, Wentzensen N (September 2018). "Association of Endometrial Cancer Risk With Postmenopausal Bleeding in Women: A Systematic Review and Meta-analysis". JAMA Internal Medicine. 178 (9): 1210-1222. doi:10.1001/jamainternmed.2018.2820. PMC 6142981 $2. PMID 30083701.
- ^ a b c d e f g h i j Kaynak hatası: Geçersiz
<ref>etiketi;bmjisimli refler için metin sağlanmadı (Bkz: Kaynak gösterme) - ^ a b c d e Galaal K, Al Moundhri M, Bryant A, Lopes AD, Lawrie TA (May 2014). "Adjuvant chemotherapy for advanced endometrial cancer". The Cochrane Database of Systematic Reviews. 2021 (5): CD010681. doi:10.1002/14651858.CD010681.pub2. PMC 6457820 $2. PMID 24832785.
- ^ a b c d e f Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 818. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ a b c d e f Ma J, Ledbetter N, Glenn L (September 2013). "Testing women with endometrial cancer for lynch syndrome: should we test all?". Journal of the Advanced Practitioner in Oncology. 4 (5): 322-30. doi:10.6004/jadpro.2013.4.5.4. PMC 4093445 $2. PMID 25032011.
- ^ a b c d Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 817. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ a b c d e f g h i j Soliman PT, Lu KH (2013). "Neoplastic Diseases of the Uterus". Lentz GM, Lobo RA, Gershenson DM, Katz VL (Ed.). Comprehensive Gynecology (6.6isbn=978-0-323-06986-1 bas.). Mosby.
- ^ Kaynak hatası: Geçersiz
<ref>etiketi;Sivalingamisimli refler için metin sağlanmadı (Bkz: Kaynak gösterme) - ^ a b c d e f g Colombo N, Preti E, Landoni F, Carinelli S, Colombo A, Marini C, Sessa C (October 2013). "Endometrial cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up". Annals of Oncology. 24 (Suppl 6): vi33-8. doi:10.1093/annonc/mdt353
 . PMID 24078661.
. PMID 24078661. - ^ a b c d e Vale CL, Tierney J, Bull SJ, Symonds PR (August 2012). "Chemotherapy for advanced, recurrent or metastatic endometrial carcinoma". The Cochrane Database of Systematic Reviews. 8 (8): CD003915. doi:10.1002/14651858.CD003915.pub4. PMC 7104534 $2. PMID 22895938.
- ^ Committee on Health Care for Underserved Women (December 2011). "Health Care for Transgender Individuals: Committee Opinion No. 512". Obstetrics and Gynecology. 118 (6): 1454-1458. doi:10.1097/aog.0b013e31823ed1c1. PMID 22105293. 16 Aralık 2014 tarihinde kaynağından arşivlendi.
- ^ Kaynak hatası: Geçersiz
<ref>etiketi;Reinboltisimli refler için metin sağlanmadı (Bkz: Kaynak gösterme) - ^ a b c d e Burke WM, Orr J, Leitao M, Salom E, Gehrig P, Olawaiye AB, Brewer M, Boruta D, Villella J, Villella J, Herzog T, Abu Shahin F (August 2014). "Endometrial cancer: a review and current management strategies: part I". Gynecologic Oncology. 134 (2): 385-92. doi:10.1016/j.ygyno.2014.05.018. PMID 24905773.
- ^ Cheng TH, Thompson DJ, O'Mara TA, Painter JN, Glubb DM, Flach S, Lewis A, French JD, Freeman-Mills L, Church D, Gorman M, Martin L, Hodgson S, Webb PM, Attia J, Holliday EG, McEvoy M, Scott RJ, Henders AK, Martin NG, Montgomery GW, Nyholt DR, Ahmed S, Healey CS, Shah M, Dennis J, Fasching PA, Beckmann MW, Hein A, Ekici AB, Hall P, Czene K, Darabi H, Li J, Dörk T, Dürst M, Hillemanns P, Runnebaum I, Amant F, Schrauwen S, Zhao H, Lambrechts D, Depreeuw J, Dowdy SC, Goode EL, Fridley BL, Winham SJ, Njølstad TS, Salvesen HB, Trovik J, Werner HM, Ashton K, Otton G, Proietto T, Liu T, Mints M, Tham E, Consortium C, Jun Li M, Yip SH, Wang J, Bolla MK, Michailidou K, Wang Q, Tyrer JP, Dunlop M, Houlston R, Palles C, Hopper JL, Peto J, Swerdlow AJ, Burwinkel B, Brenner H, Meindl A, Brauch H, Lindblom A, Chang-Claude J, Couch FJ, Giles GG, Kristensen VN, Cox A, Cunningham JM, Pharoah PD, Dunning AM, Edwards SL, Easton DF, Tomlinson I, Spurdle AB (June 2016). "Five endometrial cancer risk loci identified through genome-wide association analysis". Nature Genetics (İngilizce). 48 (6): 667-674. doi:10.1038/ng.3562. PMC 4907351 $2. PMID 27135401.
- ^ a b O'Mara TA, Glubb DM, Amant F, Annibali D, Ashton K, Attia J, Auer PL, Beckmann MW, Black A, Bolla MK, Brauch H, Brenner H, Brinton L, Buchanan DD, Burwinkel B, Chang-Claude J, Chanock SJ, Chen C, Chen MM, Cheng TH, Clarke CL, Clendenning M, Cook LS, Couch FJ, Cox A, Crous-Bous M, Czene K, Day F, Dennis J, Depreeuw J, Doherty JA, Dörk T, Dowdy SC, Dürst M, Ekici AB, Fasching PA, Fridley BL, Friedenreich CM, Fritschi L, Fung J, García-Closas M, Gaudet MM, Giles GG, Goode EL, Gorman M, Haiman CA, Hall P, Hankison SE, Healey CS, Hein A, Hillemanns P, Hodgson S, Hoivik EA, Holliday EG, Hopper JL, Hunter DJ, Jones A, Krakstad C, Kristensen VN, Lambrechts D, Marchand LL, Liang X, Lindblom A, Lissowska J, Long J, Lu L, Magliocco AM, Martin L, McEvoy M, Meindl A, Michailidou K, Milne RL, Mints M, Montgomery GW, Nassir R, Olsson H, Orlow I, Otton G, Palles C, Perry JR, Peto J, Pooler L, Prescott J, Proietto T, Rebbeck TR, Risch HA, Rogers PA, Rübner M, Runnebaum I, Sacerdote C, Sarto GE, Schumacher F, Scott RJ, Setiawan VW, Shah M, Sheng X, Shu XO, Southey MC, Swerdlow AJ, Tham E, Trovik J, Turman C, Tyrer JP, Vachon C, VanDen Berg D, Vanderstichele A, Wang Z, Webb PM, Wentzensen N, Werner HM, Winham SJ, Wolk A, Xia L, Xiang YB, Yang HP, Yu H, Zheng W, Pharoah PD, Dunning AM, Kraft P, De Vivo I, Tomlinson I, Easton DF, Spurdle AB, Thompson DJ (August 2018). "Identification of nine new susceptibility loci for endometrial cancer". Nature Communications (İngilizce). 9 (1): 3166. Bibcode:2018NatCo...9.3166O. doi:10.1038/s41467-018-05427-7. PMC 6085317 $2. PMID 30093612.
- ^ Staley H, McCallum I, Bruce J (October 2012). "Postoperative tamoxifen for ductal carcinoma in situ". The Cochrane Database of Systematic Reviews. 10: CD007847. doi:10.1002/14651858.CD007847.pub2. PMID 23076938.
There is evidence from other reports that tamoxifen increases the risk of endometrial cancer although the data presented in this review describes only 10 events occurring in 1798 participants (0.5%) after seven years of follow-up.
- ^ a b c d "Endometrial Cancer Prevention". PDQ. NIH. 28 Şubat 2014. 5 January 2015 tarihinde kaynağından arşivlendi.
- ^ a b Coleman RL, Ramirez PT, Gershenson DM (2013). "Neoplastic Diseases of the Ovary". Lentz GM, Lobo RA, Gershenson DM, Katz VL (Ed.). Comprehensive Gynecology (6.6isbn=978-0-323-06986-1 bas.). Mosby.
- ^ Biswas A, Oh PI, Faulkner GE, Bajaj RR, Silver MA, Mitchell MS, Alter DA (January 2015). "Sedentary time and its association with risk for disease incidence, mortality, and hospitalization in adults: a systematic review and meta-analysis". Annals of Internal Medicine. 162 (2): 123-32. doi:10.7326/M14-1651. PMID 25599350.
- ^ a b Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 819. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 821. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ a b c Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 824. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ a b Murali R, Soslow RA, Weigelt B (June 2014). "Classification of endometrial carcinoma: more than two types". The Lancet. Oncology. 15 (7): e268-78. doi:10.1016/S1470-2045(13)70591-6. PMID 24872110.
- ^ Mendivil, Alberto; Schuler, Kevin M.; Gehrig, Paola A. (2009). "Non-Endometrioid Adenocarcinoma of the Uterine Corpus: A Review of Selected Histological Subtypes". Cancer Control. 16 (1): 46-52. doi:10.1177/107327480901600107. ISSN 1073-2748. PMID 19078929.
- ^ a b c d Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 826. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ a b c d e Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 827. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ a b Colombo N, Preti E, Landoni F, Carinelli S, Colombo A, Marini C, Sessa C (September 2011). "Endometrial cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up". Annals of Oncology. 22 (Suppl 6): vi35-9. doi:10.1093/annonc/mdr374
 . PMID 21908501.
. PMID 21908501. - ^ Johnson N, Bryant A, Miles T, Hogberg T, Cornes P (October 2011). "Adjuvant chemotherapy for endometrial cancer after hysterectomy". The Cochrane Database of Systematic Reviews (10): CD003175. doi:10.1002/14651858.CD003175.pub2. PMC 4164379 $2. PMID 21975736.
- ^ Goodrich S, Kebria-Moslemi M, Broshears J, Sutton GP, Rose P (September 2013). "Primary squamous cell carcinoma of the endometrium: two cases and a review of the literature". Diagnostic Cytopathology. 41 (9): 817-20. doi:10.1002/dc.22814. PMID 22241749.
- ^ Mariño-Enríquez A, González-Rocha T, Burgos E, Stolnicu S, Mendiola M, Nogales FF, Hardisson D (November 2008). et al. "Transitional cell carcinoma of the endometrium and endometrial carcinoma with transitional cell differentiation: a clinicopathologic study of 5 cases and review of the literature". Human Pathology. 39 (11): 1606-13. doi:10.1016/j.humpath.2008.03.005. PMID 18620731.
- ^ Ahluwalia M, Light AM, Surampudi K, Finn CB (October 2006). "Transitional cell carcinoma of the endometrium: a case report and review of the literature". International Journal of Gynecological Pathology. 25 (4): 378-82. doi:10.1097/01.pgp.0000215296.53361.4b. PMID 16990716.
- ^ Sylvestre VT, Dunton CJ (April 2010). "Treatment of recurrent endometrial stromal sarcoma with letrozole: a case report and literature review". Hormones & Cancer. 1 (2): 112-5. doi:10.1007/s12672-010-0007-9. PMID 21761354.
- ^ Hensley ML (2012). "Uterine sarcomas: histology and its implications on therapy". American Society of Clinical Oncology Educational Book. American Society of Clinical Oncology. Annual Meeting: 356-61. doi:10.14694/EdBook_AM.2012.32.7. PMID 24451763. 14 Ocak 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 18 Ağustos 2022.
- ^ D'Angelo E, Prat J (January 2010). "Uterine sarcomas: a review". Gynecologic Oncology. 116 (1): 131-9. doi:10.1016/j.ygyno.2009.09.023. PMID 19853898.
- ^ Hoffman BL, Schorge JO, Schaffer JI, Halvorson LM, Bradshaw KD, Cunningham FG, (Ed.) (2012). "Endometrial Cancer". Williams Gynecology (2.2yayıncı=McGraw-Hill bas.). s. 828. ISBN 978-0-07-171672-7. 4 Ocak 2014 tarihinde kaynağından arşivlendi.
- ^ Kaynak hatası: Geçersiz
<ref>etiketi;Kurraisimli refler için metin sağlanmadı (Bkz: Kaynak gösterme) - ^ American Cancer Society (22 Ekim 2009). "How Is Endometrial Cancer Staged?". 19 Kasım 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 9 Mart 2010.
- ^ "SEER Stat Fact Sheets: Endometrial Cancer". National Cancer Institute. 6 Temmuz 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 18 Haziran 2014.
- ^ "General Information about Endometrial Cancer". Endometrial Cancer Treatment (PDQ). NIH. 23 April 2014. 20 June 2014 tarihinde kaynağından arşivlendi.
- ^ "Uterine Cancer - Cancer Stat Facts". SEER (İngilizce). 12 Kasım 2005 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Şubat 2019.
- Rahim Kanseri 3 Mayıs 2015 tarihinde Wayback Machine sitesinde arşivlendi.
Dış bağlantılar[değiştir | kaynağı değiştir]
- American Cancer Society's Detailed Guide: Endometrial Cancer11 Ekim 2009 tarihinde Wayback Machine sitesinde arşivlendi.
- U.S. National Cancer Institute: Endometrial cancer 28 Ocak 2012 tarihinde Wayback Machine sitesinde arşivlendi.
- NIH Endometrial cancer fact page 18 Şubat 2012 tarihinde Wayback Machine sitesinde arşivlendi.
- Anatomical pathology images 20 Şubat 2012 tarihinde Wayback Machine sitesinde arşivlendi.
- MedPix endometrial cancer images