Zatürre

Zatürre, pnömoni (İngilizce: pneumonia) ya da batar,[1] akciğerde görülen yangılardır. Klasik pnömonilerde, akciğerlerin hava geçitlerindeki son bölüm (terminal bronşioller) ve hava kesecikleri (alveoller) etkilenir. İnterstisiyel pnömonilerde, hava kesecikleri (alveoller) arasındaki bölmeler (alveol septumları) yoğunlukla etkilenen alanlardır.[2][3] Akciğerler günde 10.000 litre havayı süzer. Kan dolaşımına oksijen taşıyan solunum havasıyla birlikte çok sayıda katı ve sıvı partikül ile zararlı gazlar da akciğerlere ulaşır. Solunum havası içindeki zararlı etkilere verilen tepkilerin büyük bölümü canlı etkenlerden kökenli infeksiyon hastalıklarıdır (bakteriyel pnömoniler, virüs pnömonileri, mantar pnömonileri, parazitik pnömoni). Toksik gazların ve sıvıların büyük bölümü “kimyasal pnömoniler” olarak nitelenir.[3][4][5]
Her yıl, zatürre (pnömoni)yaklaşık 450 milyon kişiyi yani dünya toplamının yüzde yedisini etkiler ve yaklaşık 4 milyon ölümle sonuçlanır. Gelişmekte olan ülkelerde, çok yaşlı, çok genç ve kronik hastalarda pnömoni, önde gelen ölüm nedenlerindendir.[6][7]
Belirtiler ve semptomlar
[değiştir | kaynağı değiştir]| Semptom sıklığı[8] | |
|---|---|
| Semptom | Sıklık |
| Öksürük | |
| Halsizlik | |
| Ateş | |
| Nefes darlığı | |
| Balgam | |
| Göğüs ağrısı | |
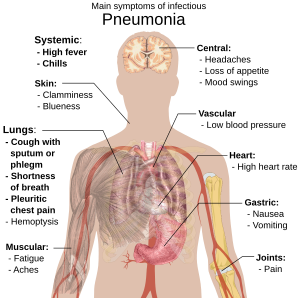
Bulaşıcı pnömoniye sahip kişilerde balgamlı öksürük ve ateş ile beraber titremeli üşümeler, nefes darlığı, derin nefes esnasında şiddetli veya saplanıcı türde göğüs ağrısı ve artmış solunum sayısı görülür.[8] Yaşlılarda, konfüzyon en belirgin belirti olabilir.[8] Beş yaşın altındaki çocuklarda görülen belirgin bulgu ve belirtiler ateş, öksürük ve hızlı veya güç solumadır.[9]
Ateş, birçok diğer yaygın hastalıkta da görüldüğü için özgün değildir ve ağır seyirli hastalık veya malnütrisyon sahibi kişilerde görülmeyebilir. Ayrıca, öksürük iki aydan küçük çocuklarda çoğunlukla görülmez.[9] Daha şiddetli bulgu ve belirtiler arasında morarma (siyanoz), azalmış susuzluk, kasılmalar, ısrarcı kusma, aşırı yüksek vücut ısısı veya azalmış bilinç seviyesi bulunabilir.[9][10]
Bakteriyel ve viral pnömonilerde de genellikle benzer belirtiler bulunur. Bazı nedenler klasik ancak spesifik olmayan klinik özellikler ile ilişkilendirilirler. Legionella kaynaklı pnömoni, karın ağrısı, diyare veya konfüzyon ile ortaya çıkarken,[11] Streptococcus pneumonia kaynaklı pnömoni pas rengi balgam ile ilişkilendirilir[10][12] ve Klebsiella kaynaklı pnömonide “kuşüzümü jeli” olarak tanımlanan kanlı balgam görülebilir.[8] Kanlı balgam (hemoptizi) tüberküloz, Gram-negatif pnömoni ve akciğer absesinin yanı sıra daha yaygın olarak akut bronşit hastalarında da ortaya çıkabilir.[10] Mikoplazma pnömoni, boyundaki lenf bezlerinin şişmesi (lenfadenopati), eklem ağrısı (artralji) veya bir orta kulak iltihabı (otitis media) ile ilişkili olarak ortaya çıkabilir.[10] Viral pnömoni, bakteriyel pnömoniye oranla daha yaygın olarak hırıltılı solunum ortaya çıkar.[10][12]
Türler ve Nedenler
[değiştir | kaynağı değiştir]Pnömoni Türleri
[değiştir | kaynağı değiştir]- Streptococcus pneumonia
- Haemophilus influenza
- Moraxella catarrhalis
- Staphylococcus aureus
- Legionella pneumophilia
- Klebsiella
- Pseudomonas
Toplum kökenli (community-acquired) atipik pnömoniler
[değiştir | kaynağı değiştir]- Virüsler (RSV, parainfluenza & influenza, adenovirus, corona)
- Mycoplasma
- Chlamydia
Hastane kökenli (nozokomiyal) pnömoniler
[değiştir | kaynağı değiştir]| Pnömoni | |
|---|---|
 | |
| Bir göğüs röntgen filminde sağ akciğerde yerleşmiş, belirgin, kama şekilli bakteriyel pnömoni alanı.. | |
| Uzmanlık | Göğüs hastalıkları, enfeksiyon hastalıkları |
- Gram-negatif basiller
- Staphlyococcus aureus
- Ağız florasının anaerobik bakterileri
- Amniyon sıvısı
- Mide içeriği (Mendelson sendromu)
- Kimyasal maddeler (katı, sıvı, gaz)
Kronik pnömoniler
[değiştir | kaynağı değiştir]Nekrotizan pnömoniler
[değiştir | kaynağı değiştir]- Anaerobik bakteriler
- Staphlyococcus aureus
- Klebsiella
- Streptococcus pyogenes
Pnömoni nedenleri
[değiştir | kaynağı değiştir]Akciğerlerin özgün bir savunma sistemi vardır; ses tellerindeki kapanma refleksi, öksürük refleksi, sıvı (mukus) ve titrek tüylerin (silia) temizleyici etkisi, alveol makrofajlarının fagozitozu ile bireyin bağışıklık sisteminin gücü önemli fiziksel ve hücresel engellerdir.[3][4][10][12]
Pnömonilerin oluşmasında 3 önemli faktör vardır:[3]
- Akciğerlerin savunma sisteminin aksaması,
- Bireyin bağışıklık sistemindeki aksamalar,
- Etkenin gücü (bakteri/virüs sayısı ve virülansı; toksik maddenin yoğunluğu).
Bu faktörlerin etkisi risk altındaki insanlarda çok daha belirgindir.
Risk faktörlerinin başlıcaları şunlardır:[3][10][13][14]
- Üst solunum yolları infeksiyonları
- Ağız-diş-boğaz infeksiyonları
- Kronik hastalıklar (KOAH, otoimmun hastalıklar, karaciğer hastalıkları, vd)
- Akciğer ödemi
- Diabet
- Doku/organ nakli alanlar
- İmmün yetmezlik sendromları (nötropeniler, HIV infeksiyonu, lenfoma, lösemi)
- Bilinç kaybı (sarhoşluk, genel anestezi, kafa travması)
- Reflekslerde azalma (nörolojik sendromlar, nöropatiler, felç)
- Madde bağımlılığı (tütün, esrar, kokain)
- Yaş (yaşlılar ve bebekler)
Etkenlerin giriş yolları
[değiştir | kaynağı değiştir]- İnhalasyon: Havada asılı mikrop yüklü damlacıklar (damlacık infeksiyonu - en sık bulaşma yolu)
- Aspirasyon: Üst solunum yollarının veya ağız boşluğunun mikrop içeren sıvılarının alt solunum yollarına girmesi
- Bakteriyemi: vücuttaki bir infeksiyon odağından kana giren mikropların akciğerlere gelmesi
- Direkt yayılma: komşu dokulardaki bir infeksiyon odağının akciğer dokusu içine ilerlemesi

Akciğer İnfeksiyonlarının Nitelikleri
[değiştir | kaynağı değiştir]Solunum yollarının infeksiyonları
[değiştir | kaynağı değiştir]Akciğer parenkimi infeksiyonları
[değiştir | kaynağı değiştir]- Pnömoni (bronkopnömoni, lobar pnömoni)
- Akciğer absesi
- Tüberküloz (verem)
Bakteriyel Pnömoniler
[değiştir | kaynağı değiştir]İnfeksiyon Etkenleri ve Etki mekanizmaları
[değiştir | kaynağı değiştir]Bakteriyel pnömonilerin oluşmasında, vücut-dışı (ekstrinsik) ve vücut-içi (instrinsik) faktörler oldukça önemlidir.
Vücut-dışı (ekstrinsik) faktörler (bakteriler): İnhalasyon ve aspirasyon, en sık görülen bulaş yollarıdır. Staphylococcus türleri, akciğerlere kan yolu (hematojen) ile gelir. Streptococcus pneumoniae, olguların yaklaşık %50’sinde izole edilir. Haemophilus influenzae kökenli pnömoniler tütün kullananlar ile KOAH ve bağışıklık sistemi sorunları olanlarda görece sıktır. K. Pneumoniae, alkoliklerde, KOAH olanlarda ve diabetlilerde görülen, oldukça kötü gidişli nekrotizan pnömoninin nedenidir. S. aureus pnömonisi oldukça yaygındır, Influenza A infeksiyonunun komplikasyonu olarak görülebilir; eroin bağımlılarında, hastanelerde damar yolu açılanlarda ve protezi olan hastalarda, bakterinin kan yolu (hematojen) ile akciğerlere ulaşmasının sonucu ortaya çıkar. Gram-negatif bakteri pnömonileri, hastane infeksiyonu olarak ve bağışıklık sistemi sorunu olanlarda görülür (Escherichia coli, Pseudomonas, Enterobacter ve Serratia ailesi başlıca etkenlerdir).[3][9][10][12] Bazı Streptococcus pneumoniae ve methicillin-resistant Staphylococcus aureus (MRSA) gibi antibiyotiklere dirençli bakteri infeksiyonları yaygınlaşmaktadır.[10]
Vücut-içi faktörler (instrinsik) faktörler: Pnömonilerin patofizyolojisinde vücut-içi faktörler (instrinsik) faktörler oldukça önemlidir.
- Öksürük refleksinin çalışamaması (bakteri içeren ağız, burun ve boğaz salgısının solunum yollarına kaçması): Zehirlenme, felç, sarhoşluk, anestezi ve endotrakeal intübasyon durumlarında
- İnaktivite (uzun süreli yatalak kalma)
- Kronik hastalıklar: KOAH (bronşit, emfizem, bronşiektazi, astma), ootoimmun hastalıklar, karaciğer hastalıkları
- Kanserler: Lenfoma, lösemi, multipl myeloma, vb
- Tütün dumanı: Yerel vücut direncini azaltma, karbonmonoksidin toksik etkisi
- Mide içeriği aspirasyonu (mide asidinin solunum yollarına kaçması; Mendelson sendromu): epilepsi, sarhoşluk, felç, anestezi, gebelik

Bronkopnömoni: Akciğerin tüm loblarında yamalar biçiminde yangısal infitrasyon. - Antikor üretimi bozuklukları (agammaglobulinemi ve hipogammaglobulinemi, multipl myeloma, lösemi, lenfoma, HIV infeksiyonu)
- Kompleman sistemi yetersizliği
- Dalak yokluğu (asplenia, splenektomi)
- Solunum sisteminin akut virüs infeksiyonları (influenza virüsü)
Klinikopatolojik Türler
[değiştir | kaynağı değiştir]Bronkopnömoni
[değiştir | kaynağı değiştir]Başlıca etkenler Streptokok, Stafilokok ve H. Influenza’dır.Risk faktörlerini taşıyan prematüre bebeklerde, çocuklarda ve yaşlılarda görece sıktır. Streptococcus pneumoniae toksinleri ve üreme yetenekleriyle etkilidir. Bakteri, çevresini kuşatan kapsül ile fagositlerden korunurlar. Ağız-boğaz (orofarinks) dokuları hastalık etkeninin ilk çoğalma yeridir. Bakteri çoğalmasıyla birlikte 5-8 gün içinde bağışıklık sistemi aktifleşir; antikor ve kompleman sisteminin çabasıyla infeksiyon kontrol altına alınabilirse ateş düşer. Risk faktörlerinin varlığında infeksiyon gerileyemez ve pnömoniye dönüşür.[3][7][9][10][12][15]
Bronkopnömoni, akciğerlerin farklı loblarında yamalar biçiminde oluşan eksüdasyon ile karakterizedir; genellikle iki taraflıdır ve çoğu kez akciğerlerin alt loblarında yoğunlaşır. İrinli (süpüratif) eksüda bronşiollerden başlayarak çevresindeki alveollere yayılır. Lezyonlar küçük yamalar biçimindedir. Abseleşme alanlarına ve abselerin plevraya fistülleşmesine (empiyem) rastlanabilir. Tedavisi ya da bağışıklık sistemi yetersiz kalan hastalarda sepsis ve septik şok gelişebilir.[3][4][9][12]
Lobar pnömoni
[değiştir | kaynağı değiştir]Olguların yaklaşık %95’inde etken Strep. pneumoniae (1,3,7, 2)’dir. Akciğer loblarından biri tümüyle etkileyen fibrinli-irinli (fibrinosüpütatif) bir yangı saptanır. Antibiyotik tedavisi oldukça etkindir. Tedavi görmeyen hastalarda lobar pnömoni 4 evre gösterir:
1.Evre - Hiperemi ve ödem (1-2. Günler): Etkilenen akciğer lobu kırmızı ve ağırlaşmıştır. Mikroskopik incelemede, damarlar eitrositlerle doludur (hiperemi). Akciğer alveollerine ödem sıvısı çıkışı vardır. Çok sayıdaki bakteri kümeleri arasında az sayıda lökosit (nötrofil polimorf) görülür.

2.Evre - Kırmızı hepatizasyon (2-4. Günler): Etkilenen akciğer lobu koyu kırmızı renklidir. Yüzeyi kuru ve beneklidir. Görünüşü ve kıvamı karaciğere benzer. Mikroskopik incelemede, hiperemi artmıştır, alveol boşluklarında eritrositler, fibrin ve nötrofil polimorf kümeleri vardır (akciğerin kıvamının ve renginin karaciğere benzemesinin nedeni alveollerin eksüda ile dolmasıdır).
3.Evre - Gri hepatizasyon (4-8. Günler): Akciğer lobunun katılaşmış durumu sürmektedir, ancak renk solmaya ve grileşmeye başlamıştır; renk değişikliğinin nedeni hipereminin gerilemesidir. Alveol boşlukları fibrin ve lökositlerle doludur, eritrosit sayısı çok azalmıştır.
4.Evre- Rezolüsyon (1-3. haftalar): Etkilenen akciğer lobunun rengi ve kıvamı normale dönmektedir. Alveol boşluklarındaki nötrofil polimorflar enzimleriyle bakterileri parçalamıştır; eksüda ve bakteri artıkları bol ve sarı renkli balgamla (öksürükle) dışarı atılır. Eksüdanın atılamayan bölümü makrofajlar tarafından fagosite edilir. Küçük eksüda artıkları (varsa), nedbe dokusuna dönüşür.
Bakteriyel Pnömonileri Komplikasyonları
[değiştir | kaynağı değiştir]- Akut solunum yetmezliği sendromu
- Süperinfeksiyon (Gram-negatif bakteri eklenmesi)
- Akciğer dokusu yıkımı ve bronşiektazi
- Kronikleşme (eksüdanın temizlenememesi ve organizasyonu)
- Abseleşme
- Absenin plevraya fistülleşmesi (empiyem)
- Pyemi ve sepsis
- Solunum yetmezliği
Virüs Pnömonileri
[değiştir | kaynağı değiştir]Virüsler, pnömoni vakalarının yetişkinlerde yaklaşık üçte birinin[6] ve çocuklarda %15’inin[15] sebebidir. Yaygın bulaştırıcı ajanlar arasında rinovirüsler, koronavirüsler, influenza virüsü, Respiratory syncytial virus (RSV), adenovirüs ve parainfluenza bulunur.[3][6][16] Herpes simplex virüsü, yenidoğanlar, kanserli kişiler, transplant alıcıları ve ciddi yanıklara sahip kişiler gibi gruplar dışında nadiren pnömoniye neden olur. Organ nakli uygulanan veya bağışıklık yetmezliği olan kişiler yüksek oranda sitomegalovirüs (CMV) pnömoni gösterir.[13][14][15] Viral enfeksiyonlara sahip kişiler, özellikle diğer sağlık sorunları mevcut olduğunda, ikinci olarak Streptococcus pneumoniae, Staphylococcus aureus veya Haemophilus influenzae bakterisi ile enfekte olabilir.[10][15] Farklı virüsler yılın farklı dönemlerinde çoğunlukta olur. Örneğin, influenza döneminde influenza tüm viral vakaların yarısından fazlasının nedeni olabilir.[15] Son yıllarda Hantavirus ve koronavirüs (SARS, COVID-19) salgınları görülmektedir; son aylardaki COVID-19 salgını pandemi niteliği kazanmıştır.[15][17]
Virüsler akciğere birkaç farklı yoldan bulaşabilir; damlacık yoluyla ya da enfekte parmaklarla ağız-burun-göz çevresine dokunmak bulaşta çok önemlidir.[15] Üst solunum yollarına giren virüsler bir süre sonra akciğer alveollerine dek ilerleyebilirler.[15] Kızamık ve herpes simpleks (uçuk) gibi bazı virüsler akciğerlere kan yoluyla (viremi) ulaşabilir.[3][6][8] Akciğerde değişen düzeylerde hücre ölümüne başlar; bağışıklık sistemi infeksiyona cevap verdiğinde daha fazla akciğer hasarı meydana gelebilir.[3][15] Birçok virüs akciğerlere zarar vermenin yanı sıra eşzamanlı olarak diğer organları da etkiler ve böylece vücudun işlevlerini bozar; bakteriyel infeksiyonlara karşı direnç azalır ve sekonder bakteriyel pnömoni gelişebilir.[3][15]
İnterstisiyel Pnömoni (atipik virüs pnömonisi)
[değiştir | kaynağı değiştir]Güçlü solunum sıkıntısıyla ölüme neden olabilen bir pnömoni türüdür. Çocuklardaki infeksiyonlar genellikle yalnızca virüslerle ortaya çıkar. Erişkinlerde, virüs ve bakteri birlikte etkilidir. Kronik hastalığı olanlar ve bağışıklık sistemi sorunları bulunanlarda, tipik virüs pnömonisi riski yüksektir. Adenovirus, Influenza A ve B, Parainfluenza, Respiratory syncytial virüs (RSV) pnömonilerinin bir bölümü hastane infeksiyonu (nozokomiyal infeksiyon) olarak ortaya çıkar.[3][6][15]
Virüs pnömonilerinin bir bölümü akciğere özgü bir infeksiyon hastalığı olabildiği gibi, sistemik bir virüs infeksiyonun parçası da olabilir. Buna göre; akciğere özgü infeksiyona neden olan virüslerdir. İnfluenza virüsü tip A ve B, RSV, adenovirus, parainfluenza virus, rhinovirus, hantavirus ve CMV akciğere özgü bir infeksiyon hastalığı yapan virüslerdir. Akciğer etkilenmesine neden olan sistemik infeksiyon hastalığına neden olan virüsler şunlardır: Paramyxovirus species (kızamık), herpes virüsler (varicella-zoster virus, Epstein-Barr virus, CMV, herpes simplex virüs).[3][6][15]
Patoloji: Tek ya da her iki akciğer etkilenebilir. Lezyonlar yama biçimindedir. Yangısal infiltrasyon alveol duvarlarındadır (septumlarda); ödem, lenfosit, plazma hücreleri ve histiositler bulunur. Güçlü olgularda alveol duvarlarında parçalanmalar ve hyalin membran adı verilen bir maddenin birikmesi görülür.[3][6]
Respiratory syncytial virus (RSV) infeksiyonu
[değiştir | kaynağı değiştir]Bebeklerde sık görülen bir infeksiyon hastalığıdır. İleri yaşlardaki olguların çoğu üst solunum yolu infeksiyonudur. Bebeklerdeki infeksiyon bronşiolit ve pnömoni bulgularıyla ortaya çıkar. Doğumdan sonraki ilk yıl içinde RSV bronşioliti geçiren bebeklerde astma riski yüksektir. Pnömoniye dek ilerleyebilen RSV infeksiyonlarındaki risk faktörleri şunlardır:[3][6][15]
- 6 aylıktan küçük bebekler
- Prematüre doğanlar
- Anne sütü eksikliği
- Konjenital kalp hastalığı
- İmmun yetmezlik sendromları
- KOAH ve sigara (aktif/pasif)
- Sosyoekonomik güçsüzlük
- Kalabalık ortamlar
Virüsün en önemli etkisi, infeksiyon sürecinde ortaya çıkan yangısal tepkilerin solunum yollarında neden olduğu doku zararlarıdır. Doku zararlarına neden olan kimyasal maddeler bağışıklık sisteminin ürettiği medyatörlerdir. RSV, solunum sistemindeki fiziksel engellerin (mukus, silia, fagositoz, vb) işlevlerini bozarak bakteri infeksiyonlarına uygun ortamın hazırlanmasına neden olur.[3][6][15]
Influenza virüsü
[değiştir | kaynağı değiştir]Erişkinlerde en sık görülen virüs pnömonisidir. İnfluenza virüsünün A, B ve C tipleri öne çıkar.[3][6][15]
- Influenza tip A: Erişkinlerde sıktır. Epidemi ve pandemi yapar. Mutasyonu kolaydır. Çiftlik hayvanlarını kullanarak çoğalır ve insanlara geçer.
- Influenza tip B: İnsanların toplu halde bulundukları yerlerde (okullar, kışlalar, eğlence yerleri, aasansörler) yayılırlar.
- Influenza tip C: Seyrek görülen (sporadik) infeksiyon hastalığı yaparlar.
Parainfluenza virüsü
[değiştir | kaynağı değiştir]Bebeklerde pnömoni yapar. Erişkinlerdeki infeksiyonlar hafifçe atlatılır. 6 aylıktan küçük bebeklerde alt solunum yollarını ve akciğeri etkileyen önemli bir virüstür (RSV’den sonra 2.sırayı alır).[3][6][15]
Adenovirus
[değiştir | kaynağı değiştir]Farklı tipleri olan virüsün 7.tipi, bebeklerde bronşiolit ve pnömoni nedenidir. 4. ve 7. tipler kışlalarda ve yatılı okullarda salgın oluşturur; buralardaki atipik pnömonilerin ½’si adenovirüs kökenlidir. 6 aylıktan küçük bebeklerde ve immun sistem sorunları olan erişkinlerdeki pnömonilerin gidişi ağırdır.[3][6][15]
Paramyxovirus
[değiştir | kaynağı değiştir]Aşılanmamış çocuklarda ve erişkinlerdeki kızamık hastalığının neden olur. Hastaların %5’inde ölüme neden olabilen pnömoni gelişebilir.[3][6][15]
Herpes Virüs İnfeksiyonları
[değiştir | kaynağı değiştir]Herpes virüs infeksiyonlarında pnömoni komplikasyonu görülebilmektedir.[3][6][15]
- Sitomegalovirüs (CMV): Bağışıklık sistem sorunları olan hastalardaki pnömonilerin önemli nedenlerinden biridir. Özellikle transplantasyon geçirenlerde ve HIV sık görülen çıkarcı etken infeksiyon hastalığı etkenlerinden biridir. CMV’nin bağışıklık sistemi üzerindeki olumsuz etkisi başkaca komplikasyonlara da neden olur; hastaların ¾’ü kaybedilir.
- Varicella-zoster virüsü (VZV): Bağışıklık sistem sorunları olan çocuklarda ve erişkinlerde zona hastalığına neden olur, atipik virüs pnömonisi komplikasyonu görülebilir.
- Herpes simplex virüs (HSV): Uçuk geçirenlerde pnömoni ve beyinde nekrotik lezyonlara neden olabilir.
- Epstein-Barr virüsü (EBV): İnfeksiyöz mononükeozis hastalığının ve bazı kanserlerin nedeni olan EBV, pnömoni de yapabilmektedir.
Virüs pnömonilerinin komplikasyonları[3][6][15]
- Akciğer ödemi
- Akut solunum yetmezliği sendromu
- Akciğerde fibrozis (restriktif akciğer hastalığı)
- Bakteri infeksiyon eklenmesi
- Reye sendromu
Mantar Pnömonileri
[değiştir | kaynağı değiştir]Mantar pnömonisi yaygın değildir ancak AIDS, bağışıklık sistemini baskılayıcı ilaçlar veya diğer tıbbi sorunlar nedeniyle zayıflamış bağışıklık sistemine sahip kişilerde daha yaygın olarak ortaya çıkabilir.[3][14] Genellikle Histoplasma capsulatum, bsoyadıomiçes, Cryptococcus neoformans, Pneumocystis jiroveci ve Coccidioides immitisten kaynaklanır. Histoplasmosis en çok Mississippi River havzasında ve coccidioidomycosis ise en çok Amerika’nın Güneybatısında yaygındır.[3][15] Toplumda artan seyahat ve bağışıklık sistemini baskılayıcı tedavi oranları nedeniyle 20. yüzyılının ikinci yarısında vaka sayısı artış göstermiştir.
Çoğu subtropikal/tropikal yörelerde etkili olan mantarların (Histoplasma capsulatum, Coccidioides immitis, Blastomyces dermatitidis, Paracoccidioides brasiliensis) neden olduğu pnömoniler Türkiye'de seyrek görülen infeksiyon hastalıklarındandır. Buna karşın, Candida, Aspergillus ve Mucor türleri ile Cryptococcus neoformans edinsel ya da doğumsal immun sistem yetmezliği hastalarında sıkça görülür.[3][7][14]
Etkenlerin bulaşma yolları
- Hayvan dışkıları (özellikle kuş, yarasa, kemirgen)
- Laboratuvar ortamı (C. immitis çalışanlarında)
- Ortam tozlarından (immun yetmezlik sendromu hastalarında çıkarcı infeksiyon nedeni olarak)
Patoloji: H. capsulatum ve C. immitis olgularında, ortalarında nekrozlaşma görülen granülomatöz tepkilerdeki makrofajlar içinde hastalık etkeni olan mantar görülür. Aspergillus ve Mucor lezyonlarında yangı alanlarındaki hücreler arasında mantar hifeleri vardır. Candida türlerinde, mantar hifeleri yangı yöresindeki hücreler tarafından fagosite edilmiştir.
Komplikasyon: Damar invazyonu yaparak kan akımına giren etkenler sistemik yayılma gösterirler (septik embolizm). Damar çeperlerinin yırtılması ile ağızdan kan gelebilir (hemoptizi). Özellikle Mucor türleri, üst solunum yollarını etkilerken damakta perforasyon yapar, venöz dolaşım ile beyine ulaşabilir. Akciğer lezyonları plevraya, trakea lezyonları özofagusa fistülleşebilir. Kronikleşen olgularda (özellikle histoplasmosis) mediastende fibrozis gelişir, bronşlarda kireçlenmiş mantar kolonileri oluşabilir. Mediastendeki fibrozis kalp kesesini de etkileyebilir.
Parazitik Pnömoniler
[değiştir | kaynağı değiştir]Toxoplasma gondii, Strongyloides stercoralis, Ascaris lumbricoidesve Plasmodium malariaedahil olmak üzere çeşitli parazitler akciğerleri etkileyebilir; vücuda genellikle doğrudan temas, yutma veya taşıyıcı bir haşere ile girerler.[3][15] Paragonimus westermani haricinde çoğu parazit, akciğerleri belirli bir biçimde etkilemez ancak diğer alanlara ikincil olarak akciğerlere de bulaşır.[15] Ascaris ve Strongyloides gibi bazı parazitler, eozinofilik pnömoni ile sonuçlanabilecek güçlü bir eozinofilik reaksiyonu stimüle eder.[3][18] Gelişmiş dünyada bu infeksiyonlar en çok seyahatten dönen kişilerde veya göçmenlerde yaygındır.[18] Bu infeksiyonlar dünyaca en çok bağışıklık yetmezliği olan kişilerde yaygındır.[19]
İdiopatik Pnömoniler
[değiştir | kaynağı değiştir]İdiopatik pnömoniler nedeni bilkinmeyen ve bulaşıcı olmayan pnömonilerdir.[3][15][20] Bir bölümü önceki bir akut pnömoni tablosunun sekeli olabilir, çoğu kez restriktif akciğer hastalığı ile sonlanırlar[20]
Bronchiolitis Obliterans (Organizing Pneumonia)
[değiştir | kaynağı değiştir]Bronşiyollerin içinde zamanla nedbe dokusuna değişerek tıkanmaya (obliterasyon) neden olan granülasyon dokusunun oluşmasıyla karakterize bir kronik pnömoni türüdür (tıkayıcı bronşiolit). Olguların ½’sinde neden anlaşılamaz (bronchiolitis obliterans organizing pneumonia; BOOP), bir bölümü ise bronşiyolit komponenti olan akut pnömonilerin kronikleşmesidir. Nedeni bilinen olgularda radyoterapi, infeksiyon hastalıkları, ilaçlar ve kimyasal maddelerin etkisi önemlidir.[3][15][20]
- Radyoterapi: Akciğer kanseri ve meme kanseri tedavisi için uygulanan radyotrapi radyasyon alanı tarafında ya da karşı taraftaki akciğerde bronchiolitis obliterans gelişmesine neden olabilir.
- İnfeksiyon hastalıkları: akciğer transpğlantasyonu geçirenlerde Coxiella burnetii, Pseudomonas aeruginosa, Mycoplasma türleri, human herpesvirus 7 pnömonileri ve karaciğer transplantasyonu sonrasında görülebilen Pneumocystis jiroveci pnömonisi kronikleşerek bronchiolitis obliterans’a dönüşebilir. Ayrıca influenza A virüsü, kızamık, parvovirus B19, HIV, Chlamydia türleri, Plasmodium vivax ve Plasmodium malariae infeksiyonlarında benzer türde kronikleşmeler saptanabilir.
- İlaçlar: Minocycline, cephalosporin, acebutolol, sulfasalazine, mesalazine, bucillamine, interferon beta-1a, nitrofurantoin, amiodarone, ticlopidin,; carbamazepin,; phenytoin, sotalol, iv cyclophosphamide; anthracycline gibi ilaçların yan etkilerinden biri de akciğerlerin etkilenmesidir.
- Kimyasal maddeler: Aerosol boyalar, tekstil ve naylon işçiliği maddeleri, kokain, duman solumak tıkayıcı bronşiolite yol açabilir.
- Kollagen (otoimmun) hastalıklar: Romatoid artrit, Sjögren sendromu, ankylosing spondylitis, polymyositis-dermatomyositis, Behçet hastalığı, Wegener granulomatosis, ülseratif kolit, Crohn hastalığı, generalize sistemik sklekroz, SLE, primer biliyer siroz ve tiroiditlerde bronchiolitis obliterans bulgusu olabilir.
- Bağışıklık sistemi sorunları: Kemik iliği kök hücre transplantasyonu, böbrek transplantasyonu, koroner bypass operasyonu, lösemi, lenfoma, çocukların myelodisplastik sendromları, büyük operasyonlar, önceki pnömoniler, akut solunum güçlüğü sendromu ve AIDS, bronchiolitis obliterans oluşması için risk faktörü oluştururlar.
Bronchiolitis obliterans organizing pneumonia (BOOP; Cryptogenic organizing pneumonia; COP)
Bronşiolleri ve çevre alveolleri etkileyen, yoğun bağ dokusu artışının (fibrosing) görüldüğü bir kronik pnömoni türüdür. Bronşiol boşluklarındaki poliplere benzeyen granülasyon dokusu (Masson cisimcikleri) zamanla alveol boşluklarına dek ilerleyici eğilim gösterir.[3][15][20] BOOP tablosunun başlıca nedenleri şunlardır:
- Akciğer infeksiyonları
- Kronikleşen akciğer ödemi
- Bronş obstrüksiyonları
- Aspirasyon pnömonileri
- Aşırı duyarlılık reaksiyonları
- Transplantasyon sonrası akciğer komplikasyonları
- İnhalasyon pnömonileri (toksik gazlar)
- İlaç etkileri
- Otoimmun hastalıklar (SLE, romatoid artrit, dermatomyozit)
İnterstisiyel Pnömoni (Usual Interstitial Pneumonia-UIP)
[değiştir | kaynağı değiştir]İnterstisiyel Pnömoni olgularını, kronik interstisiyel pnömoni ya da idiopatik pulmoner fibrozis olarak tanımayan araştırmacılar vardır. İnterstisiyel pnömonilerin en sık görülenlerindendir. Hastalar, orta yaşlı erkeklerdir. Çoğunun nedeni bilinmemektedir.[3][15][20] Az sayıda olguda saptanan etyolojik faktörler şunlardır:
- Solunum sisteminin virüs kökenli yangıları
- Nörofibromatozis
- Hermansky-Pudlak sendromu
- Otoimmun hastalklar: Sistemik skleroz, romatoid artrit
- Uzun süreli ilaç kullanımı: Antibiyotik (nitrofurantoin), antiaritmik (amiodarone)
- Asbestosis
Akciğerler fibrozis nedeniyle küçülmüştür. Alt lobların etkilenmesi daha belirgindir. Yoğun fibrozis alanları içinde lenfosit kümelerine rastlanır. Eski olgularda “bal peteği” görünümü saptanır. Damarlar kalınlaşmıştır. Bu bulgular, pulmoner hipertansiyona ve cor pulmonale gelişmesine neden olur.
Alveolar proteinozis
[değiştir | kaynağı değiştir]Bronşiyollar ve alveol lümenleri sürfaktan niteliğinde lipoproteinsi madde (granüler nitelikte eozinofil madde) materyal birikir. Temel sorun, makrofajlardaki defektlerdir. Başlıca nedeleri bağışıklık sisteminde aksaklık, hematolojik kanserler, solunum sistemi infeksiyonları, inorganik tozların solunmasıdır.[3][21]
İmmun Yetmezlik Sendromlarındaki Pnömoniler
[değiştir | kaynağı değiştir]Konjenital immu yetmezlik sendromlarının yanı sıra HIV infeksiyonu, immunosüressif tedaviler ve organ transplantasyonları çıkarcı etkenlerin neden olduğu pnömonilerin en sık görüldüğü bağışıklık sistemi yetmezlikleridir. Bu hastalarda görülen pnömonilerde en önemli canlı etkenler şunlardır: Pneumocystis jiroveci (HIV infeksiyonunda), Gram-negatif basiller, Staphylococcus türleri, mantarlar (Aspergillus, Candida), Nocardia, Streptococcus pneumoniae, Cytomegalovirus (CMV), Legionella, Mycobacterium avium-intracellulare.[3][7][13][14][15]
Komplikasyonlar
- Pnömotoraks
- Solunum sıkıntısı sendromu
- Süperinfeksiyonlar
- Plevral effüzyon
- Empiyem
Konjenital Pnömoniler
[değiştir | kaynağı değiştir]Doğumdan sonraki ilk 24 saat içinde gelişen pnömonilerdir. Bebeğin doğumda steril olan solunum yolları anneden ve çevreden gelen bakterilerle kirlenir. Ancak, 24 saat içinde gelişen pnömoniler özellikle endotrakeal intübasyon yapan bebeklerde gelişir. Bu girişime ek olarak uygulanan yüksek konsantrasyonlu basınçlı oksijen verilmesi örtücü mukozanın bütünlüğünü bozduğu gibi silia sisteminin işlevlerini de olumsuz etkiler.[3][4][9][15]
Konjenital pnömonilerin 3 tipi vardır: (1) Gerçek konjenital pnömoniler, (2) Doğum sırasında oluşanlar, (3) Doğum sonrası (postnatal) konjenital pnömoniler:[3][4][9][15]
- 1. Gerçek konjenital pnömoni: Doğum öncesinde başlamış ve doğum sırasında devam eden pnömonilerdir. Pnömoniye neden olan etkenler anneden bebeğe kan yoluyla (annedeki bakteriyemi ya da sepsis) ya da bebeğin enfekte amnion sıvısını yutmasıyla oluşur. CVM, Treponema pallidum (pneumonia alba), Toxoplasma gondii infeksiyonlarında saptanır. Pneumonia alba ile doğan konjenital sifilisli bebeğin ekleri incelediğinde, büyük bir plasenta, kalın ve nekrozlu bir göbek kordonu özgün bulgulardır.
- 2. İntrapartum pnömoni: Doğum sırasında, bebeğin enfekte doğum kanalından yollarından geçerken aldığı mikropların neden olduğu pnömonilerdir (örneğin, Chlamydia; Genital herpes).
- 3. Postnatal pnömoni: Belirtileri doğumdan 24 saat sonra beliren pnömonilerdir (bu süre 2 haftaya kadar uzayabilir); bir bölümü önceki pnömonilerin ortaya çıkmasıyla açıklanır. Öteki olasılıklar, canlı etkenlerin bebekte doğum sırasında oluşan yaralardan kan veya lenf yoluyla yayılan mikroplardan ya da tüple beslenme zorunluluğu olanlarda akciğerlere kaçan besleyici sıvılardan kaynaklanmasıdır.
Patoloji: Akciğerlerde yaygın, yamalar biçiminde ya da sınırlı bir alandan oluşan katılaşmış odaklar vardır. Akciğerlerin içinde ve yüzeyinde kanamalar olabilir. Bronşiollerde ve alveollerde kanlı-seröz ya da irinli-seröz bir sıvı bulunabilir. Plevra etkilenmesi olabilir. Mikroskopla incelendiğinde, erken dönemde makrofajlar ve lenfositler, ileri dönemlerde polimorf lökositler ve mikroplar görülür. Akciğer dokusu yer yer büzüşmüştür. Hipereminin yanı sıra bronşiollerde ve alveollerde kanamalar bulunabilir.[3][4]
Kimyasal pnömoniler
[değiştir | kaynağı değiştir]Kimyasal tozlar, sıvılar ve gazların toksik etkilerinin neden olduğu pnömonilerdir. Bu maddelerin bir bölümü yalnızca akciğerleri etkilerken, bazıları sistemik etki gösterir. Tarım ilaçları, fosil yakıtları dumanı (karbonmonoksid), toksik gazlar (amonyak, klor, fosgen), havuz temizlik maddeleri kimyasal pnömoniye neden olan başlıca maddelerdir. Akut solunum yetmezliği ile başlayan tablonun gidişi, maddenin yoğunluğu ve tedaviye başlama süresiyle orantılı olarak belirlenir.[3][4][15]
Aspirasyon ve İnhalasyon Pnömonisi
[değiştir | kaynağı değiştir]Kimyasal maddelerin (toz, gaz, sıvı), bakteri içeren ağız-boğaz sıvılarının ve mide içeriğinin solunum yollarından geçerek akciğerlere ulaşmasıyla ortaya çıkarlar.[3][4][15] Başlıcaları:
- Yağ aspirasyonu: Yağ içeren sıvıların solunum yollarına girmesiyle görülen lipid/lipoid pnömonileridir.
- Organik tozlar: Antijenik yapılarıyla aşırı duyarlılık tepkisine neden olan maddelerin tozlarının neden olduğu pnömonilerdir (hipersensitivite pnömonisi)
- İnorganik tanecikler: Silisyum, asbestos, çinko, talk, berilyum partikülleriyle oluşan pnömonilerdir.
- Kimyasal buharların inhalasyonu: Asid buharları (sülfürik asid, hidroklorik asid, metil izosiyanat) önce akciğer ödemine, uzarsa pnömoniye neden olur.
- Toksik gaz inhalasyonu: Oksijen, amonyak, karbonmonoksid, klor, azot dioksid pnömoniye neden olan önemli gazlardır.
Mendelson sendromu: Mide içeriğinin solunum yollarına girerek akciğerlere ulaşması (aspirasyonu) olgusudur. Yoğun aspirasyonlarda mide asidinin neden olduğu kimyasal bir pnömoni gelişir. Özellikle, genel anestezi ve gebelik kusmalarında sıkça rastlanır. Ayrıca, öksürük refleksinin kaybolduğu bilinç kaybı koşullarında ortaya çıkar; alkol (sarhoşluk), aşırı doz yatıştırıcı ilaçlar (sedatifler), epilepsi nöbetleri, felç, kafa travması örnekleri verilebilir. Bilinç kaybı olmaksızın ortaya çıkan aspirasyonlarda nörolojik hastalıklar (myasthenia gravis, multipl skleroz, demans, vb), reflü, yutma güçlükleri (yemek borusu patolojileri, nazogastrik tüp uygulaması), endoskopi, bronkoskopi, zorlamalı kusmalar başlıca risk faktörleridir.[3][4][7][8][15][22]
Bakteriyel pnömoniler: Bakteri içeren partiküllerin solunum yollarına kaçmasıyla oluşan pnömonilerdir. Örneklerden biri, ağız-boğaz florasına hastane koşullarından katılan gram-negatif bakterilerin ve stafilokokların neden olduğu infeksiyonlardır. Bir başka örnek diş hastalıklarında görülenidir; gangrenli diş tedavisi sırasında solunum yollarına kaçan bakterili partiküller gangrenli pnömoniye yol açabilir. Öksürük refleksinin gerçekleşemediği bilinç kaybı koşullarında (sarhoşluk, kafa travması, anestezi, vb), ağız-boğaz (orofaringeal) sıvısı içerisinde bulunan anaerobik bakterilerin solunum yollarına girmesiyle pnömoniler oluşabilmektedir.[3][23]
Eozinofilik pnömoni
[değiştir | kaynağı değiştir]Akciğerlerde eozinofil lökositlerin yayılmasıyla ortaya çıkar; alveol boşluklarında ödem ve eozinofil lökositler görülür. Primer tipinin nedeni bilinmemektedir. Sekonder eozinofilik pnömoniler, parazit (Ascaris lumbricoides, Strongyloides stercoralis) hastalıklarında ve bazı ilaçların (amiodarone, nitrofurantoin) etkisiyle ortaya çıkabilir.[3][4][15]
Tanı
[değiştir | kaynağı değiştir]Pnömoni tanısı genellikle fiziksel belirti ve akciğer röntgeni bileşimine dayanarak konur.[24] Bununla birlikte, altta yatan nedenin doğrulanması güç olabilir çünkü bakterilere dayalı olan ve olmayan kökeni birbirinden ayırt edebilen ayırıcı bir test bulunmamaktadır.[6][24] Dünya Sağlık Örgütü çocuklarda görülen pnömoniyi klinik olarak öksürük ya da solunum güçlüğü ve hızlı solunum hızı, göğsün içeri çekilmesi veya azalmış bilinç düzeyine dayanarak tanımlamıştır; hızlı solunum hızı 2 aylıktan küçük çocuklarda dakikada 60 soluktan daha fazlası, 2 ay ila 1 yaş arası çocuklarda dakikada 50 soluk veya 1 ila 5 yaş arası çocuklarda dakikada 40 soluktan fazlası olarak tanımlanmıştır.[25] Çocuklarda artmış solunum hızı ve göğsün daha az içeri çekilmesi bir steteskop yardımıyla göğüsteki seslerin duyulmasından daha duyarlıdır.[9]
Yetişkinlerde, genellikle hafif vakalarda araştırma yapılması gerekmez.[26] tüm yaşamsal belirtiler ve oskültasyon normalse pnömoni riski çok düşüktür. Hastaneye yatırılması gereken kişilerde, nabız oksimetre, göğüs radyografisi ve kan testleri —tam kan sayımı, serum elektrolitleri, C reaktif protein düzeyi ve belki de karaciğer fonksiyon testleri dahil—tavsiye edilir.[26] İnfluenza benzeri hastalık tanısı işaret ve belirtilere dayanarak yapılabilir; ancak influenza enfeksiyonunun doğrulanması için testlerin yapılması gerekir.[27] Bu nedenle tedavi çoğunlukla toplumda influenzanın varlığına veya hızlı influenza testine dayanır.[27]
Fiziksel muayene
[değiştir | kaynağı değiştir]Fiziksel muayene bazen düşük kan basıncı, yüksek kalp atım hızı veya düşük oksijen satürasyonunu ortaya çıkarabilir[10] Solunum hızı normalden hızlı olabilir ve bu durum diğer belirtilerden bir veya iki gün önce meydana gelebilir.[10][15] Göğüs muayenesi normal olabilir ancak etkilenen bölgede göğsün genişlemesinde azalma görülebilir. Enflamasyonlu akciğerden iletilen, daha büyük hava yollarından gelen şiddetli nefes seslerine bronşiyal soluk adı verilir ve bir steteskop yardımıyla oskültasyonda duyulurlar.[10] soluk alma esnasında etkilenen alanda sesler (hırıltılar) duyulabilir.[10] Etkilenen akciğerde Perküsyon azalabilir ve azalmaktan ziyade artmış vokal rezonans pnömoniyi plevral efüzyondan ayırır.[28]
Görüntüleme
[değiştir | kaynağı değiştir]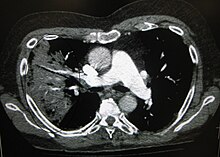
Göğüs radyografisi tanı konarken sıklıkla kullanılır.[9] Hafif hastalığı olan kişilerde görüntüleme yalnızca potansiyel komplikasyonu olan, tedaviyle iyileşmeyen veya hastalık nedeninin belirsiz olduğu kişilerde gereklidir.[9][26] Kişi hastaneye yatırılmasına yetecek kadar hastaysa göğüs radyografisi tavsiye edilir.[26] Bulgular her zaman hastalığın şiddetiyle bağlantılı olmayabilir ve bulgulara bakılarak bakteriyel enfeksiyon ile viral enfeksiyon güvenilir bir şekilde ayırt edilemeyebilir.[9]
Pnömoninin röntgen sunumları lobar pnömoni, bronkopnömoni (lobular pnömoni olarak da bilinir) ve interstisyel pnömoni şeklinde sınıflandırılabilir.[29] Bakteriyel, toplumdan edinilmiş pnömoni klasik olarak akciğer segmental lobunun birinde akciğer konsolidasyonu sergiler, bu durum lobar pnömoni olarak bilinir.[30] Ancak, bulgular değişiklik gösterebilir ve diğer pnömoni türlerinde diğer örnekler yaygındır.[30] Aspirasyon pnömonisi kendini başlıca akciğer tabanlarında ve sağ taraftaki bilateral opasiteler ile gösterir.[30] Viral pnömoni radyografileri normal, aşırı şişmiş görünebilir, bilateral düzensiz alanlara sahip olabilir veya kendini lobal konsolidasyonlu bakteriyel pnömoniye benzer şekilde gösterebilir.[30] Radyolojik bulgular hastalığın erken safhalarında, özellikle dehidratasyon varlığında mevcut olmayabilir ya da obez kişilerde veya akciğer hastalığı öyküsü olanlarda bu bulguların yorumlanması güç olabilir.[10] Belirsiz vakalarda BT taraması ilave bilgiler sağlayabilir.[30]
Mikrobiyoloji
[değiştir | kaynağı değiştir]Toplumda tedavi edilen hastalarda hastalık nedeni olan ajanın belirlenmesi masraflı değildir ve genellikle tedaviyi değiştirmez.[9] Tedaviye yanıt vermeyen kişilerde balgam kültürünün düşünülmesi ve kronik prodüktif öksürüğü olan kişilerde Mycobacterium tuberculosis kültürünün gerçekleştirilmesi gerekir.[26] Kamu sağlığı nedeniyle salgınlarda diğer spesifik organizmalar için test yapılması tavsiye edilebilir.[26] Şiddetli hastalığa bağlı olarak hastaneye yatırılan kişilerde balgam ve kan kültürleri[26] ve bunların yanı sıra idrarın Legionella ve Streptococcus antijenleri bakımından test edilmesi tavsiye edilir.[31] Viral enfeksiyonlar, diğer teknikler arasından kültür veya polimeraz zincir reaksiyonu(PCR) yardımıyla virüsün veya antijenlerinin saptanmasıyla doğrulanabilir.[6] Hastalığa neden olan ajan rutin mikrobiyolojik testlerle vakaların yalnızca %15'inde belirlenir.[28]
Sınıflandırma
[değiştir | kaynağı değiştir]Pnömoni akciğer yangısıdır; genellikle infeksiyona bağlı olan ancak bazen bulaşıcı olmayan ve pulmoner konsolidasyon özelliği olan pnömonite dayanır.[32] Pnömoni çoğunlukla nerede veya nasıl edinildiğine göre sınıflandırılır: toplumdan edinilmiş, aspirasyon, sağlık hizmeti ilişkili, hastaneden edinilmiş (nozokomiyal) ve ventilatör ilişkili pnömoni.[30] Pnömoni ayrıca etkilenen akciğer bölgesine göre: lobar pnömoni, bronkopnömoni ve akut interstisyel pnömoni şeklinde sınıflandırılır;[30] veya hastalığa neden olan organizmaya göre de sınıflandırılabilir.[33][34]
Ayırıcı tanı
[değiştir | kaynağı değiştir]Çeşitli hastalıklar kendini pnömoniye benzer işaret ve belirtilerle gösterebilir, örneğin: kronik obstrüktif akciğer hastalığı(KOAH), astım, akciğer ödemi, bronşiyektazi, akciğer kanseri ve akciğer embolisi.[28] Pnömoninin aksine astım ve KOAH genellikle hırıltı ile, akciğer ödemi anormal elektorokardiyografi (EKG) ile, kanser ve bronşiyektazi uzun süreli öksürük ile ve akciğer embolisi akut başlangıcı olan keskin göğüs ağrısı ve nefes darlığı ile kendini gösterir.[28]
Önleme
[değiştir | kaynağı değiştir]Hastalığın önlenmesi aşı yapılmasını, çevresel önlemleri ve diğer sağlık sorunlarının uygun biçimde tedavi edilmesini içerir.[9] Uygun önleyici önlemler global olarak başlatılsa, çocuklardaki ölüm oranının 400.000'e kadar azaltılabileceğine ve her yerde düzgün tedavi mevcut olsa çocukluk dönemi ölümlerinin bir diğer 600.000'e kadar düşürülebileceğine inanılmaktadır.[35]
Aşı
[değiştir | kaynağı değiştir]Aşı yapılması hem yetişkin hem de çocuklarda belirli bakteriyel ve viral pnömonilere karşı korur. İnfluenza aşıları influenza A ve B'ye karşı iddiasız bir şekilde etkilidir.[6][36] Hastalık Kontrolü ve Hastalık Önleme Merkezi (CDC) 6 ay ve üzerindeki tüm kişilerin her yıl aşılanmasını tavsiye etmektedir.[37] Sağlık çalışanlarına bağışıklık kazandırılması hastalardaki viral pnömoni riskini azaltır.[31] İnfluenza salgınları meydana geldiğinde amantadin veya rimantadin gibi ilaçlar hastalığın önlenmesine yardımcı olabilir.[38] Oseltamiviri üreten firma bağımsız analiz çalışma verilerini yayınlamayı reddettiğinden zanamivir veya oseltamivirin etkili olup olmadıkları bilinmemektedir.[39]
Haemophilus influenzae ve Streptococcus pneumoniae bakterilerine karşı yapılan aşının kullanımını destekleyen sağlam kanıtlar bulunmaktadır.[40] Çocukların Streptococcus pneumoniae bakterisine karşı aşılanmaları bu enfeksiyonların yetişkinlerdeki sıklığının azalmasına yol açmıştır çünkü birçok yetişkin çocuklardan enfeksiyon kapar. Yetişkinler için de Streptococcus pneumoniae aşısı mevcuttur invazif pnömokok hastalığı riskini azalttığı bulunmuştur.[41] Pnömoniye karşı koruyucu bir etkiye destek olmak üzere bulunan diğer aşılar şunlardır: boğmaca, su çiçeği ve kızamık.[42]
Diğer
[değiştir | kaynağı değiştir]Hem sigaranın bırakılması[26] hem de kapalı mekanlarda odunla yemek pişirilmesinden ya da dışkıdan kaynaklanan iç mekan hava kirliliğinin azaltılması tavsiye edilir.[9][35] Sağlıklı yetişkinlerde sigara, pnömokok pnömonisinin tek en büyük risk faktörü olarak görülmektedir.[31] El hijyenine dikkat edilmesi ve kola doğru öksürme de etkili bir koruyucu önlem olabilir.[42] Hasta olan kişilerin cerrahi maske takması da hastalığı önleyebilir.[31]
Altta yatan hastalığın (örneğin; HIV/AIDS, diabetes mellitus ve beslenme bozukluğu) düzgün biçimde tedavi edilmesi pnömoni riskini azaltabilir.[35][42][43] 6 aylıktan küçük çocukların yalnızca anne sütüyle beslenmeleri hastalığın hem riskini hem de şiddetini azaltır.[35] HIV/AIDS'i olan ve CD4 sayımı 200 hücre/ul'den az olan kişilerde trimetoprim/sülfametoksazol antibiyotiği Pneumocytis pneumonia riskini azaltır'[44] ve aynı zamanda bağışıklık yetmezliği görülen ancak HIV'i olmayan kişilerde hastalığın önlenmesinde faydalı olabilir.[45]
Hamile kadınların Grup B Streptokok ve Chlamydia trachomatis bakımından test edilmesi ve gerektiğinde antibiyotik tedavisinin uygulanması bebeklerde pnömoni oranını azaltır;[46][47] HIV'in anneden çocuğa geçmesine yönelik koruyucu önlemler de etkili olabilir.[48] Bebeklerin ağız ve boğazlarının mekonyum ile boyalı amniyotik sıvı ile emilmesinin aspirasyon pnömonisi oranını düşürmediği bulunmuştur ve bu uygulama olası bir zarara yol açabilir,[49] bu nedenle çoğunlukla bu uygulama önerilmez.[49] Güçsüz kalınan yaşlılık döneminde iyi ağız sağlığı bakımı aspirasyon pnömonisi riskini azaltabilir.[50]
Tedavi
[değiştir | kaynağı değiştir]| CURB-65 | |
|---|---|
| Symptom | Points |
| Confusion | |
| Urea>7 mmol/l | |
| Respiratory rate>30 | |
| SBP<90mmHg, DBP<60mmHg | |
| Age>=65 | |
Normalde oral antibiyotikler, dinlenme, basit analjezikler ve sıvılar tam çözüm için yeterlidir.[26] Ancak, diğer tıbbi hastalıkları olanlar, yaşlılar veya solumayla ilgili belirgin sorun yaşayanlar için daha ileri bir bakım gerekebilir. Belirtiler kötüleşirse, evde yapılan tedaviye rağmen pnömoni iyileşmezse ya da komplikasyonlar meydana gelirse hastanın hastaneye yatırılması gerekebilir.[26] Dünya çapında, çocuklarda görülen vakaların yaklaşık olarak %7-13'ü çocukların hastaneye yatırılmasıyla sonuçlanır[9] halbuki gelişmiş ülkelerde toplumdan edinilmiş pnömonisi olan yetişkinlerin %22-24'ü hastaneye kabul edilir.[26] Yetişkinlerde hastaneye yatış ihtiyacının belirlenmesinde CURB-65 puanı faydalıdır.[26] Puan 0 veya 1 ise hasta genellikle evde tedavi edilir, 2 ise hastanın hastanede kısa süreli yatırılması veya yakından takip edilmesi gerekir, 3-5 ise hastanın hastaneye yatırılması tavsiye edilir.[26] respiratuar distres izlenen veya oksijen satürasyonu %90'ın altında olan çocukların hastaneye yatırılmaları gereklidir.[51] Pnömonide göğüs fizyoterapisinin faydası henüz belirlenmemiştir.[52] Yoğun bakım ünitesine yatırılan kişilerde İnvazif olmayan solunum faydalı olabilir.[53] Çocuklarda reçetesiz öksürük ilacının[54] ya da çinko kullanımının etkili olduğu bulunmamıştır.[55]Mukolitik ilaçlar için kanıtlar yetersizdir.[54]
Bakteriyel
[değiştir | kaynağı değiştir]Bakteriyel pnömonisi olan kişilerde antibiyotikler sonucu iyileştirir.[56] Antibiyotik seçimi başlangıçta etkilenen kişinin özelliklerine bağlıdır, örneğin; yaş, altta yatan sağlık ve enfeksiyonun bulaştığı yer. İngiltere'de, toplumdan edinilmiş pnömoni için birinci basamak tedavi olarak amoksisilin ile ve alternatif olarak doksisiklin veya klaritromisin ile yapılan ampirik tedavi önerilmektedir.[26] Toplumdan edinilimiş pnömoninin "atipik" formlarının yaygın olduğu Kuzey Amerika'da, yetişkinlerde birinci basamak poliklinik tedavisi olarak makrolidler (örneğin; azitromisin veya eritromisin) ve doksisiklin amoksisilinin yerine geçmiştir.[57][58] Hafif veya orta şiddette belirtiler görülen çocuklarda amoksisilin birinci basamak tedavi olarak devam etmektedir.[51] Yan etkileri ile ilgili endişelerden ve direnç oluşumundan, dolayısıyla fazla bir klinik yararı olmamasından dolayı komplike olmayan vakalarda florokinolonların kullanımı tavsiye edilmemektedir.[57][59] Tedavi süresi geleneksel olarak yedi ila on gündür ancak artan sayıda bulgularla kısa süreli tedavilerin (üç ila beş gün) de benzer şekilde etkili olduğu ileri sürülmektedir.[60] Hastaneden edinilmiş pnömoni için önerilen ilaçlar üçüncü ve dördüncü jenerasyon sefalosporinler, karbapenemler, florokinolonlar, aminoglikozitler ve vankomisindir.[61] Bu antibiyotikler çoğu kez intravenöz yoldan (damar içine) verilir ve kombinasyon halinde kullanılırlar.[61] Hastanede tedavi edilen hastaların %90'ından fazlası ilk verilen antibiyotiklerle düzelir.[62]
Viral
[değiştir | kaynağı değiştir]İnfluenza virüslerinin (influenza A ve influenza B) yol açtığı viral pnömoni tedavisinde nöroaminidaz inhibitörleri kullanılabilir.[6] SARS koronavirüs, COVID-19, adenovirüs, hantavirüs ve parainfluenza virüsü dahil olmak üzere toplumdan edinilmiş viral pnömonilerin diğer türleri için herhangi bir özel antiviral ilaç tavsiye edilmemektedir.[6] İnfluenza A rimantadin veya amantadin ile tedavi edilebilirken, influenza A veya B oseltamivir, zanamivir veya peramivir ile tedavi edilebilir.[6] Belirtilerin başlamasından itibaren 48 saat içerisinde kullanılmaya başlanırlarsa bu ilaçlardan en yüksek etki alınır.[6] Avian influenza veya "kuş gribi" olarak da bilinen H5N1 influenza A'nın birçok suşu rimantadin veya amantadine direnç göstermiştir.[6] Komplikasyona neden olan bakteriyel bir enfeksiyonun göz ardı edilmesi mümkün olmadığından viral pnömonide antibiyotiklerin kullanımı bazı uzmanlarca önerilmektedir.[6] İngiliz Toraks Derneği hafif hastalığı olan kişilere antibiyotiklerin verilmemesini tavsiye etmektedir.[6] Kortikosteroidlerin kullanımı tartışmalıdır.[6]
Aspirasyon
[değiştir | kaynağı değiştir]Genellikle aspirasyon pnömonisi geleneksel olarak yalnızca aspirasyon pnömonisinde endike olan antibiyotiklerle tedavi edilir.[63] Antibiyotik seçimi hastalık nedeni olduğundan şüphe edilen organizma ve pnömoninin toplumdan mı edinildiği yoksa hastane ortamında mı geliştiği dahil çeşitli faktörlere bağlı olacaktır. En yaygın seçenekler klindamisin, beta-laktam antibiyotik ile metronidazol kombinasyonu veya aminoglikozittir.[64]
Aspirasyon pnömonisinde kortikosteroidler bazen kullanılır ancak etkilerini destekleyen bulgular sınırlıdır.[63]
Prognoz
[değiştir | kaynağı değiştir]Tedaviyle birlikte çoğu bakteriyel pnömoni türü 3–6 gün içerisinde stabil hale gelir.[65] Çoğu belirtinin giderilmesi genellikle birkaç haftayı alır.[65] Röntgen bulguları genellikle dört hafta içerisinde bilgi sağlar ve ölüm oranı düşüktür (%1'den az).[10][66] Yaşlılarda veya diğer akciğer sorunu olan kişilerde iyileşme 12 haftadan uzun sürebilir. Hastaneye yatırılması gereken kişilerde ölüm oranı %10 kadar yüksek olabilir ve yoğun bakım gereken hastalarda bu oran %30-50'ye çıkabilir.[10] Pnömoni ölüme yol açan en yaygın hastaneden edinilmiş enfeksiyondur.[62] Antibiyotiklerin görülmesinden önce hastaneye yatırılan hastalardaki ölüm oranı genellikle %30'dur.[67]
Özellikle yaşlılarda ve altta yatan sağlık sorunu olan kişilerde komplikasyonlar meydana gelebilir.[66] Diğerlerinin yanı sıra bu komplikasyonlar empiyem, akciğer absesi, bronşiolit obliterans, akut respiratuar distres sendromu, sepsis ve altta yatan sağlık sorunlarının kötüleşmesini içerir.[66]
Klinik tahmin kuralları
[değiştir | kaynağı değiştir]Pnömonide sonuçlarla ilgili daha tarafsız bir şekilde tahminde bulunmak üzere klinik tahmin kuralları geliştirilmiştir.[62] Bu kurallar çoğunlukla kişinin hastaneye yatırılıp yatırılmayacağına karar vermede kullanılır.[62]
- Pnömoni şiddeti indeksi (veya PSI Puanı)[62]
- CURB-65 puanı için belirtilerin şiddeti, altta yatan hastalıklar ve yaş dikkate alınır[68]
Plöral efüzyon, ampiyem ve abse
[değiştir | kaynağı değiştir]
Pnömonide, akciğerin çevresindeki boşlukta sıvı birikimi meydana gelebilir.[69] Bazen, mikroorganizmalar bu sıvıya enfeksiyon bulaştırıp empiyeme neden olurlar.[69] Empiyemi daha yaygın basit parapnömonik efüzyondan ayırmak için, bir iğne yardımıyla sıvı alınıp (torasentez) incelenebilir.[69] Torasentezle ampiyem bulgusuna rastlanırsa sıvının tamamen boşaltılması gerekir ve bu işlem için genellikle drenaj kateteri kullanılır.[69] Şiddetli ampiyem vakalarında, ameliyat gerekli olabilir.[69] Antibiyotikler plöral boşluğa kolayca geçemediklerinden enfeksiyonlu sıvı boşaltılmazsa enfeksiyon devam edebilir. Sıvı steril (mikropsuz) ise, yalnızca belirtilere neden olması ya da giderilememesi durumunda boşaltılması gerekir.[69]
Nadiren, akciğerdeki bakteriler akciğer absesi denen enfeksiyonlu sıvı kesesi oluşturur.[69] Akciğerdeki bu abseler genellikle röntgende görülebilir ancak tanının doğrulanması için çoğunlukla göğüs BT taraması gerekir.[69] Abseler normalde aspirasyon pnömonisinde oluşur ve çoğunlukla değişik türde bakterileri içerir. Akciğer absesinin tedavisinde genellikle uzun süre kullanılan antibiyotikler yeterlidir fakat bazen abse cerrah ya da radyoloji uzmanı.tarafından boşaltılmalıdır.[69]
Solunum ve dolaşım yetmezliği
[değiştir | kaynağı değiştir]Pnömoni, infeksiyon ve inflamatuvar yanıtın sonucu olan akut solunum sıkıntısı sendromunu (ARDS) tetikleyerek solunum yetmezliğine neden olabilir. Akciğer hızla sıvıyla dolar ve sertleşir. Alveolar sıvıya bağlı olarak oksijeni çıkaran şiddetli güçlüklerle birlikte meydana gelen bu sertlik durumunda, kişinin sağ kalması için uzun süreli mekanik ventilasyon gerekebilir.[15]
Sepsis olası bir pnömoni komplikasyonudur ancak normalde yalnızca zayıf bağışıklığı olan kişilerde ya da hiposplenizm durumunda meydana gelir. En yaygın görülen organizmalar Streptococcus pneumoniae, Haemophilus influenzae ve Klebsiella pneumoniae'dir. Diğer belirti nedenleri miyokard enfarktüsü ya da pulmoner embolizm gibi düşünülmelidir.[70]
Epidemiyoloji
[değiştir | kaynağı değiştir]
Pnömoni, yılda yaklaşık olarak 450 milyon kişiyi etkileyen ve dünyanın her yerinde meydana gelebilen yaygın bir hastalıktır.[6] Tüm yaş gruplarındaki başlıca ölüm nedenidir ve yılda 4 milyon ölüme yol açar (dünyadaki toplam ölümün %7'si).[6][56] Bu oranlar beş yaş altı çocuklarda ve 75 yaş üstü erişkinlerde daha yüksektir.[6] Gelişmekte olan ülkelerde gelişmiş ülkelere oranla yaklaşık beş kat daha sık meydana gelir.[6] Yaklaşık 200 milyon vakanın sorumlusu viral pnömonidir.[6] Amerika Birleşik Devletlerinde pnömoni, 2009 itibarıyla başlıca 8. ölüm nedenidir.[10]
Çocuklar
[değiştir | kaynağı değiştir]2008'de, yaklaşık 156 milyon çocukta pnömoni görülmüştür (151 milyonu gelişmekte olan ülkelerde ve 5 milyonu gelişmiş ülkelerde).[6] %95'i gelişmekte olan ülkelerde meydana gelen 1,6 milyon ölüme ya da beş yaş altı çocuklardaki ölümlerin %28-34'e neden olmuştur.[6][9] Hastalık yükünün en fazla olduğu ülkeler: Hindistan (43 milyon), Çin (21 milyon) ve Pakistan (10 milyon).[72] Düşük gelirli ülkelerdeki çocuklarda görülen başlıca ölüm nedenidir.[6][56] Bu ölümlerin çoğu yenidoğan döneminde meydana gelir. Dünya Sağlık Örgütü, yenidoğan bebeklerde görülen üç ölümden birinin pnömoniye bağlı olduğunu tahmin etmektedir.[73] Pnömoniye neden olan bakteriler için piyasada etkili bir aşı var olduğundan, bu ölümlerin yaklaşık olarak yarısı teorik olarak önlenebilir.[74]
Tarihçe
[değiştir | kaynağı değiştir]
İnsanlık tarihi boyunca pnömoni yaygın görülen bir hastalık olmuştur.[75] Belirtiler Hipokrat (MÖ 460 – 370) tarafından tanımlanmıştır:[75]"Buna bağlı olarak peripnömoni ve plöritik hastalıklar görülecektir: Ateş akutsa, her iki tarafta da ağrı varsa, ya da her iki durum da söz konusuysa, soluk verme olursa, öksürük olursa, çıkan balgam sarı ya da kurşun renginde ise ya da koyu, köpüklü ve kırmızı ise ya da yaygın olandan farklı bir özelliği varsa... Pnömoni son mertebesindeyken, kişi arındırılmamışsa durum tedavi edilebilir değildir ve nefes darlığı varsa, idrarı koyu ve keskinse, boyun ve baş kısmı terliyorsa, ki bu gibi terlemeler kötüdür, boğulma, hırıltı ve hastalığın şiddeti ilerliyorsa ve üstünlüğü elde ediyorsa durum kötüdür."[76] Ancak, Hipokrat pnömoniden "eski uygarlıkların adlandırdığı" bir hastalık olarak bahsetmektedir. Ayrıca, cerrahi ampiyem drenajını da bildirmiştir. Maimonides (MÖ 1135–1204) şu şekilde gözlemlemiştir: "Pnömonide meydana gelen ve her zaman görülen temel belirtiler şöyledir: akut ateş, yan tarafta batıcı plevra ağrısı, kısa ve hızlı soluklar, tırtıklı nabız ve öksürük."[77] Bu klinik tanımlama modern kitaplarda bulunanlarla oldukça benzerdir ve Orta Çağdan 19. yüzyıla kadar olan tıbbi bilgi derecesini yansıtmaktadır.
Edwin Klebs, 1875'te pnömoniden ölen kişilerin hava yollarında bakterileri gözlemleyen ilk kişidir.[78] Yaygın iki bakteriyel neden olan Streptococcus pneumoniae ve Klebsiella pneumoniae'yı tanımlayan ilk çalışma Carl Friedländer[79] ve Albert Fränkel[80] tarafından, sırasıyla, 1882 ve 1884 yıllarında gerçekleştirilmiştir. Friedländer'ın ilk çalışmasıyla, günümüzde hâlen bakterilerin tanımlanması ve kategorize edilmesinde kullanılan bir temel laboratuvar testi olan Gram boya tanıtılmıştır. Christian Gram'ın 1884 yılındaki prosedürü açıklayan makalesi iki bakterinin ayrıştırılmasına yardımcı olmuş ve pnömoniye birden fazla bakterinin yol açabileceğini göstermiştir.[81]
"Modern tıbbın babası" olarak bilinen Sir William Osler pnömoninin neden olduğu ölüm ve sakatlığı değerlendirmiş ve pnömoniyi, o zamanlardaki başlıca ölüm nedenlerinden biri olan tüberküloza yetiştiği için, 1918'de "ölüm adamlarının kaptanı" olarak tanımlamıştır. Bu ifade aslında John Bunyan tarafından "tüketim"le (tüberküloz) ilişkili olarak uydurulmuştur.[82][83] Daha yavaş ve daha ağrılı ölüm şekilleri olmasına rağmen pnömoniye bağlı ölüm çoğunlukla hızlı ve ağrısız olduğundan, Osler de pnömoniyi "yaşlı adamın arkadaşı" olarak tanımlamıştır.[67]
1900'lerdeki çeşitli gelişmeler pnömonisi olan kişilerde görülen sonuçları düzeltmiştir. 20. yüzyılda penisilin ve diğer antibiyotiklerin, modern cerrahi tekniklerin ve yoğun bakımın gelişiyle, gelişmiş ülkelerde %30' yaklaşan pnömoni kaynaklı ölüm hızla düşmüştür. Bebeklerin Haemophilus influenzaetip B'ye karşı aşılanması 1988 yılında başlamış ve kısa bir süre içerisinde vaka oranında dramatik bir düşüşe yol açmıştır.[84] Yetiştinlerin Streptococcus pneumoniae bakterisine karşı aşılanması 1977, çocukların aşılanması 2000 yılında başlamış ve benzer bir düşüşe neden olmuştur.[85]
Toplum ve kültür
[değiştir | kaynağı değiştir]Gelişmekte olan ülkelerdeki yüksek hastalık yükü ve gelişmiş ülkelerdeki nispeten düşük hastalık farkındalığına bağlı olarak, küresel sağlık toplumu 12 Kasım gününü, ilgili vatandaş ve politikacıların hastalığa karşı harekete geçmesini sağlayacak Dünya Pnömoni Günü ilan etmiştir.[86] Toplumdan edinilmiş pnömoninin küresel ekonomik maliyetinin $17 milyar olduğu tahmin edilmektedir.[10]
Ayrıca bakınız
[değiştir | kaynağı değiştir]Kaynakça
[değiştir | kaynağı değiştir]- ^ "Arşivlenmiş kopya". 17 Ağustos 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 18 Ağustos 2023.
- ^ McLuckie A (editör). Respiratory Disease and its Management. Springer, New York, 2009
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad ae af ag ah ai aj ak al am an ao ap aq Kumar V, Abbas AK, Aster JC. Robbins and Cotran Pathologic Basis of Disease. 9th edt., Elsevier Saunders, Philadelphia, 2015
- ^ a b c d e f g h i j Goljan EF. Rapid Review Pathology. 5th edt., Elsevier, Philadelphia, 2019
- ^ Tukington C, Ashby BL. The Encyclopedia of Infectious Diseases, 3rd edition. Facts on File Inc., New York, 2007
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad ae af ag ah Ruuskanen O.Viral pneumonia. Lancet, 377 (9773):1264–1275, 2011
- ^ a b c d e George RB. Chest Medicine: Essentials of Pulmonary and Critical Care Medicine, 5th edition. Lippincott-Williams&Wilkins, Philadelphia, 2005
- ^ a b c d e f Tintinalli JE. Emergency Medicine: A Comprehensive Study Guide: Emergency Medicine, McGraw-Hill, New York, 2010
- ^ a b c d e f g h i j k l m n o p q r Wojsyk-Banaszak I, Breborowicz A. Pneumonia in Children. InTechOpen, February 2013
- ^ a b c d e f g h i j k l m n o p q r s t u Nair GB, Niederman MS.Community-acquired pneumonia: an unfinished battle. The Medical Clinics of North America, 95(6):1143-1161, 2011
- ^ Darby J. Could it be Legionella? Australian Family Physician. 37(10): 812–815, 2008
- ^ a b c d e f g Ortqvist A. Streptococcus pneumoniae: Epidemiology, risk factors, and clinical features. Seminars in Respiratory and Critical Care Medicine, 26 (6):563–74, 2005
- ^ a b c Bowden RA, Ljungman P, Snydman DR. Transplant Infections, 3rd edition. Wolters Kluwer Health/Lippincott Williams & Wilkins, Philadelphia, 2010
- ^ a b c d e Klatt EC. Pathology of HIV/AIDS, 30th edition. Mercer University School of Medicine Savannah April 22, 2019 11 Aralık 2019 tarihinde Wayback Machine sitesinde arşivlendi.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad ae af ag ah ai aj Mason R, Broaddus VC, Martin T, et al. Murray and Nadel's Textbook of Respiratory Medicine, 5th Edition, Saunders, Philadelphia, 2010
- ^ Figueiredo LT (Eylül 2009). "Viral pneumonia: epidemiological, clinical, pathophysiological and therapeutic aspects". J Bras Pneumol. 35 (9). s. 899–906. doi:10.1590/S1806-37132009000900012. PMID 19820817.
- ^ "Covid-19. WHO, April 2020". 20 Ocak 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Nisan 2020.
- ^ a b Murray and Nadel (2010). Chapter 37.
- ^ Vijayan VK. Parasitic lung infection. Current opOinion in Pulmonary Medicine, 1 (3):274-282, 2009
- ^ a b c d e Costabel U, Du Bois RM, Egan JJ (editors). Diffuse Parenchymal Lung Disease. Karger, Basel-New York-Sydney-Tokyo, 2007
- ^ Kumar AK, Abdelmalak B, Inoue Y, Culver DA. Pulmonary alveolar proteinosis in adults: pathophysiology and clinical approach. The Lancet Respiratory Medicine, 6 (7): 554–565, 2018
- ^ Mendelson, CL. The aspiration of stomach contents into the lungs during obstetric anesthesia. American Journal of Obstetrics and Gynecology. 52:191–205, 1946
- ^ Çöloğlu AS. Oral Patoloji (Ağız Patolojisi), Yeditepe Üniversitesi Yayınları, Mor Ajans, 2007
- ^ a b Lynch T. A systematic review on the diagnosis of pediatric bacterial pneumonia: When gold is bronze. PLoS ONE, 5(8): e11989, 2010
- ^ Ezzati M, Lopez AD, Anthony AR, Christopher JLM (2004). Comparative quantification of health risks: global and regional burden of disease attributable to selected major risk factors, WHO, 2004 26 Ağustos 2020 tarihinde Wayback Machine sitesinde arşivlendi.
- ^ a b c d e f g h i j k l m n Lim WS, Baudouin SV, George RC, et al. BTS guidelines for the management of community acquired pneumonia in adults: update 2009. Thorax, 64 (Suppl 3), 1–55, 2009
- ^ a b Call, SA. Does this patient have influenza? Journal of the American Medical Association. 293 (8):987–997, 2005
- ^ a b c d Hoare Z. Pneumonia: update on diagnosis and management. British Medical Journal, 332(7549):1088-1079, 2006
- ^ Helms, editors, William E. Brant, Clyde A. Fundamentals of diagnostic radiology (4. ed. bas.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. s. 435. ISBN 9781608319114. 11 Aralık 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ a b c d e f g Sharma, S. Radiological imaging in pneumonia: recent innovations. Current Opinion in Pulmonary Medicine. 13 (3):159–169, 2007
- ^ a b c d Mandell LA, Wunderink RG, Anzueto A, et al. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults. Clinical Infectious Diseases, 44(Suppl 2):S27-72, 2007
- ^ Stedman's medical dictionary (28. bas.). Philadelphia: Lippincott Williams & Wilkins. 2006. ISBN 978-0-7817-6450-6.
- ^ Dunn, L. Pneumonia: classification, diagnosis and nursing management. Nursing Standard (Royal College of Nursing - Great Britain),19 (42):50–54, 1987
- ^ organization, World health (2005). Pocket book of hospital care for children : guidelines for the management of common illnesses with limited resources. Cenevre: World Health Organization. s. 72. ISBN 978-92-4-154670-6. 9 Mayıs 2013 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ a b c d "Pneumonia (Fact sheet N°331)". World Health Organization. Ağustos 2012. 18 Temmuz 2016 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ Demicheli V, Jefferson T, Al-Ansary LA, et al. Vaccines for preventing influenza in healthy adults. Cochrane Database Systematiche Review, 13;(3):CD001269, 2014
- ^ "Seasonal Influenza (Flu)". Center for Disease Control and Prevention. 21 Temmuz 2016 tarihinde kaynağından arşivlendi. Erişim tarihi: 29 Haziran 2011.
- ^ Jefferson TO, Demicheli V, Deeks JJ, Rivetti D. Cochrane Database Systematiche Review, 3: CD001169, 2004
- ^ Jefferson, T (18 Ocak 2012). Jefferson, Tom (Ed.). "Neuraminidase inhibitors for preventing and treating influenza in healthy adults and children". Cochrane database of systematic reviews. Cilt 1. s. CD008965. doi:10.1002/14651858.CD008965.pub3. PMID 22258996.
- ^ Ranganathan, SC. Pneumonia and other respiratory infections. Pediatric Clinics of North America. 56 (1):135–156, 2009
- ^ Moberley, SA (23 Ocak 2008). Andrews, Ross M (Ed.). "Vaccines for preventing pneumococcal infection in adults". Cochrane database of systematic reviews, 1. s. CD000422. doi:10.1002/14651858.CD000422.pub2. PMID 18253977.
- ^ a b c "Pneumonia Can Be Prevented — Vaccines Can Help". Centers for Disease Control and Prevention. 28 Temmuz 2016 tarihinde kaynağından arşivlendi. Erişim tarihi: 22 Ekim 2012.
- ^ Gray DM, Zar HJ. Community-acquired pneumonia in HIV-infected children: a global perspective. Current Opinion in Pulmonary Medicine. 16 (3):208–216, 2010
- ^ Huang L, Cattamanchi A, JL Davis JL. HIV-associated Pneumocystis pneumonia. Proceedings of the American Thoracic Society, 8(3): 294-300, 2011
- ^ Green H, Paul M, Vidal L, Leibovici L (2007). Green, Hefziba (Ed.). "Prophylaxis for Pneumocystis pneumonia (PCP) in non-HIV immunocompromised patients". Cochrane Database Syst Rev, 3. s. CD005590. doi:10.1002/14651858.CD005590.pub2. PMID 17636808.
- ^ Taminato, M (Kasım–Aralık 2011). "Screening for group B Streptococcus in pregnant women: a systematic review and meta-analysis". Revista latino-americana de enfermagem. 19 (6). s. 1470–8. PMID 22249684.
- ^ Darville, T (Ekim 2005). "Chlamydia trachomatis infections in neonates and young children". Seminars in pediatric infectious diseases. 16 (4). s. 235–44. doi:10.1053/j.spid.2005.06.004. PMID 16210104.
- ^ Global Action Plan for Prevention and Control of Pneumonia (GAPP) (PDF). World Health Organization. 2009. 17 Ekim 2013 tarihinde kaynağından (PDF) arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ a b Roggensack, A (Nisan 2009). "Management of meconium at birth". Journal of obstetrics and gynaecology Canada : JOGC = Journal d'obstetrique et gynecologie du Canada : JOGC. 31 (4). s. 353–4, 355–7. PMID 19497156.
- ^ van der Maarel-Wierink, CD (6 Mart 2012). "Oral health care and aspiration pneumonia in frail older people: a systematic literature review". Gerodontology. s. no. doi:10.1111/j.1741-2358.2012.00637.x. PMID 22390255.
- ^ a b Bradley, JS (31 Ağustos 2011). "The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 53 (7). s. e25–76. doi:10.1093/cid/cir531. PMID 21880587.
- ^ Yang, M (17 Şubat 2010). Dong, Bi Rong (Ed.). "Chest physiotherapy for pneumonia in adults". Cochrane database of systematic reviews, 2. s. CD006338. doi:10.1002/14651858.CD006338.pub2. PMID 20166082.
- ^ Zhang, Y (14 Mart 2012). Dong, Bi Rong (Ed.). "Oxygen therapy for pneumonia in adults". Cochrane database of systematic reviews. Cilt 3. s. CD006607. doi:10.1002/14651858.CD006607.pub4. PMID 22419316.
- ^ a b Chang CC, Cheng AC, Chang AB (2012). Chang, Christina C (Ed.). "Over-the-counter (OTC) medications to reduce cough as an adjunct to antibiotics for acute pneumonia in children and adults". Cochrane Database Syst Rev. Cilt 2. s. CD006088. doi:10.1002/14651858.CD006088.pub3. PMID 22336815.
- ^ Haider, BA (5 Ekim 2011). Bhutta, Zulfiqar A (Ed.). "Zinc supplementation as an adjunct to antibiotics in the treatment of pneumonia in children 2 to 59 months of age". Cochrane database of systematic reviews, 10. s. CD007368. doi:10.1002/14651858.CD007368.pub2. PMID 21975768.
- ^ a b c Kabra SK (2010). Kabra, Sushil K (Ed.). "Antibiotics for community-acquired pneumonia in children". Cochrane Database Syst Rev. 3 (3). s. CD004874. doi:10.1002/14651858.CD004874.pub3. PMID 20238334.
- ^ a b Anevlavis S (Şubat 2010). "Community acquired bacterial pneumonia". Expert Opin Pharmacother. 11 (3). s. 361–74. doi:10.1517/14656560903508770. PMID 20085502.
- ^ Lutfiyya MN (Şubat 2006). "Diagnosis and treatment of community-acquired pneumonia" (PDF). Am Fam Physician. 73 (3). s. 442–50. PMID 16477891. 9 Nisan 2012 tarihinde kaynağından arşivlendi (PDF). Erişim tarihi: 31 Temmuz 2014.
- ^ Eliakim-Raz, N (12 Eylül 2012). Eliakim-Raz, Noa (Ed.). "Empiric antibiotic coverage of atypical pathogens for community-acquired pneumonia in hospitalized adults". Cochrane database of systematic reviews. Cilt 9. s. CD004418. doi:10.1002/14651858.CD004418.pub4. PMID 22972070.
- ^ Scalera NM (Nisan 2007). "How long should we treat community-acquired pneumonia?". Curr. Opin. Infect. Dis. 20 (2). s. 177–81. doi:10.1097/QCO.0b013e3280555072. PMID 17496577.
- ^ a b American Thoracic Society; Infectious Diseases Society of America (Şubat 2005). "Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia". Am J Respir Crit Care Med. 171 (4). s. 388–416. doi:10.1164/rccm.200405-644ST. PMID 15699079.
- ^ a b c d e Murray and Nadel (2010). Chapter 32.
- ^ a b Marik, PE (Mayıs 2011). "Pulmonary aspiration syndromes". Current Opinion in Pulmonary Medicine. 17 (3). s. 148–54. doi:10.1097/MCP.0b013e32834397d6. PMID 21311332.
- ^ O'Connor S (2003). "Aspiration pneumonia and pneumonitis". Australian Prescriber. 26 (1). s. 14–7. 9 Temmuz 2009 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ a b Behera, D. (2010). Textbook of pulmonary medicine (2. bas.). New Delhi: Jaypee Brothers Medical Pub. s. 296–297. ISBN 9788184487497. 8 Aralık 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ a b c Cunha (2010). Pages6-18.
- ^ a b Ebby, Orin (Aralık 2005). "Community-Acquired Pneumonia: From Common Pathogens To Emerging Resistance". Emergency Medicine Practice. 7 (12). 15 Aralık 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ Rello, J (2008). "Demographics, guidelines, and clinical experience in severe community-acquired pneumonia". Critical care (London, England). Cilt 12 Suppl 6. s. S2. PMID 19105795.
- ^ a b c d e f g h i Yu, H (Mart 2011). "Management of pleural effusion, empyema, and lung abscess". Seminars in interventional radiology. 28 (1). s. 75–86. PMID 22379278.
- ^ Cunha (2010). Pages 250-251.
- ^ "WHO Disease and injury country estimates". World Health Organization (WHO). 2004. 11 Şubat 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 11 Kasım 2009.
- ^ Rudan, I (Mayıs 2008). "Epidemiology and etiology of childhood pneumonia". Bulletin of the World Health Organization. 86 (5). s. 408–16. doi:10.2471/BLT.07.048769. PMC 2647437 $2. PMID 18545744.
- ^ Garenne M (1992). "The magnitude of mortality from acute respiratory infections in children under 5 years in developing countries". World Health Stat Q. 45 (2–3). s. 180–91. PMID 1462653.
- ^ WHO (1999). "Pneumococcal vaccines. WHO position paper". Wkly. Epidemiol. Rec. 74 (23). s. 177–83. PMID 10437429.
- ^ a b al.], Ralph D. Feigin ... [et (2003). Textbook of pediatric infectious diseases (5. bas.). Philadelphia: W. B. Saunders. s. 299. ISBN 978-0-7216-9329-3. 9 Mayıs 2013 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ Hippocrates On Acute Diseases wikisource link
- ^ Maimonides, Fusul Musa ("Pirkei Moshe").
- ^ Klebs E (10 Aralık 1875). "Beiträge zur Kenntniss der pathogenen Schistomyceten. VII Die Monadinen". Arch. Exptl. Pathol. Parmakol. 4 (5/6). s. 40–488.
- ^ Friedländer C (4 Şubat 1882). "Über die Schizomyceten bei der acuten fibrösen Pneumonie". Virchow's Arch pathol. Anat. U. Physiol. 87 (2). s. 319–324. doi:10.1007/BF01880516.
- ^ Fraenkel A (21 Nisan 1884). "Über die genuine Pneumonie, Verhandlungen des Congress für innere Medicin". Dritter Congress. Cilt 3. s. 17–31.
- ^ Gram C (15 Mart 1884). "Über die isolierte Färbung der Schizomyceten in Schnitt- und Trocken-präparaten". Fortschr. Med. 2 (6). s. 185–9.
- ^ al.], edited by J.F. Tomashefski, Jr ... [et (2008). Dail and Hammar's pulmonary pathology (3. bas.). New York: Springer. s. 228. ISBN 978-0-387-98395-0. 9 Mayıs 2013 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
- ^ William Osler, Thomas McCrae (1920). The principles and practice of medicine: designed for the use of practitioners and students of medicine (9. bas.). D. Appleton. s. 78.
One of the most widespread and fatal of all acute diseases, pneumonia has become the "Captain of the Men of Death," to use the phrase applied by John Bunyan to consumption.
- ^ Adams WG (Ocak 1993). "Decline of childhood Haemophilus influenzae type B (Hib) disease in the Hib vaccine era". JAMA. 269 (2). s. 221–6. doi:10.1001/jama.269.2.221. PMID 8417239.
- ^ Whitney CG (Mayıs 2003). "Decline in invasive pneumococcal disease after the introduction of protein-polysaccharide conjugate vaccine". N. Engl. J. Med. 348 (18). s. 1737–46. doi:10.1056/NEJMoa022823. PMID 12724479.
- ^ "World Pneumonia Day Official Website". World Pneumonia Day Official Website. Fiinex. 15 Haziran 2016 tarihinde kaynağından arşivlendi. Erişim tarihi: 13 Ağustos 2011.
- John F. Murray (2010). Murray and Nadel's textbook of respiratory medicine (5. bas.). Philadelphia, PA: Saunders/Elsevier. ISBN 1416047107.
- Cunha, edited by Burke A. (2010). Pneumonia essentials (3. ed. bas.). Sudbury, MA: Physicians' Press. ISBN 0763772208. 8 Aralık 2014 tarihinde kaynağından arşivlendi. Erişim tarihi: 31 Temmuz 2014.
| Sınıflandırma | |
|---|---|
| Dış kaynaklar |

