Dissoziative Identitätsstörung
 Van Wikipedia, de gratis encyclopedie
Van Wikipedia, de gratis encyclopedie
| Klassifikation nach ICD-11 | |
|---|---|
| 6B64 | Dissoziative Identitätsstörung |
| 6B65 | Partielle dissoziative Identitätsstörung |
| ICD-11: Englisch • Deutsch (Entwurf) | |
| Klassifikation nach ICD-10 | |
|---|---|
| F44.81 | Multiple Persönlichkeit(sstörung) |
| ICD-10 online (WHO-Version 2019) | |
Die dissoziative Identitätsstörung (DIS) (nach DSM-5 und ICD-11) ist dadurch gekennzeichnet, dass verschiedene Persönlichkeitszustände (dissoziative Identitäten) abwechselnd die Kontrolle über das Denken, Fühlen und Handeln eines Menschen übernehmen.[1][2][3] Diese Identitäten verfügen über eigene Charaktereigenschaften, Verhaltensweisen, Fähigkeiten, Wahrnehmungs- und Denkmuster.[1][2][3] Zusätzlich treten Erinnerungslücken zu Ereignissen oder persönlichen Informationen auf, die nicht mehr durch gewöhnliche Vergesslichkeit erklärbar sind.[1][2][3]
Das früher als multiple Persönlichkeit(sstörung) (MP/MPS) bekannte Zustandsbild ist nicht zu verwechseln mit Persönlichkeitsstörungen oder psychotischen Störungen (siehe Abschnitt Klassifikation)[2][4][5] und wird in der Regel von weiteren psychischen Symptomen begleitet.[1]
Verbreitung
[Bearbeiten | Quelltext bearbeiten]Aufgrund mehrerer Studien wurde die Prävalenz der DIS auf 0,5 bis 1 Prozent in der Gesamtbevölkerung und auf 5 Prozent bei stationären psychiatrischen Patienten geschätzt. Nach einer Publikation von 1993 war das Verhältnis von Frauen zu Männern 9:1.[6]
In einer Übersichtsarbeit zu den von 2000 bis 2010 veröffentlichten Fällen wurde festgestellt, dass die internationale Verbreitung der DIS wegen stark verzerrter Datenlage (u. a. nordamerika-lastig) nicht zu beschreiben war. Im Übrigen wurde hervorgehoben, dass Diagnosen außerhalb von Therapien nahezu nie vorkamen.[7]
Ursachen und Entstehung
[Bearbeiten | Quelltext bearbeiten]Trauma-Hypothese
[Bearbeiten | Quelltext bearbeiten]Nach jahrzehntelanger Auswertung einer großen Anzahl von Krankengeschichten gibt es die Hypothese, dass die DIS durch äußere Störeinflüsse auf die Entwicklung während der Kindheit verursacht werde, da mehrheitlich von Patienten frühere traumatische Lebensereignisse berichtet würden.[1] Extrem negative Lebensumstände überwältigender Art wie Vernachlässigung, Misshandlung und sexuelle Übergriffe könnten die Entwicklung einer integrierten Persönlichkeit beeinträchtigen, insbesondere wenn die ersten traumatischen Erfahrungen vor dem Alter von fünf Jahren geschehen. Stattdessen könne es zu einer Abkapselung von Gedächtnisinhalten und wechselnden Identitäten kommen. Die DIS wird von manchen Autoren als Traumafolgestörung angesehen.[6][8] Neben anderen Modellen basieren das Ego-State-Modell und das Modell der strukturellen Dissoziation auf diesem Erklärungsansatz.
Soziokognitive Hypothese
[Bearbeiten | Quelltext bearbeiten]Von manchen Autoren wurden Unstimmigkeiten im Zusammenhang mit der Störung gesehen:
- Sehr wenige Kinder hätten diese Diagnose erhalten, obwohl die Krankheit ab dem Alter von drei Jahren auftreten könne.
- Es traten Identitäten in Form von Tieren oder Fabelwesen auf.
- Im Verlauf der Therapie sowie generell bis in die 1990er Jahre habe es eine Zunahme der Anzahl der jeweiligen Identitäten pro Person gegeben.
- Erinnerungsverfälschungen wie Pseudoerinnerungen seien seit den 1990er Jahren dokumentiert worden.
Einige Autoren folgerten daraus, dass therapeutische Suggestion eine entscheidende Rolle bei der Entstehung der Störung spielen könnte.[9][10][11][7]
Es wurde vielfach untersucht, ob es möglich ist, eine DIS zu simulieren. Eine systematische Übersichtsarbeit von 2014 kam zu dem Ergebnis, dass bei den Hauptsymptomen gesunde Versuchspersonen, die die Störung simulieren sollten, und Versuchspersonen, die mit DIS diagnostiziert waren, weitgehend ununterscheidbar waren. Die Autoren folgerten daraus, dass die Simulationsstudien eher die soziokognitive Hypothese als die Trauma-Hypothese stützen würden.[12]
Symptombild
[Bearbeiten | Quelltext bearbeiten]Betroffene haben wechselnde Identitäten mit jeweils eigenem Selbstbild und -konzept, beispielsweise grundlegende Einstellungen und Gefühle betreffend. Hinzu kommen Erinnerungslücken und regelmäßig auch Symptome ähnlich denen der posttraumatischen Belastungsstörung (PTBS).[1][13] Unterschiedliche weitere Symptome, die denen anderer Störungen ähneln, sind häufig und bessern sich in der Regel nur, wenn die DIS in ihre Behandlung mit einbezogen wird.[1] Dazu gehören insbesondere Depressionen, Angst-, Schlaf- und Essstörungen, Sucht- und Zwangserkrankungen, somatoforme Störungen, ängstlich-vermeidendes und Borderline-Verhalten.[1] Markante Unterschiede zwischen den einzelnen Identitäten sind dabei nicht ungewöhnlich;[1] auch das empfundene Alter oder Geschlecht[14] sowie die Handschrift[15] können sich unterscheiden. Das gesamte Symptombild weist dadurch eine besondere Bandbreite und Variabilität auf. Des Weiteren nehmen die Betroffenen ihre Identitätswechsel in der Regel lange Zeit nicht als solche, sondern als unklare Störungen wahr. Auch deshalb bleibt eine DIS oft lange unerkannt oder falsch diagnostiziert.
Neurobiologie
[Bearbeiten | Quelltext bearbeiten]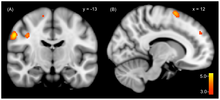
Mit dem Identitätswechsel gehen Wechsel körperlicher Werte des vegetativen Nervensystems (zum Beispiel Puls, Blutdruck, Muskelspannung, Sehschärfe) und markante Wechsel in der Aktivität des Gehirns einher, wie mit bildgebenden Verfahren wiederholt nachgewiesen wurde.[16][17][18] Auch bestimmte anatomische Abweichungen im Gehirn von Menschen mit DIS wurden wiederholt festgestellt. Diese betrafen jedoch nur statistische Daten von Gruppen, nicht aber die Daten von Einzelpersonen.[19][20]
Diagnose
[Bearbeiten | Quelltext bearbeiten]Die Diagnose erfolgt durch Erhebung der Krankengeschichte, eventuell mit Eigen- und Fremdanamnese. Sie gilt als anspruchsvoll, auch weil es Teil des Symptombildes ist, dass die Persönlichkeitszustände oft nur getrennt erlebt werden und teilweise die Tendenz besteht, sie zu verbergen. Auch daher ist das Risiko einer Fehldiagnose erhöht.[21]
Sofern ein Persönlichkeitszustand dominant ist und normalerweise im Alltag funktioniert, jedoch dissoziatives Wiedererinnern (Intrusionen) anderer Persönlichkeitszustände vorkommen, und die exekutive Kontrolle über das Bewusstsein und Verhalten, wenn überhaupt, nur gelegentlich, begrenzt und vorübergehend bei verschiedenen Persönlichkeitszuständen liegt, kommt eine partielle dissoziative Identitätsstörung (ICD-11 6B65; ICD-10 F44.9 dissoziative Störung [Konversionsstörung], nicht näher bezeichnet) als Diagnose in Betracht.[22]
Differenzialdiagnose
[Bearbeiten | Quelltext bearbeiten]- Patienten mit einer Borderline-Störung leiden unter häufigen Stimmungsschwankungen, oft ohne von außen erkennbare Ursache, die auf den ersten Blick wie Identitätswechsel erscheinen können. Außerdem sind schwerwiegende Identitätsstörungen typisch für das Krankheitsbild.[18][23]
- Auch manche Formen der Schizophrenie können Ähnlichkeit zu Symptomen aufweisen, die bei der DIS möglich sind. So erleben manche dieser Patienten Stimmen, die ihre Handlungen kommentieren und beobachten.[24][25]
- Die posttraumatische Belastungsstörung kann nicht sicher von der dissoziativen Identitätsstörung unterschieden werden, weil es keinen direkten Zusammenhang zwischen Dissoziation und Gedächtnisstörungen gibt.[26]
Behandlung
[Bearbeiten | Quelltext bearbeiten]Jenseits pharmakotherapeutischer Interventionen wird für die Behandlung der DIS ein eklektischer Therapieansatz empfohlen, „der psychodynamische, kognitiv-behaviorale, hypnotherapeutische und traumaadaptierte Vorgehensweisen umfasst“.[6] Eingesetzte Verfahren sind die von John und Helen Watkins entwickelte Ego-State-Therapie und die von Luise Reddemann und anderen konzipierte Psychodynamisch Imaginative Traumatherapie (PITT). Zu den die Behandlung begleitenden Verfahren gehören unter anderem Ergo- und Kunsttherapie.
Psychotherapie
[Bearbeiten | Quelltext bearbeiten]Die Therapie verfolgt grundsätzlich das Ziel, die Lebensqualität durch verbesserte Bewältigung der Gegensätze zwischen Persönlichkeitszuständen zu steigern, sowie die selbstregulativen Kräfte zu stärken. Sofern vom Patienten gewünscht, gilt es, die Integration verschiedener Persönlichkeitszustände zu unterstützen. Zu den Prioritäten der therapeutischen Arbeit gehören:
- Stabilisierung und Sicherheit
- Traumabearbeitung zur Reduktion der damit assoziierten, PTBS-artigen Symptomatik
- Sofern gewünscht, Integration von Persönlichkeitszuständen
Unter Beachtung dieser Prioritäten stehen drei Felder im Fokus:
- Reaktionsmuster bei Gefahren und Traumata
- Unterbrechungen, Lücken und Sprünge in der kindlichen und jugendlichen Entwicklung
- Bindungs- und Abgrenzungsverhalten
Für die Therapie der DIS stehen zahlreiche psychotherapeutische Methoden zur Verfügung, unter denen die Enaktive Traumatherapie, die Ego-State-Therapie und die Psychodynamisch Imaginative Traumatherapie bevorzugt zum Einsatz empfohlen werden. Die American Psychological Association rät in Auswertung der Mitteilungen erfahrener Therapeuten zu einer individuell angepassten und sorgfältig abgestuften Behandlung. Besonders in der ersten Phase der Therapie gelte es, die Patienten beim Aufbau von spezifischen Fähigkeiten zu unterstützen, die helfen können, riskantes oder gefährliches Verhalten zu vermeiden und sich zu schützen, damit sie sich zunehmend sicher fühlen können. Zu diesen Fähigkeiten gehört die Regulierung von Affekten und Emotionen, die Impulskontrolle und erfolgversprechende Strategien der zwischenmenschlichen Interaktion. Dissoziierte Selbstzustände sollten möglichst frühzeitig in der Behandlung identifiziert und mit ihnen gearbeitet werden, wobei darauf zu achten sei, die Patienten nicht zu überwältigen.
Die Traumatherapeuten Suzette Boon, Kathy Steele und Onno van der Hart legten bereits 2011 ein Manual für das sogenannte Skillstraining von Patienten und Therapeuten vor.[27] Für das therapeutische Vorgehen werden insbesondere die Altersgruppen der bis Vierjährigen, der Vier- bis Achtzehnjährigen und der Erwachsenen unterschieden. Entsprechend wurden Richtlinien für die Behandlung von Kindern und Jugendlichen einerseits und Erwachsenen andererseits vorgelegt.
Insgesamt besteht Einigkeit in der Anwendung eines phasenorientierten Vorgehens, „bei dem zunächst eine Stabilisierung der Patienten angestrebt wird, bevor man sich gezielt der Bearbeitung traumatischen Materials zuwendet“. Der Einsatz störungsspezifischer Techniken diene der Entwicklung und Unterstützung eines zusammenhängenden Selbst. „Als Therapie der Wahl“ gelte „eine individuelle ambulante Langzeitpsychotherapie mit zwei Stunden pro Woche über mehrere Jahre“, doch hätten sich auch „kombinierte Therapieangebote von ambulanter und stationärer Intervalltherapie klinisch bewährt“. Überdies lägen „erste Erfahrungen von strukturierten Gruppenangeboten zur gezielten Stabilisierung in Kombination mit individuellen Einzeltherapien vor“, die „in Zukunft möglicherweise effizientere und ökonomischere Alternativen zur alleinigen Langzeitpsychotherapie darstellen können“, wie im Jahr 2006 im Deutschen Ärzteblatt mitgeteilt wurde.[6]
Pharmakotherapie
[Bearbeiten | Quelltext bearbeiten]Es gibt bisher (Stand Juli 2024) kein Medikament, das zur Behandlung der dissoziativen Identitätsstörung zugelassen ist. Vorhandene Forschungsergebnisse sind noch von geringer Aussagekraft, und weitere Studien werden benötigt. Eine etwaige Medikation findet daher im Rahmen des Off-Label-Use statt. Sie orientiert sich sowohl an der individuellen Symptomatik als auch an der individuellen Reaktion auf das Medikament.[28][29]
Prognose und Verlauf
[Bearbeiten | Quelltext bearbeiten]Die individuellen Einschränkungen variieren stark:[1] Einige Menschen können mit dissoziativen Identitäten hohe akademische und berufliche Leistungen erbringen.[30] Eine Übersichtsstudie von 2023 beschreibt die Möglichkeiten eines erfüllten Lebens für Personen mit DIS durch ausreichende Kenntnisse über die Störung und wirksame Therapien.[29]
Geschichte
[Bearbeiten | Quelltext bearbeiten]
Diskurse über dissoziative Identitäten waren bei französischen Psychiatern und Philosophen der Jahre 1840 bis 1880 ein häufiges Thema;[6] so wurde ein Fall aus dem 16. Jahrhundert erstmals 1896 und dann erneut 1996 analysiert.[32] Der Begriff der Dissoziation als „Desintegration und Fragmentierung des Bewusstseins“ wurde 1889 durch den französischen Psychiater und Begründer der modernen dynamischen Psychiatrie Pierre Janet (1859–1947) geprägt.[33] Er entwickelte eine bis heute einflussreiche Theorie über die Verarbeitungsprozesse traumatischer Erfahrungen und betrachtete die Traumaantwort grundsätzlich als eine Störung des Gedächtnisses, welche die Integration der traumatischen Erinnerungen in bestehende kognitive Strukturen verhindere, was über eine Abspaltung von Bewusstsein und Willenskontrolle zu dissoziativer Amnesie führe.
Im Jahr 1973 erschien Sybil, ein von der Journalistin Flora Rheta Schreiber verfasster Bericht über eine Patientin mit 16 Persönlichkeitszuständen, der zum Bestseller avancierte. Danach meldeten sich in den USA mehrere Hundert Menschen, die angaben, ebenfalls unter dieser Störung zu leiden. In späteren Jahren wurde das Buch aufgrund bestimmter darin vorkommender Methoden zur Behandlung (Erzeugung von Medikamentenabhängigkeit, Elektroschock) und der kommerziellen Interessen der Beteiligten als unzuverlässige und irreführende Quelle angesehen.[34] Die Psychiaterin der Patientin habe, so wird vermutet, diese zu entscheidenden Aussagen verleitet und vom Verkauf ihrer Geschichte profitiert.[35]
Klassifikation
[Bearbeiten | Quelltext bearbeiten]Historisch waren die dissoziativen Störungen, einschließlich der dissoziativen Identitätsstörung, in breiteren Diagnosen subsumiert.[36][37] Mit der Veröffentlichung des DSM-III der American Psychiatric Association im Jahr 1980 wurde die DIS mit der Diagnose multiple Persönlichkeit erstmals eigenständig und definiert,[38][39] ehe sie zur multiplen Persönlichkeitsstörung (DSM-III-R, 1987),[38][40] und schließlich zur dissoziativen Identitätsstörung fortentwickelt wurde (seit DSM-IV, 1994).[38][41]
Die Weltgesundheitsversammlung, das höchste Entscheidungsorgan der Weltgesundheitsorganisation, ist für die Verabschiedung neuer Versionen der Internationalen Klassifikation der Krankheiten (ICD) zuständig. In dieser Klassifikation erstmals separat verzeichnet war die Störung mit der Diagnose multiple Persönlichkeitsstörung (erste ICD-10-Version, 1993),[2][4][42] die dann in multiple Persönlichkeit umbenannt (alle späteren ICD-10-Versionen),[5] und schließlich zur dissoziativen Identitätsstörung fortentwickelt wurde (ICD-11, 2019 beschlossen, ab 2022 in Kraft).[3][43]
| Inkrafttreten | Weltgesundheitsorganisation | American Psychiatric Association |
|---|---|---|
| 1980 | DSM-III: multiple Persönlichkeit | |
| 1987 | DSM-III-R: multiple Persönlichkeitsstörung | |
| 1993 | ICD-10: multiple Persönlichkeitsstörung | |
| 1994 | DSM-IV: dissoziative Identitätsstörung | |
| 2000 | DSM-IV-TR: dissoziative Identitätsstörung | |
| 2003 | ICD-10: multiple Persönlichkeit | |
| 2013 | DSM-5: dissoziative Identitätsstörung | |
| 2022 | ICD-11: dissoziative Identitätsstörung |
Kritik bezüglich der Geschichte der Klassifikationen
[Bearbeiten | Quelltext bearbeiten]Mehrere systematische Übersichtsarbeiten gelangten ab Mitte der 2000er bis in die 2010er Jahre hinein zu dem Schluss, dass das Konzept der Krankheit überwiegend auf einer Modeerscheinung der 1980er und 1990er Jahre beruhe, wissenschaftlich unzureichend begründet sei und das Forschungsinteresse seitdem zurückgegangen sei.[10][44][7][45][46]
Mittlerweile hat sich die Diskussion bezüglich der Aussagekraft (Validität) der Diagnose von dissoziativen Identitätsstörungen etwas verschoben. Zweifel am Vorhandensein der Krankheit werden deutlich seltener geäußert.[47] Dafür wird vermehrt auf eine durch Social Media hervorgerufene Problematik hingewiesen: Immer häufiger stellen dort Teilnehmer auf Plattformen wie beispielsweise TikTok ihre (oftmals selbst diagnostizierte) Persönlichkeitsstörung und ihre vermeintlich wechselnden Identitäten zur Schau. Dies geht häufig mit einer Romantisierung, Glorifizierung und Sexualisierung der Störung einher. Es erscheint möglich, dass sich Menschen, die sich solche Videos ansehen, selbst falsch positiv diagnostizieren.[48][49][50]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Fachliteratur
[Bearbeiten | Quelltext bearbeiten]- Gast, Ursula, and Gustav Wirtz. Dissoziative Identitätsstörung bei Erwachsenen (Leben Lernen, Bd. 283): Expertenempfehlungen und Praxisbeispiele. Vol. 283. Klett-Cotta, 2. neubearbeitete Auflage 2022, ISBN 978-3-608-20617-3.
- Luise Reddemann: Dissoziation. In: T. Bronisch, L. Reddemann, M. Bohus, M. Dose, C. Unckel: Krisenintervention bei Persönlichkeitsstörungen: Therapeutische Hilfe bei Suizidalität, Selbstschädigung, Impulsivität, Angst und Dissoziation. Pfeiffer bei Klett-Cotta, Stuttgart 2000, ISBN 3-608-89688-0. 4. Auflage: Klett-Cotta, Stuttgart 2009, ISBN 978-3-608-89096-9, S. 145–163.
- Luise Reddemann, Arne Hofmann, Ursula Gast: Psychotherapie der dissoziativen Störungen. 3., überarbeitete Auflage. Thieme, Stuttgart 2011, ISBN 978-3-13-130513-8.
Rezeption in den Medien
[Bearbeiten | Quelltext bearbeiten]Die DIS findet sich in Filmen und Büchern sowohl als bloßes Mittel zur Handlungsentwicklung, als auch als zentrales Thema.[51][52][53] Die Darstellung in Spielfilmen wird als häufig realitätsfern beschrieben,[53][54][55][56] was Fach- und Interessensverbände kritisieren.[56][57] Es sind mehrere autobiografische Werke erschienen, die zum Teil wesentlichen Einfluss auf die allgemeine Kenntnis und das öffentliche Verständnis der DIS hatten.[58]
Dokumentationen
[Bearbeiten | Quelltext bearbeiten]- Multiple Persönlichkeit, Die Frage, Funk, 2019[59][60][61]
- The Lives I Lead, Radio 1 Stories, BBC Radio 1, 2018[62][63]
- Multiple Persönlichkeit: „Ich bin viele!“, Radiowissen, Bayern 2, 2013[64]
Autobiografien
[Bearbeiten | Quelltext bearbeiten]- Cameron West: First Person Plural: My Life As A Multiple. Hyperion, New York 1999
- deutsche Ausgabe: Erste Person Plural. Die Geschichte meiner vielen Persönlichkeiten. List, München 1999
- Joan Frances Casey: The Flock. Random House Publishing, New York 1991[65]
- deutsche Ausgabe: Ich bin viele: Eine ungewöhnliche Heilungsgeschichte, Rowohlt Verlag, Reinbek bei Hamburg 1992[66]
- Truddi Chase: When Rabbit Howls, Berkley Books, New York, 1987[58][67]
- deutsche Ausgabe: Aufschrei. Bastei Lübbe, Bergisch Gladbach 1988
Romane und Novellen
[Bearbeiten | Quelltext bearbeiten]- Hannah C. Rosenblatt: aufgeschrieben. Edition Assemblage, Münster 2019[68][69]
- Matt Ruff: Set This House in Order: A Romance of Souls. HarperCollins Publishers, New York 2003[70][71]
- deutsche Ausgabe: Ich und die anderen. Carl Hanser Verlag, München 2004
- Adriana Stern: Hannah und die Anderen. Argument Verlag, Hamburg 2001
- Daniel Keyes: The fifth Sally. Houghton Mifflin Harcourt, Boston 1980
- deutsche Ausgabe: Die fünfte Sally. Nymphenburger Verlag, München 1983
Spielfilme und Serien
[Bearbeiten | Quelltext bearbeiten]- What If It Works?, Australien, 2017[72][73]
- Frankie & Alice, Canada, 2010[74][75]
- Taras Welten, USA, 2009–2011
- Voices Within: The Lives of Truddi Chase, USA, 1990[76][77][78]
- Eva mit den drei Gesichtern, USA, 1957
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Deutsche Gesellschaft für Trauma und Dissoziation (DGTD) – deutsche Fachgesellschaft
- European Society for Trauma and Dissociation (ESTD) – europäische Fachgesellschaft
- Rebecca J. Lester: Die Geschichte von Ella und ihren zwölf Ichs. In: Spektrum.de. 25. Juli 2023, abgerufen am 27. Juli 2023.
- Stéphanie Lavaud: Dissoziative Identitätsstörung: Modeerscheinung oder Tatsache? In: Aptus Health, veröffentlicht 23. März 2023.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ a b c d e f g h i j DSM-5 Task Force: Diagnostic and statistical manual of mental disorders: DSM-5. Hrsg.: American Psychiatric Association. 5. Auflage. American Psychiatric Association, Arlington, VA 2013, ISBN 978-0-89042-554-1.
- ↑ a b c d e The ICD-10 Classification of Mental and Behavioural Disorders. World Health Organization (englisch).
- ↑ a b c d ICD-11 – Mortality and Morbidity Statistics. WHO, abgerufen am 6. April 2019 (englisch).
- ↑ a b World Health Organization: The ICD-10 classification of mental and behavioural disorders: diagnostic criteria for research. World Health Organization, Geneva 1993, ISBN 92-4154455-4, S. 104 (who.int [PDF]).
- ↑ a b World Health Organization: International statistical classification of diseases and related health problems. 10th revision, 2nd edition Auflage. Genf 2004, ISBN 92-4154649-2 (englisch).
World Health Organization: International statistical classification of diseases and related health problems. 10th revision, 5th edition Auflage. Genf 2016, ISBN 978-92-4154916-5, S. 312 (englisch, who.int [PDF; abgerufen am 16. April 2019]).
World Health Organization: ICD-10 online versions. 23. November 2018, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2003 (Second Edition). 2003, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2004. 2004, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2005. 2005, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2006. 2006, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2007. 2007, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2008. 2008, abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2010. 2010, abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2014. 2014, abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2015. 2015, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch).
World Health Organization: ICD-10 2016. 2016, archiviert vom (nicht mehr online verfügbar) am 15. April 2019; abgerufen am 15. April 2019 (englisch). - ↑ a b c d e Ursula Gast, Frauke Rodewald, Arne Hofmann, Helga Mattheß, Ellert Nijenhuis, Luise Reddemann, Hinderk M. Emrich: Die dissoziative Identitätsstörung – häufig fehldiagnostiziert. In: Deutsches Ärzteblatt. Band 103, Nr. 47, 2006, ISSN 0012-1207, S. A-3193 / B-2781 / C-2664 (aerzteblatt.de [abgerufen am 26. Mai 2020])., PDF
- ↑ a b c Boysen GA, VanBergen A: A review of published research on adult dissociative identity disorder: 2000-2010. In: J Nerv Ment Dis. 201. Jahrgang, Nr. 1, 2013, S. 5–11, doi:10.1097/NMD.0b013e31827aaf81, PMID 23274288 (nih.gov)., PDF.
- ↑ Luise Reddemann, Arne Hofmann, Ursula Gast (Hrsg.): Psychotherapie der dissoziativen Störungen: Krankheitsmodelle und Therapiepraxis – störungsspezifisch und schulenübergreifend. 3., überarb. Auflage. Thieme, Stuttgart 2011, ISBN 978-3-13-130513-8, S. 25.
- ↑ August Piper, Harold Merskey: The Persistence of Folly: Critical Examination of Dissociative Identity Disorder. Part II. The Defence and Decline of Multiple Personality or Dissociative Identity Disorder. In: The Canadian Journal of Psychiatry. Band 49, Nr. 10, Oktober 2004, ISSN 0706-7437, S. 678–683, doi:10.1177/070674370404901005 (sagepub.com [abgerufen am 15. Mai 2020]).
- ↑ a b Guy A. Boysen: The scientific status of childhood dissociative identity disorder: a review of published research. In: Psychotherapy and Psychosomatics. Band 80, Nr. 6, 2011, ISSN 1423-0348, S. 329–334, doi:10.1159/000323403, PMID 21829044.
- ↑ Steven Jay Lynn, Scott O. Lilienfeld, Harald Merckelbach, Timo Giesbrecht, Dalena van der Kloet: Dissociation and Dissociative Disorders: Challenging Conventional Wisdom. In: Current Directions in Psychological Science. Band 21, Nr. 1, Februar 2012, ISSN 0963-7214, S. 48–53, doi:10.1177/0963721411429457 (sagepub.com [abgerufen am 15. Mai 2020]).
- ↑ Boysen GA, VanBergen A: Simulation of multiple personalities: a review of research comparing diagnosed and simulated dissociative identity disorder. In: Clin Psychol Rev. 34. Jahrgang, Nr. 1, 2014, S. 14–28, doi:10.1016/j.cpr.2013.10.008, PMID 24291657 (nih.gov)., PDF.
- ↑ Paul F. Dell, John A. O’Neil: Dissociation and the dissociative disorders: DSM-V and beyond. Routledge, New York 2009, ISBN 978-0-415-95785-4.
- ↑ Paul F. Dell, John A. O’Neil: Dissociation and the dissociative disorders: DSM-V and beyond. Routledge, New York 2009, ISBN 978-0-415-95785-4, S. 301.
- ↑ Colin A. Ross: When to Suspect and How to Diagnose Dissociative Identity Disorder. In: Journal of EMDR Practice and Research. Band 9, Nr. 2, 2015, ISSN 1933-3196, S. 114–120, doi:10.1891/1933-3196.9.2.114 (springerpub.com [abgerufen am 23. Oktober 2019]).
- ↑ M. N. Modesti, L. Rapisarda, G. Capriotti, A. Del Casale: Functional Neuroimaging in Dissociative Disorders: A Systematic Review. In: Journal of personalized medicine. Band 12, Nummer 9, August 2022, S. , doi:10.3390/jpm12091405, PMID 36143190, PMC 9502311 (freier Volltext) (Review).
- ↑ S. Lotfinia, Z. Soorgi, Y. Mertens, J. Daniels: Structural and functional brain alterations in psychiatric patients with dissociative experiences: A systematic review of magnetic resonance imaging studies. In: Journal of Psychiatric Research. Band 128, September 2020, S. 5–15, doi:10.1016/j.jpsychires.2020.05.006, PMID 32480060 (Review) (freier Volltext).
- ↑ a b A. Krause-Utz, R. Frost, D. Winter, B. M. Elzinga: Dissociation and Alterations in Brain Function and Structure: Implications for Borderline Personality Disorder. In: Current psychiatry reports. Band 19, Nummer 1, Januar 2017, S. 6, doi:10.1007/s11920-017-0757-y, PMID 28138924, PMC 5283511 (freier Volltext) (Review).
- ↑ Eric Vermetten, Christian Schmahl, Sanneke Lindner, Richard J. Loewenstein, J. Douglas Bremner: Hippocampal and Amygdalar Volumes in Dissociative Identity Disorder. In: American Journal of Psychiatry. Band 163, Nr. 4, April 2006, ISSN 0002-953X, S. 630–636, doi:10.1176/ajp.2006.163.4.630, PMID 16585437, PMC 3233754 (freier Volltext) – (psychiatryonline.org [abgerufen am 17. Mai 2020]).
- ↑ Sima Chalavi, Eline M. Vissia, Mechteld E. Giesen, Ellert R.S. Nijenhuis, Nel Draijer: Abnormal hippocampal morphology in dissociative identity disorder and post-traumatic stress disorder correlates with childhood trauma and dissociative symptoms: Hippocampal morphology in DID and PTSD. In: Human Brain Mapping. Band 36, Nr. 5, Mai 2015, S. 1692–1704, doi:10.1002/hbm.22730, PMID 25545784, PMC 4400262 (freier Volltext) – (wiley.com [abgerufen am 17. Mai 2020]).
- ↑ Vedat Şar: The Many Faces of Dissociation: Opportunities for Innovative Research in Psychiatry. In: Clinical Psychopharmacology and Neuroscience. Band 12, Nr. 3, Dezember 2014, ISSN 1738-1088, S. 171–179, doi:10.9758/cpn.2014.12.3.171, PMID 25598819, PMC 4293161 (freier Volltext).
- ↑ Geoffrey M. Reed, Michael B. First, Cary S. Kogan, Steven E. Hyman, Oye Gureje: Innovations and changes in the ICD-11 classification of mental, behavioural and neurodevelopmental disorders: Innovations and changes in the ICD-11 classification of mental, behavioural and neurodevelopmental disorders. In: World Psychiatry. Band 18, Nr. 1, Februar 2019, S. 3–19, doi:10.1002/wps.20611, PMID 30600616, PMC 6313247 (freier Volltext).
- ↑ A. Krause-Utz, R. Frost, E. Chatzaki, D. Winter, C. Schmahl, B. M. Elzinga: Dissociation in Borderline Personality Disorder: Recent Experimental, Neurobiological Studies, and Implications for Future Research and Treatment. In: Current psychiatry reports. Band 23, Nummer 6, April 2021, S. 37, doi:10.1007/s11920-021-01246-8, PMID 33909198, PMC 8081699 (freier Volltext) (Review).
- ↑ B. Foote, J. Park: Dissociative identity disorder and schizophrenia: differential diagnosis and theoretical issues. In: Current psychiatry reports. Band 10, Nummer 3, Juni 2008, S. 217–222, doi:10.1007/s11920-008-0036-z, PMID 18652789 (Review).
- ↑ S. B. Renard, R. J. Huntjens, P. H. Lysaker, A. Moskowitz, A. Aleman, G. H. Pijnenborg: Unique and Overlapping Symptoms in Schizophrenia Spectrum and Dissociative Disorders in Relation to Models of Psychopathology: A Systematic Review. In: Schizophrenia bulletin. Band 43, Nummer 1, Januar 2017, S. 108–121, doi:10.1093/schbul/sbw063, PMID 27209638, PMC 5216848 (freier Volltext) (Review).
- ↑ M. Bedard-Gilligan, L. A. Zoellner: Dissociation and memory fragmentation in post-traumatic stress disorder: an evaluation of the dissociative encoding hypothesis. In: Memory. Band 20, Nummer 3, 2012, S. 277–299, doi:10.1080/09658211.2012.655747, PMID 22348400, PMC 3310188 (freier Volltext) (Review).
- ↑ Boon, Steele, van der Hart: Coping with trauma-related dissociation: skills training for patients and their therapists. 1st ed Auflage. W.W. Norton, New York 2011, ISBN 978-0-393-70646-8.
- ↑ Julie P. Gentile, Kristy S. Dillon, Paulette Marie Gillig: Psychotherapy and Pharmacotherapy for Patients with Dissociative Identity Disorder. In: Innovations in Clinical Neuroscience. Band 10, Nr. 2, Februar 2013, ISSN 2158-8333, S. 22–29, PMID 23556139, PMC 3615506 (freier Volltext).
- ↑ a b M. Saxena, S. Tote, B. Sapkale: Multiple Personality Disorder or Dissociative Identity Disorder: Etiology, Diagnosis, and Management. In: Cureus. Band 15, Nummer 11, November 2023, S. e49057, doi:10.7759/cureus.49057, PMID 38116333, PMC 1073009 (freier Volltext) (Review).
- ↑ Jane Wegscheider Hyman: I Am More Than One: How Women with Dissociative Identity Disorder Have Found Success in Life and Work. McGraw-Hill, New York 2007, ISBN 0-07-146257-0 (englisch).
- ↑ Onno van der Hart, Rutger Horst: The dissociation theory of Pierre Janet. In: Journal of Traumatic Stress. Band 2, Nr. 4, Oktober 1989, S. 397–412, doi:10.1002/jts.2490020405.
- ↑ Onno van der Hart, Ruth Lierens, Jean Goodwin: Jeanne Fery: A Sixteenth-Century Case of Dissociative Identity Disorder. In: The Journal of Psychohistory. Band 24, Nr. 1, 1996, OCLC 2428996, S. 18–35, PMID 11616278 (englisch, archive.org [PDF; abgerufen am 26. Mai 2020]).
- ↑ Pierre Janet: L’automatisme psychologique. Société Pierre Janet, 1973 (Erstausgabe: Félix Alcan, Paris 1889). Nach: Ursula Gast, Frauke Rodewald, Arne Hofmann, Helga Mattheß, Ellert Nijenhuis, Luise Reddemann, Hinderk M. Emrich: Die dissoziative Identitätsstörung – häufig fehldiagnostiziert. In: Deutsches Ärzteblatt. Band 103, Nr. 47, 2006, ISSN 0012-1207, S. A-3193 / B-2781 / C-2664 (aerzteblatt.de [abgerufen am 26. Mai 2020]).
- ↑ Mikkel Borch-Jacobsen: Making minds and madness: from hysteria to depression. Cambridge University Press, Cambridge, UK 2009, ISBN 978-0-521-88863-9, S. 64 ff.
- ↑ Corinna Hartmann: Zersprungene Seele. In: spektrum.de. 18. Januar 2022, abgerufen am 22. Januar 2022.
- ↑ Committee on Nomenclature and Statistics: DSM-II: Diagnostic and Statistical Manual of Mental Disorders, Second Edition. Hrsg.: American Psychiatric Association. Washington, D.C. 1968, LCCN 68-026515, S. 40 (englisch).
- ↑ J. van Drimmelen, N. Sartorius, A. L'Hours, A. Bertelsen: The ICD-10 Classification of Mental and Behavioural Disorders: Conversion Tables Between ICD-8, ICD-9, and ICD-10. Hrsg.: World Health Organisation, Division of Mental Health. 1. Auflage. Genf 1994, WHO/MNH/92.16.Rev.1, S. 53–54 (englisch, who.int [PDF; abgerufen am 4. Juni 2020]).
- ↑ a b c Luise Reddemann, Arne Hofmann, Ursula Gast: Psychotherapie der dissoziativen Störungen. 3., überarbeitete Auflage. Thieme, Stuttgart 2011, ISBN 978-3-13-130513-8, S. 24–25.
- ↑ Task Force on Nomenclature and Statistics: DSM-III: Diagnostic and Statistical Manual of Mental Disorders, Third Edition. Hrsg.: American Psychiatric Association. Washington, D.C 1980, LCCN 79-055868, S. 257–259 (englisch).
- ↑ Diagnostic and Statistical Manual of Mental Disorders: DSM-III-R. American Psychiatric Association, Washington, D.C. 1987, ISBN 0-89042-018-1, S. 269–272 (englisch).
- ↑ David Spiegel, Richard J. Loewenstein, Roberto Lewis-Fernández, Vedat Sar, Daphne Simeon: Dissociative disorders in DSM-5. In: Depression and Anxiety. Band 28, Nr. 9, September 2011, S. 824–852, doi:10.1002/da.20874.
- ↑ World Health Organization: The ICD-10 classification of mental and behavioural disorders: Clinical descriptions and diagnostic guidelines. World Health Organization, Geneva 1992, ISBN 92-4154422-8, S. 160 (who.int [PDF]).
- ↑ ICD-11 von der WHA verabschiedet. Archiviert vom (nicht mehr online verfügbar) am 15. Dezember 2019; abgerufen am 29. November 2019. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Harrison G. Pope Jr., Steven Barry, Alexander Bodkin, James I. Hudson: Tracking Scientific Interest in the Dissociative Disorders: A Study of Scientific Publication Output 1984–2003. In: Psychotherapy and Psychosomatics. Band 75, Nr. 1, 2006, ISSN 0033-3190, S. 19–24, doi:10.1159/000089223 (karger.com [abgerufen am 15. Mai 2020]).
- ↑ Guy A. Boysen, Alexandra VanBergen: Simulation of multiple personalities: a review of research comparing diagnosed and simulated dissociative identity disorder. In: Clinical Psychology Review. Band 34, Nr. 1, Februar 2014, ISSN 1873-7811, S. 14–28, doi:10.1016/j.cpr.2013.10.008, PMID 24291657.
- ↑ Joel Paris: The Rise and Fall of Dissociative Identity Disorder:. In: The Journal of Nervous and Mental Disease. Band 200, Nr. 12, Dezember 2012, ISSN 0022-3018, S. 1076–1079, doi:10.1097/NMD.0b013e318275d285 (lww.com [abgerufen am 15. Mai 2020]).
- ↑ S. J. Lynn, C. Polizzi, H. Merckelbach, C. D. Chiu, R. Maxwell, D. van Heugten, S. O. Lilienfeld: Dissociation and Dissociative Disorders Reconsidered: Beyond Sociocognitive and Trauma Models Toward a Transtheoretical Framework. In: Annual review of clinical psychology. Band 18, Mai 2022, S. 259–289, doi:10.1146/annurev-clinpsy-081219-102424, PMID 35226824 (Review), PDF.
- ↑ John D. Haltigan, Tamara M. Pringsheim, Gayathiri Rajkumar: Social media as an incubator of personality and behavioral psychopathology: Symptom and disorder authenticity or psychosomatic social contagion? In: Comprehensive Psychiatry. Band 121, 2023, ISSN 0010-440X, doi:10.1016/j.comppsych.2022.152362 (sciencedirect.com [abgerufen am 6. August 2023]).
- ↑ A. Giedinghagen: The tic in TikTok and (where) all systems go: Mass social media induced illness and Munchausen’s by internet as explanatory models for social media associated abnormal illness behavior. In: Clinical child psychology and psychiatry. Band 28, Nummer 1, Januar 2023, S. 270–278, doi:10.1177/13591045221098522, PMID 35473358.
- ↑ C. A. Porter, T. Mayanil, T. Gupta, L. E. Horton: #DID: The Role of Social Media in the Presentation of Dissociative Symptoms in Adolescents. In: Journal of the American Academy of Child and Adolescent Psychiatry. [elektronische Veröffentlichung vor dem Druck] Juni 2023, doi:10.1016/j.jaac.2023.03.021, PMID 37271332.
- ↑ Hannah Kathryn Merry: Fictional representations of dissociative identity disorder in contemporary American fiction. Juni 2017 (keele.ac.uk [abgerufen am 29. Juli 2019] Keele University).
- ↑ Heike Schwarz: Beware of the other side(s): multiple personality disorder and dissociative identity disorder in American fiction (= American Culture Studies). transcript Verlag, Bielefeld 2014, ISBN 978-3-8394-2488-9 (englisch).
- ↑ a b Lisa D. Butler, Oxana Palesh: Spellbound: Dissociation in the Movies. In: Journal of Trauma & Dissociation. Band 5, Nr. 2, 13. Juli 2004, ISSN 1529-9732, S. 61–87, doi:10.1300/J229v05n02_04 (tandfonline.com [abgerufen am 29. Juli 2019]).
- ↑ Aleksandar Damjanović, Olivera Vuković, Aleksandar A. Jovanović, Miroslava Jašović-Gašić: Psychiatry and movies. In: Psychiatria Danubina. Band 21, Nr. 2, 21. März 2009, ISSN 0353-5053, S. 230–235 (srce.hr [abgerufen am 29. Juli 2019]).
- ↑ Hannah Kathryn Merry: Fictional representations of dissociative identity disorder in contemporary American fiction. Juni 2017, S. 11 (keele.ac.uk [abgerufen am 29. Juli 2019] Keele University).
- ↑ a b ISSTD Statement on the Movie “Split”. In: ISSTD News. Abgerufen am 29. Juli 2019 (englisch).
- ↑ SANE Australia speaks out against Split movie. Abgerufen am 29. Juli 2019 (englisch).
- ↑ a b Heike Schwarz: Beware of the other side(s): multiple personality disorder and dissociative identity disorder in American fiction (= American Culture Studies). transcript Verlag, Bielefeld 2014, ISBN 978-3-8394-2488-9, S. 173 (englisch).
- ↑ Multiple Persönlichkeit: Unsere beste Freundin hat uns gerettet. 15. Oktober 2019, abgerufen am 15. Oktober 2019.
- ↑ Multiple Persönlichkeit: Q&A zur dissoziativen Identitätsstörung. 5. November 2019, abgerufen am 26. Mai 2020.
- ↑ Multiple Persönlichkeit / DIS: Q&A mit Therapeutin. 12. November 2019, abgerufen am 26. Mai 2020.
- ↑ The Lives I Lead: My Multiple Personalities. In: BBC Radio 1 – Radio 1 Stories. 29. Juni 2018, abgerufen am 30. Juli 2019 (englisch).
- ↑ Dissociative Identity Disorder Documentary: The Lives I Lead. In: BBC Radio 1. 29. Juni 2018, abgerufen am 30. Juli 2019 (englisch).
- ↑ Bayerischer Rundfunk Internet: Kathrin Hasselbeck / Sendung: Prisca Straub: Multiple Persönlichkeit: „Ich bin viele!“ 20. Februar 2013, abgerufen am 15. Oktober 2019.
- ↑ Heike Schwarz: Beware of the other side(s): multiple personality disorder and dissociative identity disorder in American fiction (= American Culture Studies). transcript Verlag, Bielefeld 2014, ISBN 978-3-8394-2488-9, S. 179–185 (englisch).
- ↑ Michael Zirkler: Wissen, Lernen, Wirklichkeit: systemisch-konstruktivistische Theorien und ihre Bedeutung für Lehre, Lernen und Beratung. Hamburg 1. Januar 2001, S. 234 (uni-hamburg.de [abgerufen am 26. Mai 2020]).
- ↑ Sue N. Elkind: With the Troops. In: The San Francisco Jung Institute Library Journal. Band 8, Nr. 3, März 1989, S. 29–44, doi:10.1525/jung.1.1989.8.3.29.
- ↑ Mithu Sanyal: „aufgeschrieben“ von H. C. Rosenblatt. In: Buch der Woche. WDR, 12. April 2019, abgerufen am 28. Februar 2020.
- ↑ Barbara Schecher, David Doell: Zeug_innenschaft als Solidarität. Rezension. In: DDR – Innenansichten in der Literatur. kritisch-lesen.de, 8. Oktober 2019, S. 40–42, abgerufen am 26. Mai 2020.
- ↑ Kerry Fried: Cheaper by the Dozen. In: The New York Times. 23. März 2003, ISSN 0362-4331 (nytimes.com [abgerufen am 26. Mai 2020]).
- ↑ Ann L. Hackman: Set This House in Order: A Romance of Souls. In: Psychiatric Services. Band 54, Nr. 12, Dezember 2003, ISSN 1075-2730, S. 1660, doi:10.1176/appi.ps.54.12.1660.
- ↑ What If It Works? Movie. Abgerufen am 2. August 2019 (englisch).
- ↑ What If It Works? Abgerufen am 2. August 2019.
- ↑ T. J. Lustig, James Peacock: Diseases and disorders in contemporary fiction: the syndrome syndrome. In: Routledge Studies in Contemporary Literature. Taylor & Francis, New York, USA 2013, ISBN 978-0-415-50740-0, S. 184 (englisch).
- ↑ Frankie & Alice. Abgerufen am 14. September 2019.
- ↑ Anita L. Allen: Unpopular privacy: what must we hide? Oxford University Press, Oxford / New York 2011, ISBN 978-0-19-514137-5, S. 100 (englisch).
- ↑ Danny Wedding: Movies and mental illness: using films to understand psychopathology. 5. Auflage. Hogrefe, Göttingen 2024, ISBN 978-1-61676-553-8, S. 423 (englisch).
- ↑ New York Media LLC: New York Magazine. Band 23, Nr. 20, 21. Mai 1990, ISSN 0028-7369, S. 70 (englisch).