Orta kulak iltihabı
 Vikipedi, özgür ansiklopedi
Vikipedi, özgür ansiklopedi
| Orta kulak iltihabı | |
|---|---|
| Diğer adlar | Otitis media, efüzyonlu otitis media: seröz otitis media, sekretuar otitis media |
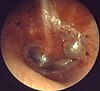
 | |
| Akut orta kulak iltihabı vakalarında tipik olarak görülen şişkin kulak zarı | |
| Uzmanlık | Kulak burun boğaz |
| Belirtiler | Kulak ağrısı, ateş, işitme kaybı[1][2] |
| Tipler | Akut orta kulak iltihabı, efüzyonlu orta kulak iltihabı, kronik süpüratif orta kulak iltihabı[3][4] |
| Nedenleri | Viral, bakteriyel[4] |
| Risk faktörü | Dumana maruz kalma, kreş[4] |
| Korunma | Aşılama, emzirme[1] |
| İlaç | Parasetamol (asetaminofen), ibuprofen, benzokain kulak damlası[1] |
| Sıklık | 471 milyon (2015)[5] |
| Ölüm | 3200 (2015)[6] |
Orta kulak iltihabı veya otitis media, orta kulağın bir grup iltihabi hastalığıdır.[2] İki ana tipten biri olan akut orta kulak iltihabı (AOKİ),[3] genellikle kulak ağrısı ile ortaya çıkan hızlı başlangıçlı bir enfeksiyondur.[1] Küçük çocuklarda bu durum kulağın çekilmesi, ağlamanın artması ve uykusuzlukla sonuçlanabilir.[1] Yemek yemede azalma ve ateş de görülebilir.[1] Diğer ana tip efüzyonlu orta kulak iltihabıdır (EOKİ), tipik olarak semptomlarla ilişkili değildir,[1] ancak bazen bir dolgunluk hissi tanımlanır;[4] orta kulakta enfeksiyöz olmayan sıvının varlığı olarak tanımlanır ve genellikle bir akut orta kulak iltihabı atağından sonra haftalar veya aylar boyunca devam edebilir.[4] Kronik süpüratif orta kulak iltihabı (KSOKİ), altı haftadan uzun süre kulaktan akıntı ile birlikte delikli bir timpanik membranla sonuçlanan orta kulak iltihabıdır.[7] Akut orta kulak iltihabının bir komplikasyonu olabilir.[4] Ağrı nadiren mevcuttur.[4] Her üç orta kulak iltihabı türü de işitme kaybı ile ilişkili olabilir.[2][3] EOKİ'ye bağlı işitme kaybı olan çocuklar işaret dilini öğrenmezlerse bu durum öğrenme yeteneklerini etkileyebilir.[8]
AOKİ'nin nedeni çocukluk anatomisi ve bağışıklık sistemi ile ilgilidir.[4] Bakteriler ya da virüsler söz konusu olabilir.[4] Risk faktörleri arasında dumana maruz kalma, emzik kullanımı ve kreşe gitme yer alır.[4] Yerli halklarda ve dudak-damak yarığı ya da Down sendromu olanlarda daha sık görülür.[4][9] EOKİ sıklıkla AOKİ'yi takiben ortaya çıkar ve viral üst solunum yolu enfeksiyonları, duman gibi tahriş edici maddeler veya alerjilerle ilişkili olabilir.[3][4] Kulak zarına bakmak doğru tanı koymak için önemlidir.[10] AOM belirtileri arasında kulak zarının bir hava üflemesiyle şişmesi veya hareket etmemesi yer alır.[1][11] Dış kulak iltihabı ile ilgili olmayan yeni akıntı da tanıyı gösterir.[1]
Pnömokok ve influenza aşısı, emzirme ve tütün dumanından kaçınma gibi bir dizi önlem orta kulak iltihabı riskini azaltır.[1] AOKİ için ağrı kesici ilaçların kullanımı önemlidir.[1] Bu ilaçlar arasında parasetamol (asetaminofen), ibuprofen, benzokain kulak damlası veya opioidler yer alabilir.[1] AOKİ'de antibiyotikler iyileşmeyi hızlandırabilir ancak yan etkilere neden olabilir.[12] Antibiyotikler genellikle şiddetli hastalığı olanlarda veya iki yaşından küçüklerde önerilir. Daha az şiddetli hastalığı olanlarda sadece iki veya üç gün sonra iyileşmeyenlerde önerilebilir.[11] Başlangıçta tercih edilen antibiyotik tipik olarak amoksisilindir.[1] Sık enfeksiyon geçirenlerde timpanostomi tüpleri nüksü azaltabilir.[1] Efüzyonlu orta kulak iltihabı olan çocuklarda antibiyotikler semptomların çözülmesini artırabilir, ancak ishal, kusma ve deri döküntüsüne neden olabilir.[13]
Dünya çapında AOKİ yılda insanların yaklaşık %11'ini etkilemektedir (yaklaşık 325 ile 710 milyon vaka).[14][15] Vakaların yarısı beş yaşından küçük çocukları kapsar ve erkekler arasında daha yaygındır.[4][14] Etkilenenlerin yaklaşık %4,8'inde veya 31 milyonunda kronik süpüratif otitis media gelişmektedir.[14] KSOKİ'li toplam insan sayısının 65-330 milyon kişi olduğu tahmin edilmektedir.[16] On yaşından önce AOKİ çocukların yaklaşık %80'ini bir noktada etkilemektedir.[4] Orta kulak iltihabı 1990'da 4900 ölümle sonuçlanırken 2015'te 3200 ölüme yol açmıştır.[6][17]
Belirtiler ve semptomlar
[değiştir | kaynağı değiştir]
Akut orta kulak iltihabının birincil belirtisi kulak ağrısıdır; diğer olası belirtiler arasında ateş, hastalık dönemlerinde işitmede azalma, kulak üstündeki cilde dokunulduğunda hassasiyet, kulaklardan pürülan akıntı, sinirlilik, kulak tıkanıklığı hissi[18] ve ishal (bebeklerde) yer alır. Orta kulak iltihabı genellikle bir üst solunum yolu enfeksiyonu (ÜSYE) tarafından tetiklendiğinden, genellikle öksürük ve burun akıntısı gibi eşlik eden semptomlar vardır.[1] Kulakta dolgunluk hissi de yaşanabilir.
Kulaktan akıntıya kulak zarının delinmesiyle birlikte akut orta kulak iltihabı, kronik süpüratif orta kulak iltihabı, timpanostomi tüpü otoresi veya akut otitis eksterna neden olabilir. Baziler kafatası kırığı gibi travmalar da beyin ve örtüsünden (meninksler) serebral spinal drenaj nedeniyle beyin omurilik sıvısı otoresine (kulaktan BOS boşalması) yol açabilir.[kaynak belirtilmeli]
Sebepler
[değiştir | kaynağı değiştir]Tüm orta kulak iltihabı türlerinin ortak nedeni östaki borusunun işlev bozukluğudur.[19] Bu durum genellikle nazofarenksteki mukoza zarlarının iltihaplanmasından kaynaklanır ve viral bir üst solunum yolu enfeksiyonu (ÜSYE), streptokok farenjiti veya muhtemelen alerjilerden kaynaklanabilir.[20]
İstenmeyen salgıların nazofarenksten normalde steril olan orta kulak boşluğuna geri akması veya aspire edilmesiyle, sıvı daha sonra enfekte olabilir - genellikle bakterilerle. İlk üst solunum yolu enfeksiyonuna neden olan virüsün kendisi enfeksiyona neden olan patojen olarak tanımlanabilir.[20]
Teşhis
[değiştir | kaynağı değiştir]
Tipik semptomları akut dış kulak iltihabı gibi diğer durumlarla örtüştüğünden, semptomlar tek başına akut orta kulak iltihabının mevcut olup olmadığını tahmin etmek için yeterli değildir; kulak zarının görüntülenmesi ile tamamlanmalıdır.[21][22] Muayene eden kişiler, kulak zarının hareketliliğini değerlendirmek için lastik bir ampul takılı pnömatik bir otoskop kullanabilirler. Orta kulak iltihabını teşhis etmek için kullanılan diğer yöntemler timpanometri, reflektometri veya işitme testidir.
Eşlik eden işitme kaybı veya yüksek ateş gibi daha ciddi vakalarda, mastoid efüzyon, subperiosteal apse oluşumu, kemik yıkımı, venöz trombüs veya menenjit gibi ilişkili komplikasyonları değerlendirmek için odyometri, timpanogram, temporal kemik BT ve MRI kullanılabilir.[23]
Kulak zarında orta ile şiddetli şişkinlik veya yeni başlayan otore (drenaj) olan çocuklarda akut orta kulak iltihabı dış kulak iltihabına bağlı değildir. Ayrıca, kulak zarında hafif şişkinlik olan ve yeni başlayan kulak ağrısı (48 saatten az) veya kulak zarında yoğun eritem (kızarıklık) olan çocuklarda da tanı konulabilir.
Tanıyı doğrulamak için orta kulak efüzyonu ve kulak zarı iltihabı (miringit veya timpanit olarak adlandırılır) tanımlanmalıdır; bunların belirtileri kulak zarında dolgunluk, şişkinlik, bulanıklık ve kızarıklıktır.[1] Akut orta kulak iltihabı (AOKİ) ile efüzyonlu orta kulak iltihabı (EOKİ) arasında ayrım yapmaya çalışmak önemlidir, çünkü EOKİ için antibiyotik önerilmemektedir.[1] Kulak zarının şişkinliğinin AOKİ'yi EOKİ'den ayırt etmek için en iyi işaret olduğu ve zarın şişkinliğinin EOKİ'den ziyade AOKİ'yi düşündürdüğü öne sürülmüştür.[24]
Viral kulak iltihabı, büllöz miringit (miringa Latince "kulak zarı" anlamına gelir) olarak adlandırılan kulak zarının dış tarafında kabarcıklara neden olabilir.[25]
Bununla birlikte, bazen kulak zarının muayenesi bile, özellikle kanal küçükse, tanıyı doğrulayamayabilir. Kulak kanalındaki kulak kiri kulak zarının net bir şekilde görülmesini engelliyorsa kör bir serumen küreti veya tel halka kullanılarak çıkarılmalıdır. Ayrıca, üzgün küçük bir çocuğun ağlaması, üzerindeki küçük kan damarlarının şişmesi nedeniyle kulak zarının iltihaplı görünmesine neden olabilir ve orta kulak iltihabıyla ilişkili kızarıklığı taklit edebilir.
Akut orta kulak iltihabı
[değiştir | kaynağı değiştir]AOKİ'de orta kulaktan izole edilen en yaygın bakteriler Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis[1] ve Staphylococcus aureus'tur.[26]
Efüzyonlu orta kulak iltihabı
[değiştir | kaynağı değiştir]Seröz orta kulak iltihabı (SOKİ) veya sekretuar orta kulak iltihabı olarak da bilinen ve halk arasında 'yapışkan kulak'[27] olarak adlandırılan efüzyonlu orta kulak iltihabı (EOKİ), östaki borusunun işlev bozukluğu nedeniyle oluşan negatif basınç nedeniyle orta kulakta ve mastoid hava hücrelerinde oluşabilen sıvı birikimidir. Bu durum viral bir üst solunum yolu enfeksiyonu (ÜSYE) veya orta kulak iltihabı gibi bakteriyel bir enfeksiyonla ilişkili olabilir.[28] Bir efüzyon, orta kulak kemiklerinin titreşimlerinin ses dalgaları tarafından oluşturulan vestibülokoklear sinir kompleksine iletilmesini engellerse iletim tipi işitme kaybına neden olabilir.[29]
Erken başlangıçlı EOKİ, bebeklerin yatarken beslenmesi, grup halinde çocuk bakımına erken başlanması, ebeveynlerin sigara içmesi, emzirmenin olmaması veya çok kısa sürmesi ve özellikle çok sayıda çocuğun bulunduğu grup halindeki çocuk bakımında daha fazla zaman geçirilmesi ile ilişkilidir. Bu risk faktörleri, yaşamın ilk iki yılında EOKİ insidansını ve süresini artırmaktadır.[30]
Kronik süpüratif orta kulak iltihabı
[değiştir | kaynağı değiştir]Kronik süpüratif orta kulak iltihabı (KSOKİ) orta kulak ve mastoid boşluğun kronik iltihabıdır ve en az 6 hafta boyunca delikli kulak zarı yoluyla orta kulaktan akıntı ile karakterizedir. KSOKİ, akut orta kulak iltihabına yol açan bir üst solunum yolu enfeksiyonunu takiben ortaya çıkar. Bu, mukozal (orta kulak) ödem, ülserasyon ve perforasyona neden olan uzun süreli bir enflamatuar yanıta ilerler. Orta kulak, bu ülserasyonu granülasyon dokusu üretimi ve polip oluşumu ile çözmeye çalışır. Bu durum, akıntının artmasına ve iltihabın durdurulamamasına ve sıklıkla kolesteatomla da ilişkili olan KSOKİ'nin gelişmesine yol açabilir. Kulağın dışına akacak kadar irin oluşabilir (otore) veya irin sadece otoskop veya binoküler mikroskop ile muayenede görülebilecek kadar az olabilir. İşitme bozukluğu genellikle bu hastalığa eşlik eder. Östaki borusu işlevi zayıf olan, birden fazla akut orta kulak iltihabı atağı geçiren, kalabalık ortamlarda yaşayan ve çocuk gündüz bakım evlerine giden kişilerde KSOKİ gelişme riski artmaktadır. Yarık dudak ve damak, Down sendromu ve mikrosefali gibi kraniyofasiyal malformasyonları olanlar daha yüksek risk altındadır.[kaynak belirtilmeli]
Dünya genelinde her yıl insan nüfusunun yaklaşık %11'i veya 709 milyon vaka AOKİ'den etkilenmektedir.[14][15] Nüfusun yaklaşık %4,4'ünde KSOKİ gelişmektedir.[15]
Dünya Sağlık Örgütüne göre, KSOKİ çocuklarda işitme kaybının birincil nedenidir.[31] Tekrarlayan KSOKİ atakları geçiren yetişkinlerde kalıcı iletim tipi ve sensörinöral işitme kaybı gelişme riski daha yüksektir.
İngiltere'de çocukların %0,9'unda ve yetişkinlerin %0,5'inde KSOKİ görülmekte olup cinsiyetler arasında bir fark bulunmamaktadır.[31] KSOKİ'nin dünya genelinde görülme sıklığı, yüksek gelirli ülkelerde nispeten düşük bir prevalansa sahipken, düşük gelirli ülkelerde prevalansın üç kata kadar çıkabildiği dramatik farklılıklar göstermektedir.[14] Her yıl dünya çapında 21.000 kişi KSOKİ komplikasyonları nedeniyle hayatını kaybetmektedir.[31]
Yapışkan orta kulak iltihabı
[değiştir | kaynağı değiştir]Yapışkan orta kulak iltihabı, ince bir retrakte olmuş kulak zarının orta kulak boşluğuna emilmesi ve kemikçiklere ve orta kulaktaki diğer kemiklere yapışması ile oluşur.
- Akut orta kulak iltihabı
- Akut orta kulak iltihabı, miringitis bülloza
- İnfluenza ile miringitis bülloza
- Kronik orta kulak iltihabı (orta kulak iltihabı kronika mesotympanalis)
- Orta kulak iltihabı kronika mesotympanalis
- Orta kulak iltihabı kronika mesotympanalis
- Orta kulak iltihabı kronika mesotympanalis
Korunma
[değiştir | kaynağı değiştir]AOKİ, anne sütüyle beslenen bebeklerde mama ile beslenen bebeklere kıyasla çok daha az görülür[32] ve en yüksek koruma, yaşamın ilk altı ayı boyunca sadece anne sütüyle beslenmeyle (mama kullanılmaması) ilişkilidir.[1] Daha uzun süreli emzirme, daha uzun süreli koruyucu etki ile ilişkilidir.[32]
Erken bebeklik döneminde yapılan pnömokok konjugat aşıları (PKV) sağlıklı bebeklerde akut orta kulak iltihabı riskini azaltmaktadır.[33] PKV tüm çocuklar için önerilmektedir ve yaygın olarak uygulanması halinde PKV'nin halk sağlığı açısından önemli bir faydası olacaktır.[1] Çocuklarda influenza aşısının 6 ay boyunca AOKİ oranlarını %4 ve antibiyotik kullanımını %11 oranında azalttığı görülmüştür.[34] Ancak aşı, ateş ve burun akıntısı gibi yan etkilerin artmasına neden olmuştur.[34] AOKİ'deki küçük azalma, sadece bu amaç için her yıl grip aşısı yapılmasının yan etkilerini ve rahatsızlığını haklı çıkarmayabilir.[34] PKV, yüksek riskli bebeklere veya daha önce orta kulak iltihabı geçirmiş daha büyük çocuklara verildiğinde orta kulak iltihabı riskini azaltmıyor gibi görünmektedir.[33]
Mevsim, alerjiye yatkınlık ve büyük kardeşlerin varlığı gibi risk faktörlerinin tekrarlayan orta kulak iltihabı ve kalıcı orta kulak efüzyonlarının (OKE) belirleyicileri olduğu bilinmektedir.[35] Tekrarlama öyküsü, çevresel olarak tütün dumanına maruz kalma, kreşe gitme ve anne sütü ile beslenmeme, artmış OKE gelişimi, tekrarlama ve kalıcı OKE riski ile ilişkilendirilmiştir.[36][37] Emzik kullanımı daha sık AOKİ atakları ile ilişkilendirilmiştir.[38]
Uzun süreli antibiyotikler, tedavi sırasında enfeksiyon oranlarını azaltırken, işitme kaybı gibi uzun vadeli sonuçlar üzerinde bilinmeyen bir etkiye sahiptir.[39] Bu önleme yöntemi, antibiyotiğe dirençli otitik bakterilerin ortaya çıkmasıyla ilişkilendirilmiştir. Bu nedenle tavsiye edilmemektedir.[1]
Şeker ikamesi ksilitolün kreşe gidenlerde enfeksiyon oranlarını azaltabileceğine dair orta düzeyde kanıt vardır.[40]
Kanıtlar, belki marasmus gibi ciddi beslenme bozukluğu olanlar dışında, otit oranlarını azaltmak için çinko takviyesini desteklememektedir.[41]
Probiyotikler çocuklarda akut orta kulak iltihabını önlediğine dair kanıt göstermemektedir.[42]
Tedavi
[değiştir | kaynağı değiştir]Oral ve topikal ağrı kesiciler orta kulak iltihabının neden olduğu ağrıyı tedavi etmek için etkilidir. Oral ilaçlar arasında ibuprofen, parasetamol (asetaminofen) ve opiatlar bulunur. Tekli ajanlara kıyasla kombinasyon için kanıtlar eksiktir.[43] Etkili olduğu gösterilen topikal ajanlar arasında antipirin ve benzokain kulak damlaları bulunmaktadır.[44] Nazal veya oral dekonjestanlar ve antihistaminikler, fayda eksikliği ve yan etkilerle ilgili endişeler nedeniyle önerilmemektedir.[45] Çocuklarda kulak ağrısı vakalarının yarısı tedavi olmaksızın üç gün içinde, %90'ı ise yedi veya sekiz gün içinde düzelmektedir.[46] Steroid kullanımı akut orta kulak iltihabı için kanıtlarla desteklenmemektedir.[47][48]
Antibiyotikler
[değiştir | kaynağı değiştir]Akut orta kulak iltihabı için antibiyotik kullanmadan önce fayda ve zararları tartmak önemlidir. Akut atakların %82'sinden fazlası tedavi edilmeden düzeldiğinden, bir kulak ağrısı vakasını önlemek için yaklaşık 20 çocuğun, bir perforasyonu önlemek için 33 çocuğun ve bir karşı taraf kulak enfeksiyonunu önlemek için 11 çocuğun tedavi edilmesi gerekir. Antibiyotiklerle tedavi edilen her 14 çocuktan birinde kusma, ishal ya da kızarıklık görülür.[12] Ağrı mevcutsa ağrı kesici ilaçlar kullanılabilir. Efüzyonlu orta kulak iltihabını tedavi etmek için ameliyat olması gereken kişilerde, önleyici antibiyotikler ameliyat sonrası komplikasyon riskini azaltmaya yardımcı olmayabilir.[49]
Yirmi dört aylıktan küçük bebeklerde iki taraflı akut orta kulak iltihabı için antibiyotiklerin faydalarının zararlarından daha ağır bastığına dair kanıtlar mevcuttur.[12] 2015 yılında yapılan bir Cochrane incelemesi, şiddetli olmayan akut orta kulak iltihabı olan altı aydan büyük çocuklar için tercih edilen yaklaşımın dikkatli bekleme olduğu sonucuna varmıştır.[12]
| Özet[12] | |||
|---|---|---|---|
| Sonuç | Kelimelerle bulgular | Sayılarla bulgular | Kanıt kalitesi |
| Ağrı | |||
| 24. saatte ağrı | Antibiyotikler, çocuklarda akut orta kulak iltihabı için plasebo ile karşılaştırıldığında sonucun görülme olasılığında çok az azalmaya neden olur veya hiç azalma olmaz. Veriler yüksek kaliteli kanıtlara dayanmaktadır. | GR 0,89 (0,78 - 1,01) | Çok |
| 2 ile 3 gün arasında ağrı | Antibiyotikler, çocuklarda akut orta kulak iltihabı için plasebo ile karşılaştırıldığında sonucun görülme olasılığını hafifçe azaltır. Veriler yüksek kaliteli kanıtlara dayanmaktadır. | GR 0,70 (0,57 - 0,86) | Çok |
| 4 ile 7 gün arasında ağrı | Antibiyotikler, çocuklarda akut orta kulak iltihabı için plasebo ile karşılaştırıldığında sonucun görülme olasılığını hafifçe azaltır. Veriler yüksek kaliteli kanıtlara dayanmaktadır. | GR 0,76 (0,63 - 0,91) | Çok |
| 10 ile 12 gün arasında ağrı | Antibiyotikler, çocuklarda akut otitis media için plasebo ile karşılaştırıldığında muhtemelen sonucun görülme olasılığını azaltır. Veriler orta kalitede kanıtlara dayanmaktadır. | GR 0,33 (0,17 - 0,66) | Orta |
| Anormal timpanometri | |||
| 2 ile 4 hafta arası | Antibiyotikler, çocuklarda akut orta kulak iltihabı için plasebo ile karşılaştırıldığında sonucun görülme olasılığını hafifçe azaltır. Veriler yüksek kaliteli kanıtlara dayanmaktadır. | GR 0,82 (0,74 - 0,90) | Çok |
| 3 ay | Antibiyotikler, çocuklarda akut orta kulak iltihabı için plasebo ile karşılaştırıldığında sonucun görülme olasılığında çok az azalmaya neden olur veya hiç azalma olmaz. Veriler yüksek kaliteli kanıtlara dayanmaktadır. | GR 0,97 (0,76 - 1,24) | Çok |
| Kusma | |||
| İshal veya döküntü | Antibiyotikler, çocuklarda akut orta kulak iltihabı için plasebo ile karşılaştırıldığında sonucun görülme olasılığını hafifçe artırmaktadır. Veriler yüksek kaliteli kanıtlara dayanmaktadır. | GR 1,38 (1,19 - 1,59) | Çok |
Akut orta kulak iltihabı olan 6 aylıktan büyük çocukların çoğu antibiyotik tedavisinden fayda görmez. Antibiyotik kullanılacaksa, geniş spektrumlu antibiyotikler daha fazla yan etkiyle ilişkili olabileceğinden, genellikle amoksisilin gibi dar spektrumlu bir antibiyotik önerilir.[1][50] Direnç varsa veya son 30 gün içinde amoksisilin kullanılmışsa amoksisilin-klavulanat veya başka bir penisilin türevi artı beta laktamaz inhibitörü önerilir.[1] Amoksisilini günde bir kez almak, günde iki[51] veya üç kez almak kadar etkili olabilir. 7 günden az antibiyotik kullanımının yan etkileri daha azken, yedi günden fazla antibiyotik kullanımının daha etkili olduğu görülmektedir.[52] Eğer 2-3 günlük tedaviden sonra herhangi bir iyileşme görülmezse tedavide bir değişiklik düşünülebilir.[1] Azitromisin, yüksek doz amoksisilin veya amoksisilin/klavulanattan daha az yan etkiye sahip gibi görünmektedir.[53]
Timpanostomi tüpü
[değiştir | kaynağı değiştir]Timpanostomi tüpleri ("grommet" olarak da adlandırılır), 6 ay içinde üç veya daha fazla akut orta kulak iltihabı atağı veya bir yıl içinde dört veya daha fazla atak geçiren ve önceki 6 ay içinde en az bir atak veya daha fazla atak geçiren çocuklara önerilir.[1] Tekrarlayan akut orta kulak iltihabı (AOKİ) olan ve tüp takılan çocukların daha sonraki AOKİ ataklarının sayısında mütevazı bir iyileşme olduğuna dair geçici kanıtlar vardır (altı ayda yaklaşık bir daha az atak ve tüplerin takılmasından sonraki 12 ayda daha az iyileşme).[54][55] Kanıtlar, uzun vadeli işitme veya dil gelişimi üzerinde bir etkiyi desteklememektedir.[55][56] Timpanostomi tüpüne sahip olmanın yaygın bir komplikasyonu, kulaktan akıntı anlamına gelen otore'dir.[57] Çocuklara gromet takıldıktan sonra kalıcı timpanik membran perforasyonu riski düşük olabilir.[54] Grommetlerin bir antibiyotik küründen daha etkili olup olmadığı hala belirsizdir.[54]
Oral antibiyotikler komplike olmayan akut timpanostomi tüpü otoresini tedavi etmek için kullanılmamalıdır.[57] Bu duruma neden olan bakteriler için yeterli değildirler ve fırsatçı enfeksiyon riskinin artması gibi yan etkileri vardır.[57] Buna karşın, topikal antibiyotik kulak damlaları yararlıdır.[57]
Efüzyonlu orta kulak iltihabı
[değiştir | kaynağı değiştir]Tedavi kararı genellikle odyometri, timpanogram, temporal kemik BT ve MRI gibi ek testlerle birlikte fizik muayene ve laboratuvar teşhisinin bir kombinasyonundan sonra verilir.[58][59][60] Dekonjestanlar,[61] glukokortikoidler[62] ve topikal antibiyotikler genellikle mastoid efüzyonun enfeksiyöz olmayan veya seröz nedenleri için tedavi olarak etkili değildir.[58] Ayrıca, AOKİ'li çocuklarda antihistaminiklerin ve dekonjestanların kullanılmaması önerilir.[61] Daha az şiddetli vakalarda veya önemli işitme bozukluğu olmayanlarda, efüzyon kendiliğinden veya otoinflasyon gibi daha konservatif önlemlerle çözülebilir.[63][64] Daha ciddi vakalarda, AOKİ'li çocuklarda orta kulak efüzyonunun çözülmesi açısından önemli bir fayda sağladığı görüldüğünden,[65] muhtemelen adjuvan adenoidektomi[58] ile birlikte timpanostomi tüpleri yerleştirilebilir.[56]
Kronik süpüratif orta kulak iltihabı
[değiştir | kaynağı değiştir]Topikal antibiyotiklerin faydası 2020 itibarıyla belirsizdir.[66] Bazı kanıtlar, topikal antibiyotiklerin tek başına veya ağızdan antibiyotiklerle birlikte yararlı olabileceğini düşündürmektedir.[66] Antiseptiklerin etkisi belirsizdir.[67] Topikal antibiyotikler (kinolonlar) kulak akıntısını gidermede muhtemelen antiseptiklerden daha iyidir.[68]
Alternatif tıp
[değiştir | kaynağı değiştir]Tamamlayıcı ve alternatif tıp, efüzyonlu orta kulak iltihabı için önerilmemektedir çünkü fayda sağladığına dair kanıt yoktur.[28] Homeopatik tedavilerin çocuklarla yapılan bir çalışmada akut orta kulak iltihabı için etkili olduğu kanıtlanmamıştır.[69] Galbreath tekniği adı verilen bir osteopatik manipülasyon tekniği bir randomize kontrollü klinik çalışmada değerlendirilmiştir;[70] bir hakem umut verici olduğu sonucuna varmıştır, ancak 2010 tarihli bir kanıt raporu kanıtları yetersiz bulmuştur.[71]
Sonuçlar
[değiştir | kaynağı değiştir]
| veri yok < 10 10–14 14–18 18–22 22–26 26–30 | 30–34 34–38 38–42 42–46 46–50 > 50 |

Akut orta kulak iltihabının komplikasyonları arasında kulak zarının delinmesi, kulak arkasındaki mastoid boşluğun enfeksiyonu (mastoidit) ve daha nadiren bakteriyel menenjit, beyin apsesi veya dural sinüs trombozu gibi intrakraniyal komplikasyonlar görülebilir.[72] Her yıl 21.000 kişinin orta kulak iltihabı komplikasyonları nedeniyle öldüğü tahmin edilmektedir.[14]
Zar yırtılması
[değiştir | kaynağı değiştir]Şiddetli veya tedavi edilmemiş vakalarda, kulak zarı delinebilir ve orta kulak boşluğundaki irinin kulak kanalına akmasına izin verebilir. Yeterli miktarda varsa bu drenaj belirgin olabilir. Kulak zarının delinmesi oldukça ağrılı ve travmatik bir sürece işaret etse de neredeyse her zaman basınç ve ağrıda dramatik bir rahatlama ile ilişkilendirilir. Sağlıklı bir kişide görülen basit bir akut orta kulak iltihabı vakasında, vücudun savunma mekanizmaları enfeksiyonu muhtemelen çözer ve kulak zarı neredeyse her zaman iyileşir. Analjeziklerin kulak ağrısını kontrol altına alamadığı şiddetli akut orta kulak iltihabı için bir seçenek, kulak ağrısını hafifletmek ve etken organizma(lar)ı tanımlamak için timpanosentez, yani timpanik membrandan iğne aspirasyonu yapmaktır.
İşitme kaybı
[değiştir | kaynağı değiştir]Tekrarlayan akut orta kulak iltihabı atakları olan ve efüzyonlu orta kulak iltihabı veya kronik süpüratif orta kulak iltihabı olan çocuklarda iletim tipi ve sensörinöral işitme kaybı gelişme riski daha yüksektir. Küresel olarak yaklaşık 141 milyon kişi orta kulak iltihabına bağlı hafif işitme kaybına sahiptir (nüfusun %2,1'i).[73] Bu durum erkeklerde (%2,3) kadınlardan (%1,8) daha yaygındır.[73]
Bu işitme kaybı esas olarak orta kulaktaki sıvıdan veya kulak zarının yırtılmasından kaynaklanır. Orta kulak iltihabının uzun sürmesi kemikçik komplikasyonları ile ilişkilidir ve kalıcı timpanik membran perforasyonu ile birlikte hastalığın ciddiyetine ve işitme kaybına katkıda bulunur. Orta kulakta bir kolesteatom veya granülasyon dokusu mevcut olduğunda, işitme kaybı ve kemikçik yıkımının derecesi daha da artar.[74]
Orta kulak iltihabından kaynaklanan iletim tipi işitme kaybı dönemleri, çocuklarda konuşma gelişimi üzerinde zararlı bir etkiye sahip olabilir.[75][76][77] Bazı çalışmalar orta kulak iltihabını öğrenme sorunları, dikkat bozuklukları ve sosyal uyum sorunları ile ilişkilendirmiştir.[78] Ayrıca, orta kulak iltihabı olan bireylerde normal işiten bireylere kıyasla daha fazla depresyon/anksiyete ile ilgili bozukluk olduğu gösterilmiştir.[79] Enfeksiyonlar iyileştikten ve işitme eşikleri normale döndükten sonra, çocukluk çağı orta kulak iltihabı orta kulakta ve kokleada hala küçük ve geri dönüşü olmayan hasara neden olabilir.[80] Efüzyonlu orta kulak iltihabı için 4 yaşın altındaki tüm çocukların taranmasının önemi konusunda daha fazla araştırma yapılması gerekmektedir.[76]
Epidemiyoloji
[değiştir | kaynağı değiştir]Akut orta kulak iltihabı çocukluk çağında çok yaygındır. ABD'de beş yaşın altındaki çocuklarda tıbbi bakımın sağlandığı en yaygın durumdur.[20] Akut orta kulak iltihabı her yıl insanların %11'ini (709 milyon vaka) etkilemektedir ve bunun yarısı beş yaşın altındakilerde görülmektedir.[14] Kronik süpüratif orta kulak iltihabı ise bu vakaların yaklaşık %5'ini veya 31 milyonunu etkilemekte ve vakaların %22,6'sı her yıl beş yaşın altında görülmektedir.[14] Orta kulak iltihabı 1990 yılında 4900 ölümle sonuçlanırken 2013 yılında 2400 ölüme yol açmıştır.[17]
Etimoloji
[değiştir | kaynağı değiştir]Otitis media terimi, Grekçe "kulak iltihabı" anlamına gelen otitis ve Latince "orta" anlamına gelen media sözcüklerinden oluşmaktadır.
Kaynakça
[değiştir | kaynağı değiştir]- ^ a b c d e f g h i j k l m n o p q r s t u v w x y Lieberthal AS, Carroll AE, Chonmaitree T, Ganiats TG, Hoberman A, Jackson MA, Joffe MD, Miller DT, Rosenfeld RM, Sevilla XD, Schwartz RH, Thomas PA, Tunkel DE (March 2013). "The diagnosis and management of acute otitis media". Pediatrics. 131 (3): e964-99. doi:10.1542/peds.2012-3488. PMID 23439909. 17 Ocak 2023 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
- ^ a b c Qureishi A, Lee Y, Belfield K, Birchall JP, Daniel M (January 2014). "Update on otitis media - prevention and treatment". Infection and Drug Resistance. 7: 15-24. doi:10.2147/IDR.S39637. PMC 3894142 $2. PMID 24453496.
- ^ a b c d "Ear Infections". cdc.gov. 30 Eylül 2013. 19 Şubat 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 14 Şubat 2015.
- ^ a b c d e f g h i j k l m n Minovi A, Dazert S (2014). "Diseases of the middle ear in childhood". GMS Current Topics in Otorhinolaryngology, Head and Neck Surgery. 13: Doc11. doi:10.3205/cto000114. PMC 4273172 $2. PMID 25587371.
- ^ Vos T, Allen C, Arora M, Barber RM, Bhutta ZA, Brown A, ve diğerleri. (GBD 2015 Disease and Injury Incidence and Prevalence Collaborators) (October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545-1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577 $2. PMID 27733282.
- ^ a b Wang H, Naghavi M, Allen C, Barber RM, Bhutta ZA, Carter A, ve diğerleri. (GBD 2015 Mortality and Causes of Death Collaborators) (October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459-1544. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903 $2. PMID 27733281.
- ^ Emmett SD, Kokesh J, Kaylie D (November 2018). "Chronic Ear Disease". The Medical Clinics of North America. 102 (6): 1063-1079. doi:10.1016/j.mcna.2018.06.008. PMID 30342609. 17 Ocak 2023 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
- ^ Ruben, Robert J; Schwartz, Richard (February 1999). "Necessity versus sufficiency: the role of input in language acquisition". International Journal of Pediatric Otorhinolaryngology (İngilizce). 47 (2): 137-140. doi:10.1016/S0165-5876(98)00132-3. PMID 10206361. 14 Haziran 2018 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
- ^ "Ear disease in Aboriginal and Torres Strait Islander children" (PDF). AIHW. 17 Şubat 2017 tarihinde kaynağından (PDF) arşivlendi. Erişim tarihi: 12 Mayıs 2017.
- ^ Coker TR, Chan LS, Newberry SJ, Limbos MA, Suttorp MJ, Shekelle PG, Takata GS (November 2010). "Diagnosis, microbial epidemiology, and antibiotic treatment of acute otitis media in children: a systematic review". JAMA. 304 (19): 2161-9. doi:10.1001/jama.2010.1651. PMID 21081729. 17 Ocak 2023 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
- ^ a b "Otitis Media: Physician Information Sheet (Pediatrics)". cdc.gov. 4 Kasım 2013. 10 Eylül 2015 tarihinde kaynağından arşivlendi. Erişim tarihi: 14 Şubat 2015.
- ^ a b c d e Venekamp RP, Sanders SL, Glasziou PP, Del Mar CB, Rovers MM (June 2015). "Antibiotics for acute otitis media in children". The Cochrane Database of Systematic Reviews. 6 (6): CD000219. doi:10.1002/14651858.CD000219.pub4. PMC 7043305 $2. PMID 26099233. 28 Ağustos 2021 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
- ^ Venekamp RP, Burton MJ, van Dongen TM, van der Heijden GJ, van Zon A, Schilder AG (June 2016). "Antibiotics for otitis media with effusion in children". The Cochrane Database of Systematic Reviews. 2016 (6): CD009163. doi:10.1002/14651858.CD009163.pub3. PMC 7117560 $2. PMID 27290722.
- ^ a b c d e f g h Monasta L, Ronfani L, Marchetti F, Montico M, Vecchi Brumatti L, Bavcar A, Grasso D, Barbiero C, Tamburlini G (2012). "Burden of disease caused by otitis media: systematic review and global estimates". PLOS ONE. 7 (4): e36226. Bibcode:2012PLoSO...736226M. doi:10.1371/journal.pone.0036226. PMC 3340347 $2. PMID 22558393.
- ^ a b c Vos T, Barber RM, Bell B, Bertozzi-Villa A, Biryukov S, Bolliger I, ve diğerleri. (Global Burden of Disease Study 2013 Collaborators) (August 2015). "Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 386 (9995): 743-800. doi:10.1016/s0140-6736(15)60692-4. PMC 4561509 $2. PMID 26063472.
- ^ Erasmus, Theresa (17 Eylül 2012). "Chronic suppurative otitis media". Continuing Medical Education. 30 (9): 335-336-336. ISSN 2078-5143. 20 Ekim 2020 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
- ^ a b GBD 2013 Mortality Causes of Death Collaborators (January 2015). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 385 (9963): 117-71. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604 $2. PMID 25530442.
- ^ Meghanadh, Dr Koralla Raja (26 Ocak 2022). "What are the symptoms for an ear infection ?". Medy Blog (İngilizce). 17 Şubat 2022 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Şubat 2022.
- ^ Bluestone CD (2005). Eustachian tube: structure, function, role in otitis media. Hamilton, London: BC Decker. ss. 1-219. ISBN 9781550090666.
- ^ a b c Donaldson, John D. "Acute Otitis Media". Medscape. 28 Mart 2013 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Mart 2013.
- ^ Laine MK, Tähtinen PA, Ruuskanen O, Huovinen P, Ruohola A (May 2010). "Symptoms or symptom-based scores cannot predict acute otitis media at otitis-prone age". Pediatrics. 125 (5): e1154-61. doi:10.1542/peds.2009-2689. PMID 20368317.
- ^ Shaikh N, Hoberman A, Kaleida PH, Ploof DL, Paradise JL (May 2010). "Videos in clinical medicine. Diagnosing otitis media--otoscopy and cerumen removal". The New England Journal of Medicine. 362 (20): e62. doi:10.1056/NEJMvcm0904397. PMID 20484393.
- ^ Patel MM, Eisenberg L, Witsell D, Schulz KA (October 2008). "Assessment of acute otitis externa and otitis media with effusion performance measures in otolaryngology practices". Otolaryngology–Head and Neck Surgery. 139 (4): 490-494. doi:10.1016/j.otohns.2008.07.030. PMID 18922333.
- ^ Shaikh N, Hoberman A, Rockette HE, Kurs-Lasky M (28 Mart 2012). "Development of an algorithm for the diagnosis of otitis media" (PDF). Academic Pediatrics (Submitted manuscript). 12 (3): 214-8. doi:10.1016/j.acap.2012.01.007. PMID 22459064. 26 Ekim 2020 tarihinde kaynağından arşivlendi (PDF). Erişim tarihi: 2 Mart 2023.
- ^ Roberts DB (April 1980). "The etiology of bullous myringitis and the role of mycoplasmas in ear disease: a review". Pediatrics. 65 (4): 761-6. doi:10.1542/peds.65.4.761. PMID 7367083.
- ^ Benninger MS (March 2008). "Acute bacterial rhinosinusitis and otitis media: changes in pathogenicity following widespread use of pneumococcal conjugate vaccine". Otolaryngology–Head and Neck Surgery. 138 (3): 274-8. doi:10.1016/j.otohns.2007.11.011. PMID 18312870.
- ^ "Glue Ear". NHS Choices. Department of Health. 13 Kasım 2012 tarihinde kaynağından arşivlendi. Erişim tarihi: 3 Kasım 2012.
- ^ a b Rosenfeld RM, Culpepper L, Yawn B, Mahoney MC (June 2004). "Otitis media with effusion clinical practice guideline". American Family Physician. 69 (12): 2776, 2778-9. PMID 15222643.
- ^ "Otitis media with effusion: MedlinePlus Medical Encyclopedia". U.S. National Library of Medicine. 17 Şubat 2017 tarihinde kaynağından arşivlendi. Erişim tarihi: 17 Şubat 2017.
- ^ Owen MJ, Baldwin CD, Swank PR, Pannu AK, Johnson DL, Howie VM (November 1993). "Relation of infant feeding practices, cigarette smoke exposure, and group child care to the onset and duration of otitis media with effusion in the first two years of life". The Journal of Pediatrics. 123 (5): 702-11. doi:10.1016/S0022-3476(05)80843-1. PMID 8229477.
- ^ a b c Acuin J, WHO Dept. of Child and Adolescent Health and Development, WHO Programme for the Prevention of Blindness and Deafness (2004). Chronic suppurative otitis media : burden of illness and management options. Geneve: World Health Organization. hdl:10665/42941. ISBN 978-92-4-159158-4.
- ^ a b Lawrence, Ruth (2016). Breastfeeding : a guide for the medical profession, 8th edition. Philadelphia, PA: Elsevier. ss. 216-217. ISBN 978-0-323-35776-0.
- ^ a b Fortanier, Alexandre C.; Venekamp, Roderick P.; Boonacker, Chantal Wb; Hak, Eelko; Schilder, Anne Gm; Sanders, Elisabeth Am; Damoiseaux, Roger Amj (28 Mayıs 2019). "Pneumococcal conjugate vaccines for preventing acute otitis media in children". The Cochrane Database of Systematic Reviews. 5 (5): CD001480. doi:10.1002/14651858.CD001480.pub5. ISSN 1469-493X. PMC 6537667 $2. PMID 31135969.
- ^ a b c Norhayati MN, Ho JJ, Azman MY (October 2017). "Influenza vaccines for preventing acute otitis media in infants and children". The Cochrane Database of Systematic Reviews. 2017 (10): CD010089. doi:10.1002/14651858.CD010089.pub3. PMC 6485791 $2. PMID 29039160.
- ^ Rovers MM, Schilder AG, Zielhuis GA, Rosenfeld RM (February 2004). "Otitis media". Lancet. 363 (9407): 465-73. doi:10.1016/S0140-6736(04)15495-0. PMID 14962529.
- ^ Pukander J, Luotonen J, Timonen M, Karma P (1985). "Risk factors affecting the occurrence of acute otitis media among 2-3-year-old urban children". Acta Oto-Laryngologica. 100 (3–4): 260-5. doi:10.3109/00016488509104788. PMID 4061076.
- ^ Etzel RA (February 1987). "Smoke and ear effusions". Pediatrics. 79 (2): 309-11. doi:10.1542/peds.79.2.309a. PMID 3808812.
- ^ Rovers MM, Numans ME, Langenbach E, Grobbee DE, Verheij TJ, Schilder AG (August 2008). "Is pacifier use a risk factor for acute otitis media? A dynamic cohort study". Family Practice. 25 (4): 233-6. doi:10.1093/fampra/cmn030. PMID 18562333.
- ^ Leach AJ, Morris PS (October 2006). Leach AJ (Ed.). "Antibiotics for the prevention of acute and chronic suppurative otitis media in children". The Cochrane Database of Systematic Reviews (4): CD004401. doi:10.1002/14651858.CD004401.pub2. PMID 17054203.
- ^ Azarpazhooh A, Lawrence HP, Shah PS (August 2016). "Xylitol for preventing acute otitis media in children up to 12 years of age". The Cochrane Database of Systematic Reviews. 2016 (8): CD007095. doi:10.1002/14651858.CD007095.pub3. PMC 8485974 $2. PMID 27486835.

- ^ Gulani A, Sachdev HS (June 2014). "Zinc supplements for preventing otitis media". The Cochrane Database of Systematic Reviews. 2014 (6): CD006639. doi:10.1002/14651858.CD006639.pub4. PMC 9392835 $2. PMID 24974096.
- ^ Scott, Anna M; Clark, Justin; Julien, Blair; Islam, Farhana; Roos, Kristian; Grimwood, Keith; Little, Paul; Del Mar, Chris B (18 Haziran 2019). "Probiotics for preventing acute otitis media in children". Cochrane Database of Systematic Reviews. 2019 (6): CD012941. doi:10.1002/14651858.CD012941.pub2. PMC 6580359 $2. PMID 31210358.
- ^ Sjoukes A, Venekamp RP, van de Pol AC, Hay AD, Little P, Schilder AG, Damoiseaux RA (December 2016). "Paracetamol (acetaminophen) or non-steroidal anti-inflammatory drugs, alone or combined, for pain relief in acute otitis media in children" (PDF). The Cochrane Database of Systematic Reviews. 2016 (12): CD011534. doi:10.1002/14651858.CD011534.pub2. hdl:1983/674e6e70-25c3-4193-8eba-a6a4c0cad1a0. PMC 6463789 $2. PMID 27977844. 24 Temmuz 2018 tarihinde kaynağından arşivlendi (PDF). Erişim tarihi: 2 Mart 2023.
- ^ Sattout A (February 2008). "Best evidence topic reports. Bet 1. The role of topical analgesia in acute otitis media". Emergency Medicine Journal. 25 (2): 103-4. doi:10.1136/emj.2007.056648. PMID 18212148.
- ^ Coleman C, Moore M (July 2008). Coleman C (Ed.). "Decongestants and antihistamines for acute otitis media in children". The Cochrane Database of Systematic Reviews (3): CD001727. doi:10.1002/14651858.CD001727.pub4. PMID 18646076.
- ^ Thompson M, Vodicka TA, Blair PS, Buckley DI, Heneghan C, Hay AD (December 2013). "Duration of symptoms of respiratory tract infections in children: systematic review". BMJ. 347: f7027. doi:10.1136/bmj.f7027. PMC 3898587 $2. PMID 24335668.
- ^ Principi N, Bianchini S, Baggi E, Esposito S (February 2013). "No evidence for the effectiveness of systemic corticosteroids in acute pharyngitis, community-acquired pneumonia and acute otitis media". European Journal of Clinical Microbiology & Infectious Diseases. 32 (2): 151-60. doi:10.1007/s10096-012-1747-y. PMC 7087613 $2. PMID 22993127.
- ^ Ranakusuma RW, Pitoyo Y, Safitri ED, Thorning S, Beller EM, Sastroasmoro S, Del Mar CB (March 2018). "Systemic corticosteroids for acute otitis media in children" (PDF). The Cochrane Database of Systematic Reviews. 2018 (3): CD012289. doi:10.1002/14651858.CD012289.pub2. PMC 6492450 $2. PMID 29543327. 30 Ekim 2020 tarihinde kaynağından arşivlendi (PDF). Erişim tarihi: 2 Mart 2023.
- ^ Verschuur HP, de Wever WW, van Benthem PP (2004). "Antibiotic prophylaxis in clean and clean-contaminated ear surgery". The Cochrane Database of Systematic Reviews. 2010 (3): CD003996. doi:10.1002/14651858.CD003996.pub2. PMC 9037065 $2. PMID 15266512.
- ^ Coon ER, Quinonez RA, Morgan DJ, Dhruva SS, Ho T, Money N, Schroeder AR (April 2019). "2018 Update on Pediatric Medical Overuse: A Review". JAMA Pediatrics. 173 (4): 379-384. doi:10.1001/jamapediatrics.2018.5550. PMID 30776069.
- ^ Thanaviratananich S, Laopaiboon M, Vatanasapt P (December 2013). "Once or twice daily versus three times daily amoxicillin with or without clavulanate for the treatment of acute otitis media". The Cochrane Database of Systematic Reviews. 12 (12): CD004975. doi:10.1002/14651858.CD004975.pub3. PMID 24338106.
- ^ Kozyrskyj A, Klassen TP, Moffatt M, Harvey K (September 2010). "Short-course antibiotics for acute otitis media". The Cochrane Database of Systematic Reviews. 2010 (9): CD001095. doi:10.1002/14651858.CD001095.pub2. PMC 7052812 $2. PMID 20824827.
- ^ Hum SW, Shaikh KJ, Musa SS, Shaikh N (December 2019). "Adverse Events of Antibiotics Used to Treat Acute Otitis Media in Children: A Systematic Meta-Analysis". The Journal of Pediatrics. 215: 139-143.e7. doi:10.1016/j.jpeds.2019.08.043. PMID 31561959.
- ^ a b c Venekamp RP, Mick P, Schilder AG, Nunez DA (May 2018). "Grommets (ventilation tubes) for recurrent acute otitis media in children". The Cochrane Database of Systematic Reviews. 5 (6): CD012017. doi:10.1002/14651858.CD012017.pub2. PMC 6494623 $2. PMID 29741289.
- ^ a b Steele DW, Adam GP, Di M, Halladay CH, Balk EM, Trikalinos TA (June 2017). "Effectiveness of Tympanostomy Tubes for Otitis Media: A Meta-analysis". Pediatrics. 139 (6): e20170125. doi:10.1542/peds.2017-0125. PMID 28562283.
- ^ a b Browning GG, Rovers MM, Williamson I, Lous J, Burton MJ (October 2010). "Grommets (ventilation tubes) for hearing loss associated with otitis media with effusion in children". The Cochrane Database of Systematic Reviews (10): CD001801. doi:10.1002/14651858.CD001801.pub3. PMID 20927726.
- ^ a b c d American Academy of Otolaryngology–Head and Neck Surgery, "Five Things Physicians and Patients Should Question" (PDF), Choosing Wisely: an initiative of the ABIM Foundation, American Academy of Otolaryngology–Head and Neck Surgery, 13 Mayıs 2015 tarihinde kaynağından arşivlendi (PDF), erişim tarihi: 1 Ağustos 2013, which cites
- ^ a b c Rosenfeld RM, Shin JJ, Schwartz SR, Coggins R, Gagnon L, Hackell JM, Hoelting D, Hunter LL, Kummer AW, Payne SC, Poe DS, Veling M, Vila PM, Walsh SA, Corrigan MD (February 2016). "Clinical Practice Guideline: Otitis Media with Effusion (Update)". Otolaryngology–Head and Neck Surgery. 154 (1 Suppl): S1-S41. doi:10.1177/0194599815623467. PMID 26832942. 6 Mart 2019 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
- ^ Wallace IF, Berkman ND, Lohr KN, Harrison MF, Kimple AJ, Steiner MJ (February 2014). "Surgical treatments for otitis media with effusion: a systematic review". Pediatrics. 133 (2): 296-311. doi:10.1542/peds.2013-3228. PMID 24394689.
- ^ Rosenfeld RM, Schwartz SR, Pynnonen MA, Tunkel DE, Hussey HM, Fichera JS, Grimes AM, Hackell JM, Harrison MF, Haskell H, Haynes DS, Kim TW, Lafreniere DC, LeBlanc K, Mackey WL, Netterville JL, Pipan ME, Raol NP, Schellhase KG (July 2013). "Clinical practice guideline: Tympanostomy tubes in children". Otolaryngology–Head and Neck Surgery. 149 (1 Suppl): S1-35. doi:10.1177/0194599813487302. PMID 23818543.
- ^ a b Griffin G, Flynn CA (September 2011). "Antihistamines and/or decongestants for otitis media with effusion (OME) in children". The Cochrane Database of Systematic Reviews. 2011 (9): CD003423. doi:10.1002/14651858.CD003423.pub3. PMC 7170417 $2. PMID 21901683.
- ^ Simpson SA, Lewis R, van der Voort J, Butler CC (May 2011). "Oral or topical nasal steroids for hearing loss associated with otitis media with effusion in children". The Cochrane Database of Systematic Reviews. 2011 (5): CD001935. doi:10.1002/14651858.CD001935.pub3. PMC 9829244 $2. PMID 21563132.
- ^ Blanshard JD, Maw AR, Bawden R (June 1993). "Conservative treatment of otitis media with effusion by autoinflation of the middle ear". Clinical Otolaryngology and Allied Sciences. 18 (3): 188-92. doi:10.1111/j.1365-2273.1993.tb00827.x. PMID 8365006.
- ^ Perera R, Glasziou PP, Heneghan CJ, McLellan J, Williamson I (May 2013). "Autoinflation for hearing loss associated with otitis media with effusion". The Cochrane Database of Systematic Reviews (5): CD006285. doi:10.1002/14651858.CD006285.pub2. PMID 23728660.
- ^ van den Aardweg MT, Schilder AG, Herkert E, Boonacker CW, Rovers MM (January 2010). "Adenoidectomy for otitis media in children". The Cochrane Database of Systematic Reviews (1): CD007810. doi:10.1002/14651858.CD007810.pub2. PMID 20091650.
- ^ a b Brennan-Jones CG, Head K, Chong LY, Burton MJ, Schilder AG, Bhutta MF, ve diğerleri. (Cochrane ENT Group) (January 2020). "Topical antibiotics for chronic suppurative otitis media". The Cochrane Database of Systematic Reviews. 1 (1): CD013051. doi:10.1002/14651858.CD013051.pub2. PMC 6956124 $2. PMID 31896168.
- ^ Head K, Chong LY, Bhutta MF, Morris PS, Vijayasekaran S, Burton MJ, Schilder AG, Brennan-Jones CG (January 2020). Cochrane ENT Group (Ed.). "Topical antiseptics for chronic suppurative otitis media". The Cochrane Database of Systematic Reviews. 1 (1): CD013055. doi:10.1002/14651858.CD013055.pub2. PMC 6956662 $2. PMID 31902140.
- ^ Head K, Chong LY, Bhutta MF, Morris PS, Vijayasekaran S, Burton MJ, Schilder AG, Brennan-Jones CG, ve diğerleri. (Cochrane ENT Group) (January 2020). "Antibiotics versus topical antiseptics for chronic suppurative otitis media". The Cochrane Database of Systematic Reviews. 1 (11): CD013056. doi:10.1002/14651858.CD013056.pub2. PMC 6956626 $2. PMID 31902139.
- ^ Jacobs J, Springer DA, Crothers D (February 2001). "Homeopathic treatment of acute otitis media in children: a preliminary randomized placebo-controlled trial". The Pediatric Infectious Disease Journal. 20 (2): 177-83. doi:10.1097/00006454-200102000-00012. PMID 11224838.
- ^ Pratt-Harrington D (October 2000). "Galbreath technique: a manipulative treatment for otitis media revisited". The Journal of the American Osteopathic Association. 100 (10): 635-9. PMID 11105452.
- ^ Bronfort G, Haas M, Evans R, Leininger B, Triano J (February 2010). "Effectiveness of manual therapies: the UK evidence report". Chiropractic & Osteopathy. 18 (1): 3. doi:10.1186/1746-1340-18-3. PMC 2841070 $2. PMID 20184717.
- ^ Jung TT, Alper CM, Hellstrom SO, Hunter LL, Casselbrant ML, Groth A, Kemaloglu YK, Kim SG, Lim D, Nittrouer S, Park KH, Sabo D, Spratley J (April 2013). "Panel 8: Complications and sequelae". Otolaryngology–Head and Neck Surgery. 148 (4 Suppl): E122-43. doi:10.1177/0194599812467425. PMID 23536529.
- ^ a b Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, ve diğerleri. (December 2012). "Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2163-96. doi:10.1016/S0140-6736(12)61729-2. PMC 6350784 $2. PMID 23245607.
- ^ da Costa SS, Rosito LP, Dornelles C (February 2009). "Sensorineural hearing loss in patients with chronic otitis media". European Archives of Oto-Rhino-Laryngology. 266 (2): 221-4. doi:10.1007/s00405-008-0739-0. hdl:10183/125807. PMID 18629531.
- ^ Roberts K (June 1997). "A preliminary account of the effect of otitis media on 15-month-olds' categorization and some implications for early language learning". Journal of Speech, Language, and Hearing Research. 40 (3): 508-18. doi:10.1044/jslhr.4003.508. PMID 9210110.
- ^ a b Simpson SA, Thomas CL, van der Linden MK, Macmillan H, van der Wouden JC, Butler C (January 2007). "Identification of children in the first four years of life for early treatment for otitis media with effusion". The Cochrane Database of Systematic Reviews. 2010 (1): CD004163. doi:10.1002/14651858.CD004163.pub2. PMC 8765114 $2. PMID 17253499.
- ^ Macfadyen, C. A.; Acuin, J. M.; Gamble, C. (19 Ekim 2005). "Topical antibiotics without steroids for chronically discharging ears with underlying eardrum perforations". The Cochrane Database of Systematic Reviews. 2005 (4): CD004618. doi:10.1002/14651858.CD004618.pub2. ISSN 1469-493X. PMC 6669264 $2. PMID 16235370.
- ^ Bidadi S, Nejadkazem M, Naderpour M (November 2008). "The relationship between chronic otitis media-induced hearing loss and the acquisition of social skills". Otolaryngology–Head and Neck Surgery. 139 (5): 665-70. doi:10.1016/j.otohns.2008.08.004. PMID 18984261.
- ^ Gouma P, Mallis A, Daniilidis V, Gouveris H, Armenakis N, Naxakis S (January 2011). "Behavioral trends in young children with conductive hearing loss: a case-control study". European Archives of Oto-Rhino-Laryngology. 268 (1): 63-6. doi:10.1007/s00405-010-1346-4. PMID 20665042.
- ^ Yilmaz S, Karasalihoglu AR, Tas A, Yagiz R, Tas M (February 2006). "Otoacoustic emissions in young adults with a history of otitis media". The Journal of Laryngology and Otology. 120 (2): 103-7. doi:10.1017/S0022215105004871. PMID 16359151.
Dış bağlantılar
[değiştir | kaynağı değiştir]- Neff MJ (June 2004). "AAP, AAFP, AAO-HNS release guideline on diagnosis and management of otitis media with effusion". American Family Physician. 69 (12): 2929-31. PMID 15222658. 15 Kasım 2011 tarihinde kaynağından arşivlendi. Erişim tarihi: 2 Mart 2023.
| Sınıflandırma | |
|---|---|
| Dış kaynaklar |